количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Медицинский форум
Московский международный форум кардиологов: Место современной терапии в прерывании сердечно-сосудистого континуума
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Кардиология и Ангиология" № 2
- Аннотация
- Статья
- Ссылки
Сердечно-сосудистые заболевания (ССЗ) занимают первое место среди причин смерти в нашей стране. Факторы риска (ФР) для ССЗ хорошо известны: это артериальная гипертония (АГ), дислипидемия, курение, ожирение, гиподинамия, неправильное питание. Внешне здоровые люди с ФР фактически вступают в сердечно-сосудистый континуум и при отсутствии профилактического воздействия проходят все его стадии, заканчивающиеся развитием сердечной недостаточности (СН), хронической почечной недостаточности или сахарного диабета (СД), а нередко и смертью.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
В группе препаратов с гипотензивным и антиишемическим эффектами рассмотрены высокоселективные бета-адреноблокаторы (БАБ) бисопролол (БАБ 2-го поколения) и небиволол (БАБ 3-го поколения с дополнительными свойствами). Большое внимание уделено гиполипидемическим препаратам – статинам (в первую очередь аторвастатину), которые занимают лидирующие позиции в профилактике и лечении атеросклероза. Все группы перечисленных препаратов необходимы для лечения пациента с ССЗ на разных этапах развития сердечно-сосудистого континуума.
Сердечно-сосудистые заболевания (ССЗ) занимают первое место среди причин смерти в нашей стране. Факторы риска (ФР) для ССЗ хорошо известны: это артериальная гипертония (АГ), дислипидемия, курение, ожирение, гиподинамия, неправильное питание. Внешне здоровые люди с ФР фактически вступают в сердечно-сосудистый континуум и при отсутствии профилактического воздействия проходят все его стадии, заканчивающиеся развитием сердечной недостаточности (СН), хронической почечной недостаточности или сахарного диабета (СД), а нередко и смертью.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
В группе препаратов с гипотензивным и антиишемическим эффектами рассмотрены высокоселективные бета-адреноблокаторы (БАБ) бисопролол (БАБ 2-го поколения) и небиволол (БАБ 3-го поколения с дополнительными свойствами). Большое внимание уделено гиполипидемическим препаратам – статинам (в первую очередь аторвастатину), которые занимают лидирующие позиции в профилактике и лечении атеросклероза. Все группы перечисленных препаратов необходимы для лечения пациента с ССЗ на разных этапах развития сердечно-сосудистого континуума.

Профессор М.Н. Мамедов
![Рис. 1. Антигипертензивная эффективность тиазидоподобного диуретика в зависимости от дозы (адаптировано по [1])](/upload/resize_cache/iblock/7fd/195_350_1/7fd4037b182801817669fca729dfda71.jpg)
Рис. 1. Антигипертензивная эффективность тиазидоподобного диуретика в зависимости от дозы (адаптировано по [1])
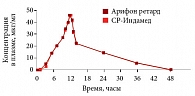
Рис. 2. Динамика концентрации индапамида в плазме крови после приема препаратов СР-Индамед и Арифон ретард

Профессор М.Г. Бубнова
![Рис. 3. Сердечно-сосудистый континуум пациента с артериальной гипертонией (адаптировано по [5])](/upload/resize_cache/iblock/fa8/195_350_1/fa818059e5ef65dd61127af75c94b34e.jpg)
Рис. 3. Сердечно-сосудистый континуум пациента с артериальной гипертонией (адаптировано по [5])
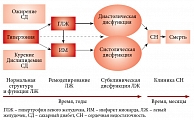
Рис. 4. Артериальная гипертония как причина развития сердечной недостаточности
![Рис. 5. Влияние небиволола и атенолола на эндотелий-зависимую вазодилатацию (адаптировано по [12])](/upload/resize_cache/iblock/2e9/195_350_1/2e959bb5f28be12d23231abcd22d33e0.jpg)
Рис. 5. Влияние небиволола и атенолола на эндотелий-зависимую вазодилатацию (адаптировано по [12])
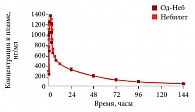
Рис. 6. Динамика концентрации небиволола в плазме крови после приема препаратов Од-Неб и Небилет

Профессор Д.М. Аронов
![Таблица 1. Снижение содержания холестерина липопротеидов низкой плотности (ХС ЛПНП) в крови под действием статинов (адаптировано по [16])](/upload/resize_cache/iblock/ccb/195_350_1/ccb8659e5634d2dbc29064807cdf2eec.jpg)
Таблица 1. Снижение содержания холестерина липопротеидов низкой плотности (ХС ЛПНП) в крови под действием статинов (адаптировано по [16])
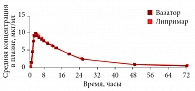
Рис. 7. Динамика концентрации аторвастатина в плазме крови после приема препаратов Вазатор и Липримар
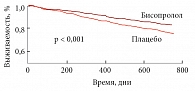
Рис. 8. Выживаемость больных на фоне терапии бисопрололом в сравнении с плацебо в течение 800 дней (данные исследования CIBIS II)

Рис. 9. Выживаемость больных с ХСН на фоне терапии в режиме «бисопролол – первый» в сравнении с «эналаприл – первый» (данные исследования CIB
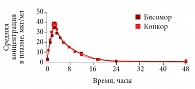
Рис. 10. Динамика концентрации бисопролола в плазме крови после приема препаратов Бисомор и Конкор
Артериальная гипертония при метаболических нарушениях. Есть ли показания к назначению тиазидоподобных диуретиков?
Ссылаясь на данные эпидемиологического исследования, проведенного в Чувашской республике, д.м.н., профессор М.Н. МАМЕДОВ (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России) отметил, что распространенность метаболических факторов риска (ФР) развития сердечно-сосудистых заболеваний (ССЗ) у обследованного населения составляет: дислипидемии – 25%, малоподвижного образа жизни – 50%, избыточной массы тела/ожирения – 40%. При этом метаболический синдром (МС) встречается у 25% обследованного населения Чувашской республики.
Ссылаясь на данные эпидемиологического исследования, проведенного в Чувашской республике, д.м.н., профессор М.Н. МАМЕДОВ (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России) отметил, что распространенность метаболических факторов риска (ФР) развития сердечно-сосудистых заболеваний (ССЗ) у обследованного населения составляет: дислипидемии – 25%, малоподвижного образа жизни – 50%, избыточной массы тела/ожирения – 40%. При этом метаболический синдром (МС) встречается у 25% обследованного населения Чувашской республики.
Это сопоставимо с распространенностью у них «классических» ФР ССЗ: курения – у 40%, избыточного употребления алкоголя – у 28%, хронического стресса – у 40% и артериальной гипертонии (АГ) – у 28%. У большинства пациентов преобладают множественные ФР. Так, у пациентов с АГ в 65% случаев выявляется дислипидемия, 16% страдают сахарным диабетом (СД) 2 типа и 45% имеют избыточную массу тела/ожирение. Из числа пациентов с дислипидемией 48% имели АГ, 14% – СД 2 типа, 35% – избыточную массу тела/ожирение. Среди больных, страдающих СД 2 типа, у 60% была АГ, у 60% – дислипидемия и у 90% – избыточная масса тела или ожирение.
Как показали исследования, изолированная АГ встречается у 3% больных, у 42% АГ сочетается с МС, у 30% – с абдоминальным ожирением и гиперлипидемией, у 21% – с гиперлипидемией, у 4% – с нарушением толерантности к глюкозе. Для начальной и поддерживающей гипотензивной терапии используются 5 классов препаратов: ингибиторы ангиотензинпревращающего фермента (АПФ), антагонисты рецепторов ангиотензина II, диуретики, бета-адреноблокаторы (БАБ) и антагонисты кальция.
Диуретики широко применяются в кардиологической практике. Препараты этого класса подразделяются на следующие группы: тиазидные (Гипотиазид, хлортиазид), тиазидоподобные (индапамид, индапамид ретард, ксипамид), петлевые (фуросемид, этакриновая кислота), калийсберегающие (спиронолактон, триамтерен), осмотические (маннитол), ингибиторы карбоангидразы (ацетазоламид). Наибольшее практическое значение имеют тиазидные и тиазидоподобные диуретики.
В рамках исследования АРГУС-2 (2006), целью которого было изучение проблемы взаимодействия врача и пациента в достижении контроля АГ в России, выявлялись возможности улучшения контроля АГ путем рационального использования тиазидоподобных диуретиков. Число опрошенных врачей, выразивших мнение о том, что препятствий к применению тиазидоподобных диуретиков нет, составило 48%. На побочные эффекты указали 39% опрошенных в процессе исследования врачей, на наличие более современных препаратов – 35%, на низкую приверженность больных приему данных препаратов – 22%. 17% врачей считают, что тиазидоподобные диуретики обладают низкой гипотензивной эффективностью, 11% расценивают их механизм действия при АГ как «неоптимальный», а 3% высказали мнение о том, что эти средства отошли на второй план в лечении АГ.
Как отметил профессор М.Н. Мамедов, в соответствии с современными научными рекомендациями, тиазидоподобные диуретики признаны препаратами первого выбора для лечения большинства пациентов с АГ в качестве монотерапии или в комбинации с другими средствами. Если артериальное давление (АД) на 20/10 мм рт. ст. выше целевого уровня, терапию целесообразно начинать с назначения двух препаратов, один из которых тиазидоподобный диуретик. Для снижения частоты побочных эффектов лечение следует начинать с минимальных доз препарата.
Оптимальная лекарственная форма должна обеспечивать эффективный контроль АД в течение 24 часов и после однократного приема препарата. Отношение минимальной (через 24 часа после приема) и максимальной эффективности препарата должно составлять не менее 50%. «Эталонным» диуретиком для лечения АГ профессор М.Н. Мамедов назвал индапамид. Одна таблетка в день данного препарата обеспечивает контроль АД в течение 24 часов и оптимальную кардио- и нефропротекцию при длительном лечении без ослабления гипотензивного эффекта, доказанное снижение заболеваемости и смертности, относительную метаболическую нейтральность.
Метаболическая нейтральность индапамида обусловлена тем, что этот тиазидоподобный диуретик применяют в малых дозах. К тому же он, в отличие от тиазидных диуретиков, гораздо меньше влияет на реабсорбцию хлорида натрия. Именно поэтому индапамид обладает минимальными калийвыводящими свойствами. Плацебоконтролируемое исследование, проводившееся в течение двух месяцев, показало, что индапамид эффективен как гипотензивное средство и в дозе 2,5 мг, и в более низкой дозе – 1,5 мг (индапамид ретард) (рис. 1) [1].
Индапамид ретард (1,5 мг/сут) достоверно эффективнее гидрохлортиазида (25 мг/сут) в лечении больных с изолированной систолической АГ. Систолическое АД (САД) снижалось на 18,6 мм рт. ст. под действием гидрохлортиазида и на 24,7 мм рт. ст. под действием индапамида ретард [2]. Под действием препарата индапамид ретард (1,5 мг/сут) САД снижалось на 25 мм рт. ст., что также было отмечено и при терапии ингибитором АПФ эналаприлом (20 мг/сут). Диастолическое АД (ДАД) при приеме препарата индапамид ретард снижалось на 13 мм рт. ст., при приеме эналаприла – на 12 мм рт. ст. [3]. Индапамид ретард обеспечивает контроль АД в течение 24 часов. Риск гипокалиемии при применении этого лекарства минимален. Уровни липидов и глюкозы при длительном приеме (12 и 52 недели) не меняются.
Двойное слепое плацебоконтролируемое исследование HYVET (Hypertension in the Very Elderly Trial – Артериальная гипертония в исследовании очень пожилых пациентов, 2001) было спланировано с целью выявить преимущества и риски гипотензивной терапии у пациентов в возрасте старше 80 лет. Критериями включения пациентов в исследование являлись: САД в положении сидя 160–190 мм рт. ст., ДАД в положении сидя не более 109 мм рт. ст. Пациенты контрольной группы принимали плацебо, группы лечения – индапамид ретард (1,5 мг/сут), в дальнейшем по мере необходимости к лечению добавляли периндоприл (2 и 4 мг/сут). Продолжительность наблюдения составила 2,1 года. Применение активной терапии достоверно уменьшало смертность от инсульта, общую смертность, частоту всех случаев сердечной недостаточности (СН) (смертельной и несмертельной) и всех сердечно-сосудистых событий (смертельных и несмертельных). Количество смертей сократилось на 1 на каждые 40 пациентов. Это означает, что из каждого миллиона пожилых людей можно продлить жизнь 25 тысячам человек.
По данным исследования А.В. Фендриковой и соавт. (2003), на фоне терапии индапамидом продолжительностью 12 месяцев у пациентов с АГ пожилого и старческого возраста отмечено уменьшение толщины задней стенки левого желудочка (ЛЖ) на 16,1%, толщины межжелудочковой перегородки на 10,4%. У 40% больных на фоне лечения индапамидом наблюдалось исчезновение симптомов макроальбуминурии. У 69% пациентов удалось достичь целевых уровней АД [4]. Комбинированная терапия статином и индапамидом снижает суммарный коронарный риск в той же степени, что и комбинация статина с периндоприлом или эналаприлом.
Индапамид ретард целесообразно применять в качестве монотерапии в низкой дозе при легкой степени повышения АД и невысоком сердечно-сосудистом риске. Комбинация двух препаратов в низкой дозе показана при более значительном повышении АД и более высоком сердечно-сосудистом риске. Если монотерапия в низкой дозе не позволила снизить АД до целевого уровня, то можно применять тот же препарат в более высокой дозе или перейти на прием другого препарата в средней дозе. В случае если результат не достигнут, необходимо перейти к лечению комбинацией из 2–3 препаратов. Если комбинация из двух препаратов в низкой дозе не обеспечивает снижение АД до целевого уровня, следует назначать 2–3 препарата в более высоких дозах.
Комбинированная терапия «индапамид ретард + периндоприл» защищает сердце и почки, снижает риск развития почечных осложнений. По данным исследования ADVANCE (Action in Diabetes and Vascular disease: preterAx and diamicroN-MR Controlled Evaluation – Действие при диабете и сосудистой болезни: контролированная оценка Претеракса и Диамикрона MR), эта комбинация препаратов снижает сердечно-сосудистую смертность на 18% и уменьшает частоту макро- и микрососудистых осложнений на 9%.
Как показали исследования, препарат СР-Индамед (1,5 мг), производимый компанией «Эдж Фарма Прайвет Лимитед», биоэквивалентен оригинальному препарату Арифон ретард (1,5 мг) производства компании «Сервье» (рис. 2). При этом важным преимуществом препарата СР-Индамед, отметил профессор М.Н. Мамедов, является приемлемая цена, что выгодно отличает его и от оригинального препарата, и от других генериков. В завершение профессор М.Н. Мамедов еще раз акцентировал внимание на том, каким больным с АГ показано назначение тиазидоподобных диуретиков: «В европейских рекомендациях сказано, что при наличии у пациента сахарного диабета и/или метаболических нарушений для достижения целевого артериального давления, вероятнее всего, потребуется комбинированная терапия».
От артериальной гипертонии к сердечной недостаточности. Каковы возможности современного бета-адреноблокатора с особыми свойствами?
Пациент с АГ всегда находится в зоне высокого сердечно-сосудистого риска и на пути к нему, отметила д.м.н., профессор М.Г. БУБНОВА (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России). К сожалению, распространенность АГ с течением времени не уменьшается. Сегодня АГ рассматривается как постоянно прогрессирующий кардиоваскулярный синдром, начальным этапом которого является дисфункция эндотелия и сосудистое ремоделирование (рис. 3) [5]. Повреждение сосудистого эндотелия при АГ имеет многочисленные последствия, в числе которых:
«Сегодня дисфункции эндотелия уделяется большое внимание в инициации различных ССЗ», – отметила профессор М.Г. Бубнова. Доказана четкая связь между ЭЗВД и частотой развития осложнений при АГ. Показано, что дисфункция эндотелия является независимым предиктором ухудшения и смерти больных с хронической СН (ХСН). Это дает основание рассматривать улучшение эндотелийзависимой экспрессии NO в качестве цели профилактической терапии и нового терапевтического подхода при лечении ХСН [7].
АГ – наиболее частая причина СН. Больной с АГ приходит к развитию СН двумя путями – или через гипертрофию ЛЖ (ГЛЖ), или через повреждение миокарда (инфаркт миокарда, ИМ) с развитием процессов ремоделирования ЛЖ. Это ведет сначала к субклинической дисфункции (диастолической и систолической), а затем к клинической СН. Неизбежным конечным итогом СН является смерть (рис. 4). Риск развития СН в течение жизни напрямую зависит от уровня АД вне зависимости от возраста пациента.
Гипотензивная терапия, ведущая к снижению уровня САД на 10–12 мм рт. ст. и ДАД на 5–6 мм рт. ст., обеспечивает уменьшение риска тяжелой АГ на 94%, застойной СН – на 53%, инсульта – на 38%, ишемической болезни сердца (ИБС) – на 16%, общей смертности – на 13% и сердечно-сосудистой смертности – на 21% [8, 9, 10]. По данным результатов метаанализа 61 исследования с участием 1 млн больных, снижение САД в среднем на 2 мм рт. ст. уменьшает риск смерти от ИБС на 7% и ИМ – на 10%.
Для начальной и поддерживающей терапии АГ используются в виде монотерапии или в составе комбинированной терапии разные классы гипотензивных препаратов – ингибиторы АПФ, антагонисты рецепторов ангиотензина II, диуретики, БАБ, антагонисты кальция. История применения БАБ насчитывает несколько десятилетий. Впервые альфа- и бета-адренорецепторы были описаны в 1948 г. фармакологом Р. Альквистом (R. Ahlquist). В 1962–1965 гг. проведены первые опыты по использованию БАБ пропранолола для лечения стенокардии, АГ и нарушений сердечного ритма. В 1988 г. Дж. Блэк (J.W. Black), один из пионеров применения БАБ, был удостоен Нобелевской премии за работы по этой теме.
Препараты из группы БАБ «старого поколения» (например атенолол), продемонстрировавшие меньшую эффективность в снижении риска инсульта по сравнению с другими гипотензивными средствами, в британских рекомендациях были отнесены к препаратам четвертого ряда выбора и не рекомендованы в качестве препаратов первого ряда для инициации лечения АГ [11].
Согласно современным европейским рекомендациям (2007, 2010), БАБ входят в группу препаратов первой линии для лечения неосложненной АГ. Назначение БАБ предпочтительно при стенокардии, после перенесенного ИМ, при ХСН, тахиаритмии, глаукоме, беременности. Однако в европейских рекомендациях БАБ не являются препаратами первой линии (особенно в комбинациях с тиазидными диуретиками) для коррекции повышенных уровней АД у пациентов с МС или высоким риском развития СД 2 типа. Тем не менее европейские эксперты выделяют из общей группы БАБ препараты с вазодилатирующими свойствами (карведилол и небиволол), которые, по всей видимости, лишены диабетогенного действия и других негативных метаболических эффектов «классических» БАБ.
Таким образом, БАБ первого поколения (пропранолол) неселективно блокируют все бета-рецепторы. БАБ второго поколения (атенолол, метопролол, бисопролол) селективно блокируют бета-1-рецепторы. БАБ третьего поколения сочетают блокаду бета-адренорецепторов с другими потенциально полезными свойствами, например вазодилатацией. При этом карведилол дополнительно блокирует альфа-1-рецепторы и является неселективным БАБ, а небиволол – только бета-адренорецепторы и относится к кардиоселективным БАБ.
Высокая селективность небиволола к бета-1-адренорецептору обеспечивает хороший гипотензивный эффект, положительные изменения внутрисердечной гемодинамики, повышение ударного объема и фракции выброса, улучшение диастолической функции, снижение потребности миокарда в кислороде, уменьшение частоты сердечных сокращений (ЧСС), снижение пред- и постнагрузки на сердце, хороший антиангинальный эффект. На фоне приема небиволола менее выражены легочные нежелательные эффекты (бронхоспазм) и имеется положительный метаболический эффект.
Небиволол стимулирует выработку NO через взаимодействие с рецепторами (бета-2, бета-3, серотониновыми, эстрогеновыми). Это обеспечивает гипотензивный эффект, вазодилатацию и позитивные плейотропные (метаболические) эффекты, важнейшими из которых являются антиатеросклеротический, антиоксидантный, противовоспалительный, антипролиферативный.
Небиволол улучшает функцию эндотелия у пациентов с АГ. Этим он отличается от атенолола, действие которого на функцию эндотелия равнозначно действию плацебо (рис. 5) [12].
Другое преимущество небиволола по сравнению с атенололом состоит в том, что он достоверно снижает жесткость сосудистой стенки [13]. По сравнению с плацебо и метопрололом небиволол достоверно снижает уровень инсулина в крови и индекс HOMA (homeostasis model assessment – оценка резистентности к инсулину с помощью гомеостатической модели) [14].
По данным результатов исследования SENIORS (Study of the Effects of Nebivolol Intervention on Outcomes and Rehospitalisation in Seniors with Heart Failure – Исследование влияния терапии небивололом на исходы и частоту повторных госпитализаций у пожилых больных с СН), небиволол снижает вероятность развития СД: среди принимавших плацебо впервые выявленный СД диагностировался в 1,6% случаев, а у принимавших небиволол – в 1,3% случаев.
Противовоспалительный эффект небиволола проявляется в снижении содержания C-реактивного белка (СРБ) крови (на 14%), а также в подавлении экспрессии интерлейкина-6 и ряда других провоспалительных факторов. По антипролиферативному эффекту небиволол превосходит другие БАБ (карведилол, метопролол и тем более пропранолол). Небиволол обладает и антитромботическим эффектом: на фоне 6-месячного лечения 550 пациентов с АГ отмечено снижение агрегационной активности тромбоцитов, уменьшение концентрации фибриногена и повышение уровня ТАП-1 (тканевой активатор плазминогена-1) в крови.
У пациентов с ИБС и дисфункцией ЛЖ небиволол способен улучшать (на 15%) общую физическую работоспособность, уменьшать (на 15%) тахикардию, индуцированную физической нагрузкой (как и другие БАБ). У пожилых больных с ХСН эндотелийзависимый и независимый вазодилатирующий ответ ослаблен по сравнению с контролем. Дефект в биодоступности NO и чувствительности гладкой мускулатуры не восстанавливается на фоне комплексной современной медикаментозной терапии, особенно у пожилых пациентов.
Влияние небиволола на исходы заболевания, а также частоту госпитализаций у пожилых (старше 70 лет) больных (n = 2128) с ХСН (любой фракцией выброса ЛЖ) изучалось в крупном рандомизированном исследовании SENIORS. 1067 пациентов получали небиволол (по 10 мг 1 раз в день), остальные 1061 – плацебо. Среди включенных в исследование больных 57% были с СН II функционального класса по NYHA и 61% имели АГ в анамнезе. Длительность наблюдения составила 21 месяц. Большинство пациентов принимали небиволол в дозе 10 мг.
Частота развития первичной конечной точки – комбинированного критерия эффективности (смертность от всех причин + частота госпитализации по сердечно-сосудистым причинам) – в группе небиволола достоверно оказалась на 14% ниже (р = 0,039), чем в группе плацебо. Значительно сократилось число внезапных смертей в группе небиволола – на 38%. Новые результаты анализа исследования SENIORS, включавшего 1452 пациентов (717 – группа плацебо, 735 – группа небиволола), показали снижение вероятности развития всех ишемических событий в течение двух лет на 32% (p = 0,008). К ишемическим событиям были отнесены госпитализация/смерть от ИМ, нестабильная стенокардия или внезапная смерть [15].
В настоящее время появился генерик небиволола – препарат Од-Неб (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Од-Неб оригинальному небивололу – препарату Небилет. Динамика концентрации небиволола в крови после приема препаратов Од-Неб и Небилет одинакова (рис. 6). Небиволол расширяет возможности класса препаратов БАБ, эффективно снижает уровень АД, улучшает функцию эндотелия, положительно влияет на коронарные сосуды. Как отметила профессор М.Г. Бубнова, принципиально важно, что небиволол «работает» у разных категорий пациентов, в том числе у тяжелых и пожилых пациентов с ХСН, повышая их выживаемость. Небиволол можно применять и в особо уязвимых группах: у пациентов с периферическим атеросклерозом, СД, ХОБЛ, эректильной дисфункцией и др.
Атеросклероз и ишемическая болезнь сердца – «сердцевина» сердечно-сосудистого континуума. Всем ли показаны статины и бета-блокаторы?
Статины используют при ряде ССЗ, включая ИБС, облитерирующий атеросклероз нижних конечностей, атеросклероз сонных артерий, семейную гиперхолестеринемию высокого риска, трансплантацию органов у больных с дислипидемией, отметил д.м.н., профессор Д.М. АРОНОВ (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России). Статины играют важную роль в профилактике ИБС. Чаще всего их используют для снижения уровня холестерина липопротеидов низкой плотности (ХС ЛПНП) (табл.) [16]. Именно ЛПНП принадлежит ключевая роль в развитии атеросклероза. У статинов выявляются многочисленные липиднезависимые (плейотропные) эффекты [17]:
Выживаемость больных с острым ИМ (ОИМ) особенно заметно снижалась при исходно высоком уровне СРБ и составила на фоне симвастатина 4,5% против 18,5% на фоне плацебо. Статины оказались очень эффективны у больных с желудочковой тахикардией (ЖТ). В исследовании H. Loren и соавт. (2005) было проведено сравнение группы больных с ЖТ после ИМ (n = 351) и группы таких же больных без ЖТ. Без применения статинов в течение 1 года умерли 25% больных с ЖТ и 9,2% без ЖТ, а с применением статинов за этот же период времени умерли 5,1% больных с ЖТ и 3,2% без ЖТ [18].
Сегодня статины показаны при стентировании коронарных артерий. Так, смертность в течение 1 года среди 3585 больных после коронарного стентирования, принимавших статины, составила 2,6%, тогда как среди таких же пациентов (n = 935), но не принимавших статины, этот показатель составил 5,6%, то есть снижение риска смерти (p < 0,001) под действием статинов достигало 54% [19]. Статины снижают послеоперационную летальность у оперированных больных, например, при операциях на периферических артериях, коронарном шунтировании и др. Этот факт подтвержден во многих работах.
В японском исследовании аторвастатин (20 мг) назначали при ОКС. Спустя 6 месяцев с помощью внутрикоронарного ультразвукового исследования (УЗИ) у больных, получавших аторвастатин, отмечен регресс коронарного атероматоза на 13,1%. За тот же период у больных на плацебо, напротив, произошло увеличение размеров атеромы на 8,7% (p < 0,0001). Была выявлена выраженная корреляция между регрессом коронарного атероматоза и степенью снижения уровня ХС ЛПНП [20].
Согласно рекомендациям Американского кардиологического общества (American Heart Society, AHA) и Европейского общества кардиологов (European Society of Cardiology, ESC), медикаментозная вторичная профилактика ИБС должна включать в качестве обязательных средств статины и аспирин. По показаниям к ним могут быть добавлены БАБ, ингибитор АПФ или блокатор рецепторов ангиотензина II. По данным различных исследований, комплексная вторичная профилактика уменьшает общую смертность на 12–43%, частоту ИМ – на 25–29% (число фатальных ИМ – на 57%), вероятность развития инсульта – на 27–50%.
Статины снижают частоту возникновения новых случаев СН у больных ИБС на 19–30% (данные исследований 4S (Scandinavian Simvastatin Survival Study – Скандинавское исследование выживаемости на фоне терапии симвастатином), CARE (Cholesterol And Recurrent Events – Холестерин и рецидивирующие события), HPS (Heart Protection Study – Исследование защиты сердца)). Препараты этой группы показаны при заболеваниях, не входящих в сердечно-сосудистый континуум, например при деменции Альцгеймера, остеопорозе. В настоящее время появился генерик аторвастатина – препарат Вазатор (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Вазатор оригинальному аторвастатину (препарат Липримар) (рис. 7).
Коснувшись вопроса терапии АГ и ИБС бета-блокаторами, профессор Д.М. Аронов выделил, в частности, бисопролол. Этот препарат доказал свою эффективность при продолжительном лечении АГ. Он превосходит по эффективности атенолол, особенно у курящих пациентов (у некурящих различия менее выражены). Применение бисопролола обеспечивает снижение САД до 12 мм рт. ст. и ДАД до 10 мм рт. ст. Исследование CIBIS II (Cardiac Insufficiency Bisoprolol Study II – Исследование бисопролола при СН-II) показало достоверное превосходство бисопролола над плацебо по выживаемости больных в течение 800 дней (рис. 8).
В исследовании CIBIS III сравнивали эффективность и безопасность лечения ХСН монотерапией БАБ (бисопрололом) или ингибитором АПФ (эналаприлом). В обоих вариантах в дальнейшем добавляли второй препарат и переходили от монотерапии к комбинированной терапии. Выживаемость больных в течение 6 месяцев оказалась выше при применении бисопролола, чем эналаприла (отмечено снижение риска смерти на 28%). По итогам 18-месячного исследования преимущество варианта «бисопролол – первый» оказалось более заметным (снижение риска смертности на 12% по сравнению с вариантом «эналаприл – первый») (рис. 9). Итак, по итогам исследования преимущество стратегии «бисопролол – первый» было доказано [21].
В исследовании TIBBS (Total Ishemic Burden Bisoprolol Study – Исследование влияния бисопролола на общую частоту ишемии) показаны преимущества бисопролола при лечении ИБС и нарушений ритма сердца в сравнении с другими БАБ и другими антиангинальными и антиишемическими средствами [22]. Бисопролол оказывает положительное влияние на частоту и вариабельность сердечного ритма у больных гипертиреозом [23]. Бисопролол снижал периоперационный риск смерти (с 17 до 3,4%) и несмертельного ИМ (с 17 до 9%). Этот препарат в большей степени уменьшает ГЛЖ, чем эналаприл.
В заключение профессор Д.М. Аронов подвел итог, разъяснив, что статины и БАБ целесообразно использовать на различных стадиях развития ССЗ. Статины оказывают положительное воздействие на ранних и средних этапах развития ССЗ: на стадии факторов риска, появления эндотелиальной дисфункции, возникновения атеросклероза, развития ИБС, появления коронарного тромбоза и развития ИМ. БАБ применяют при лечении АГ, развитии ИМ или инсульта, аритмии и потери массы миокарда, при ремоделировании, расширении полостей сердца и застойной СН.
В настоящее время появился генерик бисопролола – препарат Бисомор (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Бисомор оригинальному бисопрололу (препарат Конкор) (рис. 10). Из всех классов препаратов статины в монотерапии снижают риск общей смерти в наибольшей мере (на 47%). Из комбинаций 2 препаратов значительнее всего снижает смертность комбинация «аспирин + БАБ» (на 62%), но не уступают ей в эффективности и комбинации «статин + аспирин» (на 61%) и «статин + БАБ» (на 54%). Комбинация 3 препаратов – «статин + аспирин + БАБ» – снижает риск общей смерти на 83%, то есть почти вдвое.
Заключение
Таким образом, своевременное применение современной фармакотерапии на разных этапах сердечно-сосудистого континуума позволяет существенно предотвратить развитие серьезных сердечно-сосудистых осложнений, добиться улучшения состояния больного и повышения качества его жизни. В ходе симпозиума было четко показано, что современные медикаментозные средства профилактики и лечения ССЗ разнообразны и достаточно эффективны. К сожалению, они часто начинают использоваться с запозданием, когда больной находится уже на достаточно поздней стадии сердечно-сосудистого заболевания, что, бесспорно, снижает эффективность лечения.
Как показали исследования, изолированная АГ встречается у 3% больных, у 42% АГ сочетается с МС, у 30% – с абдоминальным ожирением и гиперлипидемией, у 21% – с гиперлипидемией, у 4% – с нарушением толерантности к глюкозе. Для начальной и поддерживающей гипотензивной терапии используются 5 классов препаратов: ингибиторы ангиотензинпревращающего фермента (АПФ), антагонисты рецепторов ангиотензина II, диуретики, бета-адреноблокаторы (БАБ) и антагонисты кальция.
Диуретики широко применяются в кардиологической практике. Препараты этого класса подразделяются на следующие группы: тиазидные (Гипотиазид, хлортиазид), тиазидоподобные (индапамид, индапамид ретард, ксипамид), петлевые (фуросемид, этакриновая кислота), калийсберегающие (спиронолактон, триамтерен), осмотические (маннитол), ингибиторы карбоангидразы (ацетазоламид). Наибольшее практическое значение имеют тиазидные и тиазидоподобные диуретики.
В рамках исследования АРГУС-2 (2006), целью которого было изучение проблемы взаимодействия врача и пациента в достижении контроля АГ в России, выявлялись возможности улучшения контроля АГ путем рационального использования тиазидоподобных диуретиков. Число опрошенных врачей, выразивших мнение о том, что препятствий к применению тиазидоподобных диуретиков нет, составило 48%. На побочные эффекты указали 39% опрошенных в процессе исследования врачей, на наличие более современных препаратов – 35%, на низкую приверженность больных приему данных препаратов – 22%. 17% врачей считают, что тиазидоподобные диуретики обладают низкой гипотензивной эффективностью, 11% расценивают их механизм действия при АГ как «неоптимальный», а 3% высказали мнение о том, что эти средства отошли на второй план в лечении АГ.
Как отметил профессор М.Н. Мамедов, в соответствии с современными научными рекомендациями, тиазидоподобные диуретики признаны препаратами первого выбора для лечения большинства пациентов с АГ в качестве монотерапии или в комбинации с другими средствами. Если артериальное давление (АД) на 20/10 мм рт. ст. выше целевого уровня, терапию целесообразно начинать с назначения двух препаратов, один из которых тиазидоподобный диуретик. Для снижения частоты побочных эффектов лечение следует начинать с минимальных доз препарата.
Оптимальная лекарственная форма должна обеспечивать эффективный контроль АД в течение 24 часов и после однократного приема препарата. Отношение минимальной (через 24 часа после приема) и максимальной эффективности препарата должно составлять не менее 50%. «Эталонным» диуретиком для лечения АГ профессор М.Н. Мамедов назвал индапамид. Одна таблетка в день данного препарата обеспечивает контроль АД в течение 24 часов и оптимальную кардио- и нефропротекцию при длительном лечении без ослабления гипотензивного эффекта, доказанное снижение заболеваемости и смертности, относительную метаболическую нейтральность.
Метаболическая нейтральность индапамида обусловлена тем, что этот тиазидоподобный диуретик применяют в малых дозах. К тому же он, в отличие от тиазидных диуретиков, гораздо меньше влияет на реабсорбцию хлорида натрия. Именно поэтому индапамид обладает минимальными калийвыводящими свойствами. Плацебоконтролируемое исследование, проводившееся в течение двух месяцев, показало, что индапамид эффективен как гипотензивное средство и в дозе 2,5 мг, и в более низкой дозе – 1,5 мг (индапамид ретард) (рис. 1) [1].
Индапамид ретард (1,5 мг/сут) достоверно эффективнее гидрохлортиазида (25 мг/сут) в лечении больных с изолированной систолической АГ. Систолическое АД (САД) снижалось на 18,6 мм рт. ст. под действием гидрохлортиазида и на 24,7 мм рт. ст. под действием индапамида ретард [2]. Под действием препарата индапамид ретард (1,5 мг/сут) САД снижалось на 25 мм рт. ст., что также было отмечено и при терапии ингибитором АПФ эналаприлом (20 мг/сут). Диастолическое АД (ДАД) при приеме препарата индапамид ретард снижалось на 13 мм рт. ст., при приеме эналаприла – на 12 мм рт. ст. [3]. Индапамид ретард обеспечивает контроль АД в течение 24 часов. Риск гипокалиемии при применении этого лекарства минимален. Уровни липидов и глюкозы при длительном приеме (12 и 52 недели) не меняются.
Двойное слепое плацебоконтролируемое исследование HYVET (Hypertension in the Very Elderly Trial – Артериальная гипертония в исследовании очень пожилых пациентов, 2001) было спланировано с целью выявить преимущества и риски гипотензивной терапии у пациентов в возрасте старше 80 лет. Критериями включения пациентов в исследование являлись: САД в положении сидя 160–190 мм рт. ст., ДАД в положении сидя не более 109 мм рт. ст. Пациенты контрольной группы принимали плацебо, группы лечения – индапамид ретард (1,5 мг/сут), в дальнейшем по мере необходимости к лечению добавляли периндоприл (2 и 4 мг/сут). Продолжительность наблюдения составила 2,1 года. Применение активной терапии достоверно уменьшало смертность от инсульта, общую смертность, частоту всех случаев сердечной недостаточности (СН) (смертельной и несмертельной) и всех сердечно-сосудистых событий (смертельных и несмертельных). Количество смертей сократилось на 1 на каждые 40 пациентов. Это означает, что из каждого миллиона пожилых людей можно продлить жизнь 25 тысячам человек.
По данным исследования А.В. Фендриковой и соавт. (2003), на фоне терапии индапамидом продолжительностью 12 месяцев у пациентов с АГ пожилого и старческого возраста отмечено уменьшение толщины задней стенки левого желудочка (ЛЖ) на 16,1%, толщины межжелудочковой перегородки на 10,4%. У 40% больных на фоне лечения индапамидом наблюдалось исчезновение симптомов макроальбуминурии. У 69% пациентов удалось достичь целевых уровней АД [4]. Комбинированная терапия статином и индапамидом снижает суммарный коронарный риск в той же степени, что и комбинация статина с периндоприлом или эналаприлом.
Индапамид ретард целесообразно применять в качестве монотерапии в низкой дозе при легкой степени повышения АД и невысоком сердечно-сосудистом риске. Комбинация двух препаратов в низкой дозе показана при более значительном повышении АД и более высоком сердечно-сосудистом риске. Если монотерапия в низкой дозе не позволила снизить АД до целевого уровня, то можно применять тот же препарат в более высокой дозе или перейти на прием другого препарата в средней дозе. В случае если результат не достигнут, необходимо перейти к лечению комбинацией из 2–3 препаратов. Если комбинация из двух препаратов в низкой дозе не обеспечивает снижение АД до целевого уровня, следует назначать 2–3 препарата в более высоких дозах.
Комбинированная терапия «индапамид ретард + периндоприл» защищает сердце и почки, снижает риск развития почечных осложнений. По данным исследования ADVANCE (Action in Diabetes and Vascular disease: preterAx and diamicroN-MR Controlled Evaluation – Действие при диабете и сосудистой болезни: контролированная оценка Претеракса и Диамикрона MR), эта комбинация препаратов снижает сердечно-сосудистую смертность на 18% и уменьшает частоту макро- и микрососудистых осложнений на 9%.
Как показали исследования, препарат СР-Индамед (1,5 мг), производимый компанией «Эдж Фарма Прайвет Лимитед», биоэквивалентен оригинальному препарату Арифон ретард (1,5 мг) производства компании «Сервье» (рис. 2). При этом важным преимуществом препарата СР-Индамед, отметил профессор М.Н. Мамедов, является приемлемая цена, что выгодно отличает его и от оригинального препарата, и от других генериков. В завершение профессор М.Н. Мамедов еще раз акцентировал внимание на том, каким больным с АГ показано назначение тиазидоподобных диуретиков: «В европейских рекомендациях сказано, что при наличии у пациента сахарного диабета и/или метаболических нарушений для достижения целевого артериального давления, вероятнее всего, потребуется комбинированная терапия».
От артериальной гипертонии к сердечной недостаточности. Каковы возможности современного бета-адреноблокатора с особыми свойствами?
Пациент с АГ всегда находится в зоне высокого сердечно-сосудистого риска и на пути к нему, отметила д.м.н., профессор М.Г. БУБНОВА (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России). К сожалению, распространенность АГ с течением времени не уменьшается. Сегодня АГ рассматривается как постоянно прогрессирующий кардиоваскулярный синдром, начальным этапом которого является дисфункция эндотелия и сосудистое ремоделирование (рис. 3) [5]. Повреждение сосудистого эндотелия при АГ имеет многочисленные последствия, в числе которых:
- уменьшение высвобождения оксида азота (NO);
- повышение содержания фактора Виллебранда в плазме;
- увеличение уровня эндотелина-1;
- увеличение продукции супероксид-анионов;
- нарушение фибринолитической активности;
- повышение прокоагулятивной активности эндотелиальных клеток;
- увеличение тромбомодулина на поверхности эндотелиальных клеток;
- увеличение экспрессии молекул межклеточной адгезии (intracellular cell adhesion molecule, ICAM) и молекул адгезии сосудистого эндотелия (vascular cell adhesion molecule, VCAM);
- снижение высвобождения простациклина.
«Сегодня дисфункции эндотелия уделяется большое внимание в инициации различных ССЗ», – отметила профессор М.Г. Бубнова. Доказана четкая связь между ЭЗВД и частотой развития осложнений при АГ. Показано, что дисфункция эндотелия является независимым предиктором ухудшения и смерти больных с хронической СН (ХСН). Это дает основание рассматривать улучшение эндотелийзависимой экспрессии NO в качестве цели профилактической терапии и нового терапевтического подхода при лечении ХСН [7].
АГ – наиболее частая причина СН. Больной с АГ приходит к развитию СН двумя путями – или через гипертрофию ЛЖ (ГЛЖ), или через повреждение миокарда (инфаркт миокарда, ИМ) с развитием процессов ремоделирования ЛЖ. Это ведет сначала к субклинической дисфункции (диастолической и систолической), а затем к клинической СН. Неизбежным конечным итогом СН является смерть (рис. 4). Риск развития СН в течение жизни напрямую зависит от уровня АД вне зависимости от возраста пациента.
Гипотензивная терапия, ведущая к снижению уровня САД на 10–12 мм рт. ст. и ДАД на 5–6 мм рт. ст., обеспечивает уменьшение риска тяжелой АГ на 94%, застойной СН – на 53%, инсульта – на 38%, ишемической болезни сердца (ИБС) – на 16%, общей смертности – на 13% и сердечно-сосудистой смертности – на 21% [8, 9, 10]. По данным результатов метаанализа 61 исследования с участием 1 млн больных, снижение САД в среднем на 2 мм рт. ст. уменьшает риск смерти от ИБС на 7% и ИМ – на 10%.
Для начальной и поддерживающей терапии АГ используются в виде монотерапии или в составе комбинированной терапии разные классы гипотензивных препаратов – ингибиторы АПФ, антагонисты рецепторов ангиотензина II, диуретики, БАБ, антагонисты кальция. История применения БАБ насчитывает несколько десятилетий. Впервые альфа- и бета-адренорецепторы были описаны в 1948 г. фармакологом Р. Альквистом (R. Ahlquist). В 1962–1965 гг. проведены первые опыты по использованию БАБ пропранолола для лечения стенокардии, АГ и нарушений сердечного ритма. В 1988 г. Дж. Блэк (J.W. Black), один из пионеров применения БАБ, был удостоен Нобелевской премии за работы по этой теме.
Препараты из группы БАБ «старого поколения» (например атенолол), продемонстрировавшие меньшую эффективность в снижении риска инсульта по сравнению с другими гипотензивными средствами, в британских рекомендациях были отнесены к препаратам четвертого ряда выбора и не рекомендованы в качестве препаратов первого ряда для инициации лечения АГ [11].
Согласно современным европейским рекомендациям (2007, 2010), БАБ входят в группу препаратов первой линии для лечения неосложненной АГ. Назначение БАБ предпочтительно при стенокардии, после перенесенного ИМ, при ХСН, тахиаритмии, глаукоме, беременности. Однако в европейских рекомендациях БАБ не являются препаратами первой линии (особенно в комбинациях с тиазидными диуретиками) для коррекции повышенных уровней АД у пациентов с МС или высоким риском развития СД 2 типа. Тем не менее европейские эксперты выделяют из общей группы БАБ препараты с вазодилатирующими свойствами (карведилол и небиволол), которые, по всей видимости, лишены диабетогенного действия и других негативных метаболических эффектов «классических» БАБ.
Таким образом, БАБ первого поколения (пропранолол) неселективно блокируют все бета-рецепторы. БАБ второго поколения (атенолол, метопролол, бисопролол) селективно блокируют бета-1-рецепторы. БАБ третьего поколения сочетают блокаду бета-адренорецепторов с другими потенциально полезными свойствами, например вазодилатацией. При этом карведилол дополнительно блокирует альфа-1-рецепторы и является неселективным БАБ, а небиволол – только бета-адренорецепторы и относится к кардиоселективным БАБ.
Высокая селективность небиволола к бета-1-адренорецептору обеспечивает хороший гипотензивный эффект, положительные изменения внутрисердечной гемодинамики, повышение ударного объема и фракции выброса, улучшение диастолической функции, снижение потребности миокарда в кислороде, уменьшение частоты сердечных сокращений (ЧСС), снижение пред- и постнагрузки на сердце, хороший антиангинальный эффект. На фоне приема небиволола менее выражены легочные нежелательные эффекты (бронхоспазм) и имеется положительный метаболический эффект.
Небиволол стимулирует выработку NO через взаимодействие с рецепторами (бета-2, бета-3, серотониновыми, эстрогеновыми). Это обеспечивает гипотензивный эффект, вазодилатацию и позитивные плейотропные (метаболические) эффекты, важнейшими из которых являются антиатеросклеротический, антиоксидантный, противовоспалительный, антипролиферативный.
Небиволол улучшает функцию эндотелия у пациентов с АГ. Этим он отличается от атенолола, действие которого на функцию эндотелия равнозначно действию плацебо (рис. 5) [12].
Другое преимущество небиволола по сравнению с атенололом состоит в том, что он достоверно снижает жесткость сосудистой стенки [13]. По сравнению с плацебо и метопрололом небиволол достоверно снижает уровень инсулина в крови и индекс HOMA (homeostasis model assessment – оценка резистентности к инсулину с помощью гомеостатической модели) [14].
По данным результатов исследования SENIORS (Study of the Effects of Nebivolol Intervention on Outcomes and Rehospitalisation in Seniors with Heart Failure – Исследование влияния терапии небивололом на исходы и частоту повторных госпитализаций у пожилых больных с СН), небиволол снижает вероятность развития СД: среди принимавших плацебо впервые выявленный СД диагностировался в 1,6% случаев, а у принимавших небиволол – в 1,3% случаев.
Противовоспалительный эффект небиволола проявляется в снижении содержания C-реактивного белка (СРБ) крови (на 14%), а также в подавлении экспрессии интерлейкина-6 и ряда других провоспалительных факторов. По антипролиферативному эффекту небиволол превосходит другие БАБ (карведилол, метопролол и тем более пропранолол). Небиволол обладает и антитромботическим эффектом: на фоне 6-месячного лечения 550 пациентов с АГ отмечено снижение агрегационной активности тромбоцитов, уменьшение концентрации фибриногена и повышение уровня ТАП-1 (тканевой активатор плазминогена-1) в крови.
У пациентов с ИБС и дисфункцией ЛЖ небиволол способен улучшать (на 15%) общую физическую работоспособность, уменьшать (на 15%) тахикардию, индуцированную физической нагрузкой (как и другие БАБ). У пожилых больных с ХСН эндотелийзависимый и независимый вазодилатирующий ответ ослаблен по сравнению с контролем. Дефект в биодоступности NO и чувствительности гладкой мускулатуры не восстанавливается на фоне комплексной современной медикаментозной терапии, особенно у пожилых пациентов.
Влияние небиволола на исходы заболевания, а также частоту госпитализаций у пожилых (старше 70 лет) больных (n = 2128) с ХСН (любой фракцией выброса ЛЖ) изучалось в крупном рандомизированном исследовании SENIORS. 1067 пациентов получали небиволол (по 10 мг 1 раз в день), остальные 1061 – плацебо. Среди включенных в исследование больных 57% были с СН II функционального класса по NYHA и 61% имели АГ в анамнезе. Длительность наблюдения составила 21 месяц. Большинство пациентов принимали небиволол в дозе 10 мг.
Частота развития первичной конечной точки – комбинированного критерия эффективности (смертность от всех причин + частота госпитализации по сердечно-сосудистым причинам) – в группе небиволола достоверно оказалась на 14% ниже (р = 0,039), чем в группе плацебо. Значительно сократилось число внезапных смертей в группе небиволола – на 38%. Новые результаты анализа исследования SENIORS, включавшего 1452 пациентов (717 – группа плацебо, 735 – группа небиволола), показали снижение вероятности развития всех ишемических событий в течение двух лет на 32% (p = 0,008). К ишемическим событиям были отнесены госпитализация/смерть от ИМ, нестабильная стенокардия или внезапная смерть [15].
В настоящее время появился генерик небиволола – препарат Од-Неб (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Од-Неб оригинальному небивололу – препарату Небилет. Динамика концентрации небиволола в крови после приема препаратов Од-Неб и Небилет одинакова (рис. 6). Небиволол расширяет возможности класса препаратов БАБ, эффективно снижает уровень АД, улучшает функцию эндотелия, положительно влияет на коронарные сосуды. Как отметила профессор М.Г. Бубнова, принципиально важно, что небиволол «работает» у разных категорий пациентов, в том числе у тяжелых и пожилых пациентов с ХСН, повышая их выживаемость. Небиволол можно применять и в особо уязвимых группах: у пациентов с периферическим атеросклерозом, СД, ХОБЛ, эректильной дисфункцией и др.
Атеросклероз и ишемическая болезнь сердца – «сердцевина» сердечно-сосудистого континуума. Всем ли показаны статины и бета-блокаторы?
Статины используют при ряде ССЗ, включая ИБС, облитерирующий атеросклероз нижних конечностей, атеросклероз сонных артерий, семейную гиперхолестеринемию высокого риска, трансплантацию органов у больных с дислипидемией, отметил д.м.н., профессор Д.М. АРОНОВ (Государственный научно-исследовательский центр профилактической медицины Минздравсоцразвития России). Статины играют важную роль в профилактике ИБС. Чаще всего их используют для снижения уровня холестерина липопротеидов низкой плотности (ХС ЛПНП) (табл.) [16]. Именно ЛПНП принадлежит ключевая роль в развитии атеросклероза. У статинов выявляются многочисленные липиднезависимые (плейотропные) эффекты [17]:
- улучшение эндотелиальной функции (повышение синтеза NO), снижение синтеза эндотелина-1);
- антиоксидантная активность;
- противовоспалительное действие (снижение адгезии лейкоцитов, числа адгезивных молекул лейкоцитов, содержания противовоспалительных цитокинов);
- антиатеросклеротическая активность (снижение пролиферации и миграции гладкомышечных клеток (ГМК) артерий, увеличение апоптоза ГМК артерий, снижение утолщения неоинтимы, подавление пролиферации и миграции макрофагов, а также секреции макрофагов матричных металлопротеаз);
- антитромботические эффекты (снижение активации тромбоцитов, экспрессии гена тканевого фактора макрофагов, экспрессии гена ингибитора активатора плазминогена I типа ГМК и эндотелиальных клеток, увеличение экспрессии активатора тканевого плазминогена).
Выживаемость больных с острым ИМ (ОИМ) особенно заметно снижалась при исходно высоком уровне СРБ и составила на фоне симвастатина 4,5% против 18,5% на фоне плацебо. Статины оказались очень эффективны у больных с желудочковой тахикардией (ЖТ). В исследовании H. Loren и соавт. (2005) было проведено сравнение группы больных с ЖТ после ИМ (n = 351) и группы таких же больных без ЖТ. Без применения статинов в течение 1 года умерли 25% больных с ЖТ и 9,2% без ЖТ, а с применением статинов за этот же период времени умерли 5,1% больных с ЖТ и 3,2% без ЖТ [18].
Сегодня статины показаны при стентировании коронарных артерий. Так, смертность в течение 1 года среди 3585 больных после коронарного стентирования, принимавших статины, составила 2,6%, тогда как среди таких же пациентов (n = 935), но не принимавших статины, этот показатель составил 5,6%, то есть снижение риска смерти (p < 0,001) под действием статинов достигало 54% [19]. Статины снижают послеоперационную летальность у оперированных больных, например, при операциях на периферических артериях, коронарном шунтировании и др. Этот факт подтвержден во многих работах.
В японском исследовании аторвастатин (20 мг) назначали при ОКС. Спустя 6 месяцев с помощью внутрикоронарного ультразвукового исследования (УЗИ) у больных, получавших аторвастатин, отмечен регресс коронарного атероматоза на 13,1%. За тот же период у больных на плацебо, напротив, произошло увеличение размеров атеромы на 8,7% (p < 0,0001). Была выявлена выраженная корреляция между регрессом коронарного атероматоза и степенью снижения уровня ХС ЛПНП [20].
Согласно рекомендациям Американского кардиологического общества (American Heart Society, AHA) и Европейского общества кардиологов (European Society of Cardiology, ESC), медикаментозная вторичная профилактика ИБС должна включать в качестве обязательных средств статины и аспирин. По показаниям к ним могут быть добавлены БАБ, ингибитор АПФ или блокатор рецепторов ангиотензина II. По данным различных исследований, комплексная вторичная профилактика уменьшает общую смертность на 12–43%, частоту ИМ – на 25–29% (число фатальных ИМ – на 57%), вероятность развития инсульта – на 27–50%.
Статины снижают частоту возникновения новых случаев СН у больных ИБС на 19–30% (данные исследований 4S (Scandinavian Simvastatin Survival Study – Скандинавское исследование выживаемости на фоне терапии симвастатином), CARE (Cholesterol And Recurrent Events – Холестерин и рецидивирующие события), HPS (Heart Protection Study – Исследование защиты сердца)). Препараты этой группы показаны при заболеваниях, не входящих в сердечно-сосудистый континуум, например при деменции Альцгеймера, остеопорозе. В настоящее время появился генерик аторвастатина – препарат Вазатор (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Вазатор оригинальному аторвастатину (препарат Липримар) (рис. 7).
Коснувшись вопроса терапии АГ и ИБС бета-блокаторами, профессор Д.М. Аронов выделил, в частности, бисопролол. Этот препарат доказал свою эффективность при продолжительном лечении АГ. Он превосходит по эффективности атенолол, особенно у курящих пациентов (у некурящих различия менее выражены). Применение бисопролола обеспечивает снижение САД до 12 мм рт. ст. и ДАД до 10 мм рт. ст. Исследование CIBIS II (Cardiac Insufficiency Bisoprolol Study II – Исследование бисопролола при СН-II) показало достоверное превосходство бисопролола над плацебо по выживаемости больных в течение 800 дней (рис. 8).
В исследовании CIBIS III сравнивали эффективность и безопасность лечения ХСН монотерапией БАБ (бисопрололом) или ингибитором АПФ (эналаприлом). В обоих вариантах в дальнейшем добавляли второй препарат и переходили от монотерапии к комбинированной терапии. Выживаемость больных в течение 6 месяцев оказалась выше при применении бисопролола, чем эналаприла (отмечено снижение риска смерти на 28%). По итогам 18-месячного исследования преимущество варианта «бисопролол – первый» оказалось более заметным (снижение риска смертности на 12% по сравнению с вариантом «эналаприл – первый») (рис. 9). Итак, по итогам исследования преимущество стратегии «бисопролол – первый» было доказано [21].
В исследовании TIBBS (Total Ishemic Burden Bisoprolol Study – Исследование влияния бисопролола на общую частоту ишемии) показаны преимущества бисопролола при лечении ИБС и нарушений ритма сердца в сравнении с другими БАБ и другими антиангинальными и антиишемическими средствами [22]. Бисопролол оказывает положительное влияние на частоту и вариабельность сердечного ритма у больных гипертиреозом [23]. Бисопролол снижал периоперационный риск смерти (с 17 до 3,4%) и несмертельного ИМ (с 17 до 9%). Этот препарат в большей степени уменьшает ГЛЖ, чем эналаприл.
В заключение профессор Д.М. Аронов подвел итог, разъяснив, что статины и БАБ целесообразно использовать на различных стадиях развития ССЗ. Статины оказывают положительное воздействие на ранних и средних этапах развития ССЗ: на стадии факторов риска, появления эндотелиальной дисфункции, возникновения атеросклероза, развития ИБС, появления коронарного тромбоза и развития ИМ. БАБ применяют при лечении АГ, развитии ИМ или инсульта, аритмии и потери массы миокарда, при ремоделировании, расширении полостей сердца и застойной СН.
В настоящее время появился генерик бисопролола – препарат Бисомор (компания «Эдж Фарма Прайвет Лимитед»). В проведенных исследованиях показана биоэквивалентность препарата Бисомор оригинальному бисопрололу (препарат Конкор) (рис. 10). Из всех классов препаратов статины в монотерапии снижают риск общей смерти в наибольшей мере (на 47%). Из комбинаций 2 препаратов значительнее всего снижает смертность комбинация «аспирин + БАБ» (на 62%), но не уступают ей в эффективности и комбинации «статин + аспирин» (на 61%) и «статин + БАБ» (на 54%). Комбинация 3 препаратов – «статин + аспирин + БАБ» – снижает риск общей смерти на 83%, то есть почти вдвое.
Заключение
Таким образом, своевременное применение современной фармакотерапии на разных этапах сердечно-сосудистого континуума позволяет существенно предотвратить развитие серьезных сердечно-сосудистых осложнений, добиться улучшения состояния больного и повышения качества его жизни. В ходе симпозиума было четко показано, что современные медикаментозные средства профилактики и лечения ССЗ разнообразны и достаточно эффективны. К сожалению, они часто начинают использоваться с запозданием, когда больной находится уже на достаточно поздней стадии сердечно-сосудистого заболевания, что, бесспорно, снижает эффективность лечения.
1. Guez D., Mallion J.M., Degaute J.P., Malini P.L., Baldwin R., Rodriguez-Pujol D., de Cordoüe A., Barrandon S., Chastang C., Safar M. Treatment of hypertension with indapamide 1.5 mg sustained-release form: synthesis of results // Arch. Mal. Coeur. Vaiss. 1996. Vol. 89. Spec. № 4. P. 17–25.
2. Emeriau J.P., Knauf H., Pujadas J.O., Calvo-Gomez C., Abate G., Leonetti G., Chastang C.; European Study Investigators. A comparison of indapamide SR 1.5 mg with both amlodipine 5 mg and hydrochlorothiazide 25 mg in elderly hypertensive patients: a randomized double-blind controlled study // J. Hypertens. 2001. Vol. 19. № 2. P. 343–350.
3. Gosse P., Sheridan D.J., Zannad F., Dubourg O., Guéret P., Karpov Y., de Leeuw P.W., Palma-Gamiz J.L., Pessina A., Motz W., Degaute J.P., Chastang C. Regression of left ventricular hypertrophy in hypertensive patients treated with indapamide SR 1.5 mg versus enalapril 20 mg: the LIVE study // J. Hypertens. 2000. Vol. 18. № 10. P. 1465–1475.
4. Фендрикова А.В., Скибицкий В.В., Спиропулос Н.А. Клиническая эффективность Индапа // Южно-Российский медицинский журнал. 2003. № 4. С. 40–47.
5. Dzau V., Braunwald E. Resolved and unresolved issues in the prevention and treatment of coronary artery disease: a workshop consensus statement // Am. Heart J. 1991. Vol. 121. № 4. Pt. 1. P. 1244–1263.
6. Versari D., Daghini E., Virdis A., Ghiadoni L., Taddei S. Endothelium-dependent contractions and endothelial dysfunction in human hypertension // Brit. J. Pharmacol. 2009. Vol. 157. № 4. P. 527–536.
7. Fischer D., Rossa S., Landmesser U., Spiekermann S., Engberding N., Hornig B., Drexler H. Endothelial dysfunction in patients with chronic heart failure is independently associated with increased incidence of hospitalization, cardiac transplantation, or death // Eur. Heart J. 2005. Vol. 26. № 1. P. 65–69.
8. Collins R., Peto R., McMahon S., Hebert P., Fiebach N.H., Eberlein K.A., Godwin J., Qizilbash N., Taylor J.O., Hennekens C.H. Blood pressure, stroke, and coronary heart disease. Part 2, Short-term reductions in blood pressure: overview of randomised drug trials in their epidemiological context // Lancet. 1990. Vol. 335. № 8693. P. 827–838.
9. Hebert P.R., Moser M., Mayer J., Glynn R.J., Hennekens C.H. Recent evidence on drug therapy of mild to moderate hypertension and decreased risk of coronary heart disease // Arch. Intern. Med. 1993. Vol. 153. № 5. P. 578–581.
10. Moser M. Management of hypertension, Part I // Am. Fam. Physician. 1996. Vol. 53. № 7. P. 2295–2302.
11. Mancia G., De Backer G., Dominiczak A. et al. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) // J. Hypertens. 2007. Vol. 25. № 6. P. 1105–1187.
12. Tzemos N., Lim P.O., McDonald T.M. Nebivolol reverses endothelial dysfunction in essential hypertension: a randomized, double-blind, crossover study // Circulation. 2001. Vol. 104. № 5. P. 511–514.
13. McEniery C.M., Schmitt M., Qasem A., Webb D.J., Avolio A.P., Wilkinson I.B., Cockcroft J.R. Nebivolol increases arterial distensibility in vivo // Hypertension. 2004. Vol. 44. № 3. P. 305–310.
14. Celik T., Iyisoy A., Kursaklioglu H., Kardesoglu E., Kilic S., Turhan H., Yilmaz M.I., Ozcan O., Yaman H., Isik E., Fici F. Comparative effects of nebivolol and metoprolol on oxidative stress, insulin resistance, plasma adiponectin and soluble P-selectin levels in hypertensive patients // J. Hypertens. 2006. Vol. 24. № 3. P. 591–596.
15. Ambrosio G., Flather M.D., Böhm M., Cohen-Solal A., Murrone A., Mascagni F., Spinucci G., Conti M.G., van Veldhuisen D.J., Tavazzi L., Coats A.J. β-blockade with nebivolol for prevention of acute ischaemic events in elderly patients with heart failure // Heart. 2011. Vol. 97. № 3. P. 209–214.
16. Jones P.H. Comparing HMG-CoA reductase inhibitors // Clin. Cardiol. 2003. Vol. 26. № 1. Suppl. 1. P. I15–I20.
17. Аронов Д.М. Каскад терапевтических эффектов статинов // Кардиология. 2004. № 10. С. 85–94.
18. Lorenz H., Jünger C., Seidl K. et al. Do statins influence the prognostic impact of non-sustained ventricular tachycardia after ST-elevation myocardial infarction? // Eur. Heart J. 2005. Vol. 26. № 11. P. 1078–1085.
19. Schömig A., Mehilli J., Holle H., Hösl K., Kastrati D., Pache J., Seyfarth M., Neumann F.J., Dirschinger J., Kastrati A. Statin treatment following coronary artery stenting and one-year survival // J. Am. Coll. Cardiol. 2002. Vol. 40. № 5. P. 854–861.
20. Okazaki S., Yokoyama T., Miyauchi K., Shimada K., Kurata T., Sato H., Daida H. Early statin treatment in patients with acute coronary syndrome: demonstration of the beneficial effect on atherosclerotic lesions by serial volumetric intravascular ultrasound analysis during half a year after coronary event: the ESTABLISH Study // Circulation. 2004. Vol. 110. № 9. P. 1061–1068.
21. Willenheimer R., van Veldhuisen D.J., Silke B., Erdmann E., Follath F., Krum H., Ponikowski P., Skene A., van de Ven L., Verkenne P., Lechat P.; CIBIS III Investigators. Effect on survival and hospitalization of initiating treatment for chronic heart failure with bisoprolol followed by enalapril, as compared with the opposite sequence: results of the randomized Cardiac Insufficiency Bisoprolol Study (CIBIS) III // Circulation. 2005. Vol. 112. № 16. P. 2426–2435.
22. Weber F., Schneider H., von Arnim T., Urbaszek W. Heart rate variability and ischaemia in patients with coronary heart disease and stable angina pectoris; influence of drug therapy and prognostic value. TIBBS Investigators Group. Total Ischemic Burden Bisoprolol Study // Eur. Heart J. 1999. Vol. 20. № 1. P. 38–50.
23. Mudríková T., Jurcová V., Tokarcíková A., Gonsorcíková V., Gonsorcík J., Gregorová M., Tkác I. Effect of bisoprolol on heart rate variability in patients with hyperthyroidism // Vnitr. Lek. 2000. Vol. 46. № 2. P. 87–91.
Новости на тему
13.02.2025
14.05.2024
05.02.2024
Отправить статью по электронной почте
Ваш адрес электронной почты:
Сердечно-сосудистые заболевания (ССЗ) занимают первое место среди причин смерти в нашей стране. Факторы риска (ФР) для ССЗ хорошо известны: это артериальная гипертония (АГ), дислипидемия, курение, ожирение, гиподинамия, неправильное питание. Внешне здоровые люди с ФР фактически вступают в сердечно-сосудистый континуум и при отсутствии профилактического воздействия проходят все его стадии, заканчивающиеся развитием сердечной недостаточности (СН), хронической почечной недостаточности или сахарного диабета (СД), а нередко и смертью.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
Специалисты Государственного научно-исследовательского центра профилактической медицины Минздравсоцразвития России, выступившие на сателлитном симпозиуме компании «Эдж Фарма Прайвет Лимитед» Московского международного форума кардиологов, рассмотрели преимущества различных лекарственных средств в лечении АГ, ишемической болезни сердца (ИБС), атеросклероза и СН. Среди диуретиков, предназначенных для лечения АГ, как «эталонный» препарат был выделен индапамид.
В группе препаратов с гипотензивным и антиишемическим эффектами рассмотрены высокоселективные бета-адреноблокаторы (БАБ) бисопролол (БАБ 2-го поколения) и небиволол (БАБ 3-го поколения с дополнительными свойствами). Большое внимание уделено гиполипидемическим препаратам – статинам (в первую очередь аторвастатину), которые занимают лидирующие позиции в профилактике и лечении атеросклероза. Все группы перечисленных препаратов необходимы для лечения пациента с ССЗ на разных этапах развития сердечно-сосудистого континуума.
" id="sender_art_description" name = "SENDER_ART_DESCRIPTION" />
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
