Риск невынашивания беременности после эксцизионного лечения патологии шейки матки
- Аннотация
- Статья
- Ссылки
- English
Материал и методы. Проанализированы течение и исходы беременности у пациенток, перенесших конизацию шейки матки и петлевую эксцизию зоны трансформации. Для ретроспективного анализа отобраны 100 беременных, у которых в анамнезе было эксцизионное лечение ЦИН. 50 женщинам выполнена петлевая эксцизия зоны трансформации 1-го типа (LLETZ), 50 – конизация треугольным электродом. Лечение всем пациенткам проводили на аппарате Vesalius LX80. Контрольную группу составили 100 беременных, у которых в анамнезе не было вмешательств на шейке матки.
Результаты. В группах эксцизии у двух пациенток беременность прервалась до второго скрининга, а у 11 на втором скрининге зафиксировано укорочение шейки матки – длина менее 25 мм. В группах эксцизионного лечения наблюдалась тенденция к увеличению частоты невынашивания беременности. Относительный риск невынашивания в группе петлевой эксцизии составил 2,4 (95%-ный доверительный интервал (ДИ) 0,77–7,48), в группе конизации – 2 (95% ДИ 0,61–6,59).
Вывод. Учитывая высокий риск развития ЦИН у пациенток, перенесших эксцизионное лечение патологии шейки матки, целесообразно рассмотреть начало скрининга длины шейки матки с 16-й недели беременности.
Материал и методы. Проанализированы течение и исходы беременности у пациенток, перенесших конизацию шейки матки и петлевую эксцизию зоны трансформации. Для ретроспективного анализа отобраны 100 беременных, у которых в анамнезе было эксцизионное лечение ЦИН. 50 женщинам выполнена петлевая эксцизия зоны трансформации 1-го типа (LLETZ), 50 – конизация треугольным электродом. Лечение всем пациенткам проводили на аппарате Vesalius LX80. Контрольную группу составили 100 беременных, у которых в анамнезе не было вмешательств на шейке матки.
Результаты. В группах эксцизии у двух пациенток беременность прервалась до второго скрининга, а у 11 на втором скрининге зафиксировано укорочение шейки матки – длина менее 25 мм. В группах эксцизионного лечения наблюдалась тенденция к увеличению частоты невынашивания беременности. Относительный риск невынашивания в группе петлевой эксцизии составил 2,4 (95%-ный доверительный интервал (ДИ) 0,77–7,48), в группе конизации – 2 (95% ДИ 0,61–6,59).
Вывод. Учитывая высокий риск развития ЦИН у пациенток, перенесших эксцизионное лечение патологии шейки матки, целесообразно рассмотреть начало скрининга длины шейки матки с 16-й недели беременности.

Введение
Скрининг на рак шейки матки включает цитологическое исследование шейки матки и тестирование на онкогенные подтипы вируса папилломы человека (ВПЧ). При выявлении отклонений в скрининговых тестах проводится кольпоскопия с возможной биопсией шейки матки. После этого на основании результатов гистологического исследования может быть уставлен диагноз цервикальной интраэпителиальной неоплазии (ЦИН) или рака шейки матки.
ЦИН – предраковое состояние шейки матки. Эктоцервикс покрыт плоским эпителием, а эндоцервикс, в том числе цервикальный канал, – железистым эпителием. ЦИН относится к плоскоклеточным аномалиям. Железистая неоплазия шейки матки включает аденокарциному in situ и аденокарциному.
ЦИН может быть как низкой, так и высокой степени. У пациенток с низкой степенью ЦИН вероятность развития злокачественных новообразований шейки матки минимальна. У пациенток с высокой степенью поражения имеет место высокий риск прогрессирования в злокачественное новообразование.
Цель лечения ЦИН состоит в том, чтобы предотвратить возможное прогрессирование дисплазии в рак и избежать чрезмерного лечения, поскольку поражения способны спонтанно регрессировать, а лечение может иметь неблагоприятные последствия [1, 2].
Выбор тактики ведения пациенток с ЦИН основан прежде всего на индивидуальном риске прогрессирования. При этом важно учитывать заболеваемость, связанную с лечением, и предполагаемую комплаентность пациентки. Существует два основных подхода:
- тщательное наблюдение с помощью тестирования на ВПЧ, цитологического исследования шейки матки и/или кольпоскопии;
- лечение путем иссечения или абляции зоны трансформации шейки матки.
Для большинства молодых пациенток и пациенток с ЦИН 1-й степени предпочтительно наблюдение. Некоторые поражения при ЦИН 2-й степени могут регрессировать. Для некоторых пациенток с такой степенью ЦИН, например планирующих деторождение в будущем и обеспокоенных потенциальными неблагоприятными акушерскими последствиями лечения ЦИН, также приемлемо наблюдение. Между тем ЦИН 3-й степени – прямой предвестник рака шейки матки. В таких случаях рекомендуется лечение [3, 4].
Оптимальным вариантом оперативного лечения считается иссечение зоны трансформации шейки матки, поскольку для нее основным источником канцерогенеза является ВПЧ [5].
В качестве альтернативного варианта рассматривают абляционные методы деструкции зоны трансформации, но они не позволяют получить материал для гистологического исследования. Значит, убедиться, что патологический очаг удален полностью, не представляется возможным. Вероятно, поэтому результаты крупных исследований показывают, что иссечение эффективнее абляции [6].
В сетевой метаанализ были включены свыше 19 000 пациенток с ЦИН и раком шейки матки стадии IA (рандомизированные и обсервационные исследования, n = 71). По сравнению с методом LLETZ абляционное лечение ассоциировалось с более высокой частотой неудач (отношение шансов при лазерной абляции – 1,8, 95%-ный доверительный интервал (ДИ) 1,3–2,3; при криотерапии – 1,8, 95% ДИ 1,3–2,6) [7].
Метаанализ четырех рандомизированных исследований показал, что в отличие от пациенток, подвергшихся криотерапии, у пациенток с ЦИН (всех степеней тяжести), которым провели петлевую эксцизию, частота персистенции заболевания при биопсии через шесть месяцев после лечения была ниже (20,0 против 22,4%; относительный риск (ОР) 0,87; 95% ДИ 0,76–0,99), равно как и показатели рецидива заболевания при биопсии через 12 месяцев (26,6 против 31,0%; ОР 0,91; 95% ДИ 0,84–0,99) [8].
Таким образом, основным методом лечения ЦИН остается эксцизия. Вариант иссечения зоны трансформации выбирают исходя из того, доступна ли она полностью для визуализации. При зоне трансформации 1-го типа можно использовать петлевую эксцизию, при зоне трансформации 2–3-го типа целесообразно выполнение конизации [9]. При этом важно понимать, что конизация несет в себе риски, связанные с последующей беременностью [7, 10–12].
Цель – оценить риск невынашивания беременности у женщин, перенесших эксцизионное лечение по поводу дисплазии шейки матки.
Материал и методы
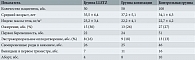
Проанализированы течение и исходы беременности у пациенток, перенесших конизацию шейки матки и петлевую эксцизию зоны трансформации. Для ретроспективного анализа отобраны 100 беременных, у которых в анамнезе имелось эксцизионное лечение ЦИН. 50 женщинам выполнена петлевая эксцизия зоны трансформации 1-го типа (LLETZ), 50 – конизация треугольным электродом. Лечение всем пациенткам проводили на аппарате Vesalius LX80.
Показаниями к эксцизионному лечению служили:
- цитологическое заключение LSIL на фоне ВПЧ, которое сохранялось при динамическом наблюдении на протяжении двух лет;
- цитологическое заключение HSIL;
- кольпоскопические изменения у носителей ВПЧ.
Критерии включения в исследование:
- одноплодная беременность;
- постановка на учет по беременности до 12 недель;
- проведение первого скрининга с оценкой длины шейки матки.
Критерии исключения:
- рак in situ;
- в анамнезе самопроизвольное прерывание беременности с 16 до 28 недель.
В контрольную группу вошли 100 женщин с одноплодной беременностью, не имевших в анамнезе эксцизионного лечения.
Группы были сопоставимы по исходным демографическим характеристикам, индексу массы тела и акушерскому анамнезу (табл. 1).
Значимость разницы между значениями оценивали на основании критерия хи-квадрат с поправкой Йейтса.
Результаты
Всем пациенткам в ходе ультразвукового исследования во время первого скрининга была проведена трансвагинальная цервикометрия. Лишь у одной пациентки из группы конизации длина шейки матки оказалась менее 30 мм. У остальных пациенток на этом этапе длина шейки матки превышала 30 мм.
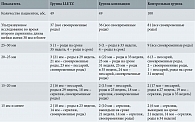
У двух пациенток (одна из группы LLETZ, другая из группы конизации) произошел поздний выкидыш. Таким образом, второй скрининг прошли 198 пациенток. Результаты цервикометрии представлены в табл. 2.
У пациенток, перенесших эксцизионное лечение по поводу патологии шейки матки, укорочение шейки матки во втором триместре (менее 25 мм) встречалось чаще, чем у пациенток контрольной группы. В первой группе таких пациенток было 14%, во второй – 16%, в контрольной – 10%. Разница в частоте выявления короткой шейки у женщин после эксцизии и пациенток контрольной группы не была статистически достоверной (хи-квадрат – 0,828; р = 0,363). У всех пациенток с длиной шейки матки более 30 мм на втором скрининге беременность завершилась своевременными родами. При длине шейки матки 25–30 мм зафиксировано два случая поздних преждевременных родов: на сроке 35 недель в группе LLETZ и на сроке 34 недели в группе конизации.
При длине шейки матки 20–25 мм ни в одном случае не принималось решения о проведении серкляжа. Всем пациенткам было рекомендовано вагинальное применение микронизированного прогестерона. Шести пациенткам из 13 дополнительно был установлен разгружающий акушерский пессарий, из них преждевременно родила одна. Остальные семь пациенток получали терапию прогестероном, им проводили динамический контроль длины шейки матки. У четырех из них произошли преждевременные роды на сроке 29–34 недели.
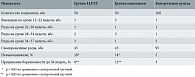
У шести пациенток длина шейки матки составила 15–20 мм. Все получали микронизированный прогестерон. Трем пациенткам были наложены швы на шейку матки (двое своевременных родов, одни поздние преждевременные роды), а трем установлен разгружающий акушерский пессарий (преждевременные роды на сроке 25–29 недель). У шести пациенток длина шейки матки была менее 15 мм. У одной из них коррекцию провести не успели, беременность завершилась преждевременными родами на сроке 23 недели. Остальным пяти пациенткам был проведен серкляж. У двух из них произошел поздний выкидыш на 21-й неделе, у одной – преждевременные роды на сроке 34 недели. В двух случаях беременность завершилась родами в срок. Исходы беременности при разной длине шейки матки представлены в табл. 3.
Суммарно беременность завершилась на сроке до 34 недель в группе LLETZ у 4 (8%) пациенток, в группе конизации – у 6 (12 %), в контрольной группе – у 3 (3%). Разница в частоте прерывания беременности до 34 недель между пациентками после эксцизий и женщинами контрольной группы не была статистически достоверной (хи-квадрат – 2,962; р = 0,086). Исходы беременности представлены в табл. 4.
Заключение
ЦИН является значимой и потенциально корректируемой причиной привычного невынашивания. В задачи врачей входят выделение пациенток группы риска, диагностика укорочения шейки матки на максимально ранних этапах и назначение соответствующего лечения.
Настоящее исследование показало, что риск ЦИН и невынашивания беременности повышен у всех пациенток, у которых применялись деструктивные методы лечения. Правда, в силу размера выборки разница не была статистически достоверной. ОР невынашивания в группе петлевой эксцизии зоны трансформации составил 2,4 (95% ДИ 0,77–7,48), в группе конизации – 2 (95% ДИ 0,61–6,59).
Учитывая высокий риск невынашивания беременности, у таких пациенток целесообразно начинать скрининг длины шейки матки на сроке 16–18 недель, поскольку укорочение шейки матки у них может начинаться раньше. Кроме того, у пациенток, перенесших эксцизионное лечение шейки матки при развитии ЦИН, вероятно, эффективность серкляжа будет выше, чем у пациенток с укорочением шейки матки, но без эксцизии в анамнезе. Однако наложение швов при существенном укорочении шейки матки (менее 10–15 мм) технически сложнее и менее эффективно, чем серкляж при большей длине сомкнутой части шейки матки. Раннее выявление укорочения шейки матки может повысить эффективность лечения.
I.A. Lapina, K.T. Bekmurzaeva
N.I. Pirogov Russian National Research Medical University
Polyclinic.ru
Contact person: Kamila T. Bekmurzaeva, khamurzaevakamila@gmail.com
Introduction. Excision is the main treatment option for cervical intraepithelial neoplasia (CIN). Type of excision procedure we choose (loop excision of transformation zone or conization) depends on the visualization of transformation zone.
Material and methods. We analyzed pregnancy course and outcomes in patients with excisional procedures in the past. We studied medical records of 50 pregnant women with loop excision (LLETZ) in the past, 50 pregnant women with conization. All the operations had been performed by means of Vesalius LX80. Control group consists of 100 pregnant women without any cervical interventions.
Results. Two patients from the excision groups lost their pregnancies before the second trimester screening. 11 patients had cervix shorter than 25 mm on the second trimester transvaginal ultrasound. The rate of preterm pregnancy termination was slightly higher in the excision groups: RR in LLETZ group – 2.4 (95% CI 0.77–7.48), in conization group – 2 (95% CI 0.61–6.59).
Conclusion. Having the higher risk of cervical insufficiency in petients with excisional treatment of CIN in the past it is reasonable to start cervical length screening at the gestational age of 16 weeks.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.