Роль иммунотропной терапии в лечении хронических урогенитальных инфекций у женщин: опыт клинического применения препаратов интерферона
- Аннотация
- Статья
- Ссылки
(T. pallidum, N. gonorhoeae, вирус герпеса, вирус папилломы человека), так и представители условно-патогенной микрофлоры (C. albicans, U. urealyticum, M. hominis и др.) и их ассоцианты (10).
(T. pallidum, N. gonorhoeae, вирус герпеса, вирус папилломы человека), так и представители условно-патогенной микрофлоры (C. albicans, U. urealyticum, M. hominis и др.) и их ассоцианты (10).



По данным ВОЗ ежегодно в мире регистрируется более 150 млн новых случаев урогенитальных инфекций (УГИ), что придает сложившейся ситуации характер эпидемии (6, 9, 10, 11). Столь высокая заболеваемость УГИ обусловлена рядом факторов, среди которых наиболее важную роль играет, с одной стороны, частое стертое или бессимптомное течение, а с другой – неэффективность проводимого лечения. Неудачи в терапии УГИ могут быть связаны с резистентностью возбудителей к стандартным противомикробным препаратам, несоблюдением врачебных рекомендаций (низкой комплаентностью), особенностями жизненного цикла патогена, повторным реинфицированием от полового партнера и т.д. В части случаев несостоятельными оказываются иммунологические механизмы защиты организма от действия патогена, что может быть обусловлено транзиторным иммунодефицитом или свойствами микроорганизма (способность к внутриклеточному существованию, латентному персистированию, размножению в иммуноцитах и т.п.). Перечисленные факторы служат причиной частой хронизации УГИ, что влечет за собой повышение числа бесплодных браков, патологическое течение беременности, внутриутробную гипотрофию и инфицирование плода и, в конечном итоге, реализацию инфекционного процесса в раннем постнатальном периоде и росту неонатальной смертности (6, 10). Согласно современным данным, смертность новорожденных вследствие внутриутробной инфекции занимает второе место по частоте после родовой травмы.
Таким образом, УГИ являются острой медицинской и социально-экономической проблемой, требующей от практической медицины активного поиска новых эффективных терапевтических схем.
Любой инфекционный процесс (вирусной, бактериальной, грибковой или протозойной этиологии) является своего рода соревнованием между патогеном и защитными механизмами макроорганизма, предопределяющим исход инфекционного процесса (8). В условиях хронического течения заболевания, сопровождающегося общими нарушениями иммунного гомеостаза, истощением иммунокомпетентных клеток, снижением выработки гуморальных факторов, борьба с инфекцией зачастую оказывается неэффективной даже в случае использования современных этиотропных агентов (9).
Именно поэтому с целью повышения эффективности стандартной противомикробной терапии УГИ в современных условиях принято использовать различные иммунотропные препараты: интерферон и его индукторы, интерлейкины, различные иммуностимулирующие препараты, полученные путем химического синтеза или представляющие собой компоненты бактериальной стенки, и др. Наиболее широкое распространение в гинекологии получили препараты экзогенного интерферона, его индукторы, а также иммуностимуляторы (3, 4, 10, 15, 17, 25, 30). При назначении лекарственных средств указанных групп необходимо учитывать различия в механизмах действия и скорости наступления иммуномодулирующего/иммуностимулирующего эффекта.
Так, в процессе иммунокоррекции в настоящее время часто используют как препараты, стимулирующие выработку эндогенного интерферона, так и сами цитокины. Индукторы стимулируют в организме синтез цитокинов, но этот синтез, естественно, выше в здоровых и малоповрежденных клетках. В случаях непосредственного инфицирования клеток иммунной системы, при глубоком угнетении функциональной активности иммуноцитов у больных (что характерно для любой хронической инфекции) применение индукторов ведет к дополнительной стимуляции пораженных клеток и не позволяет добиться достаточного иммуностимулирующего и корригирующего эффекта. Кроме того, многие индукторы быстрее разрушаются в организме, чем цитокины.
Следует отметить, что на практике в реализации индукционного механизма обнаруживаются свои «подводные камни». Во-первых, выработка эндогенного интерферона происходит достаточно медленно, и зачастую инфекционный агент размножается опережающими темпами. Во-вторых, потенциал клеток к выработке интерферона быстро иссякает (это особенно касается пораженных клеток), что существенно ограничивает защитные возможности организма. В-третьих, не существует однозначных данных о таргетном воздействии индукторов на одну лишь систему интерферона, в связи с чем нельзя с полной уверенностью утверждать, что прием средств, относящихся к индукторам интерферона, безопасен (3–5, 9, 14, 17, 57).
При использовании иммуностимуляторов, представляющих собой фрагменты бактерий, необходимо учитывать их относительно ограниченное воздействие на иммунную систему, направленное, в основном, на элиминацию внеклеточных микроорганизмов. Иммуностимулирующие препараты химического или животного происхождения обладают плеотропными эффектами, направленными прежде всего на повышение киллерного потенциала и создающие тем самым риск аутоагрессии в отношении собственных тканей. Именно поэтому большинство лекарственных препаратов иммуностимулирующего ряда не назначаются в период беременности и грудного вскармливания.
Интерферон и его терапевтические эффекты
Одними из наиболее изученных и широко применяемых экзогенных цитокинов являются препараты интерферона альфа.
Интерферон альфа (ИФН α) обладает противовирусным, опосредованным антибактериальным, противоопухолевым и иммуномодулирующим действием.
Противовирусное действие интерферона обусловлено его действием на различные стадии жизненного цикла вируса. Данный цитокин активирует ряд генов, ответственных за прямой противовирусный эффект. Данный эффект реализуется путем вовлечения ds-РНК-зависимой протеинкиназы Р (PKR), которая блокирует трансляцию вирусной мРНК и запускает апоптоз вирусинфицированной клетки через Bcl-2 и каспаза-зависимые механизмы (8). Другим механизмом противовирусного действия ИФН α является активация латентной РНК-эндонуклеазы, разрушающей вирусную РНК, а также семейства Мх-белков, которые препятствуют сборке вирусов.
Иммуномодулирующее действие ИФН α выражается в индукции экспрессии молекул МНС I класса, модуляции и повышении продукции антител, усилении клеточной цитотоксичности Т-лимфоцитов и NK-клеток, ингибировании пролиферативной активности Т-лимфоцитов (8, 14). ИФН α способствует преимущественной дифференцировке Т-хелперов в Th1-лимфоциты, что снижает предрасположенность организма к аллергическим реакциям немедленного типа. Помимо этого, ИФН α препятствует апоптозу Т-лимфоцитов и Т-клеток памяти и повышает активность NK-клеток и антигенпрезентирующих клеток. Особенности иммуномодулирующего действия ИФН α позволяют считать его важнейшим связующим звеном между компонентами врожденного и адаптивного иммунитета (5).
За счет стимуляции процессов фагоцитоза и повышения активности макрофагов и NK-клеток ИФН α оказывает опосредованное антибактериальное действие в отношении как внутри-, так и внеклеточных возбудителей и способствует амплификации эффектов антибиотикотерапии. В российских исследованиях установлено, что ИФН α в зависимости от дозы способен оказывать бактериостатические и бактерицидные эффекты (9).
ИФН α ограничивает рост опухоли, препятствуя синтезу опухолевых белков и ингибируя активность онкогенов, а также останавливая рост новых сосудов. Благодаря иммуномодулирующему действию (активация цитотоксических Т-лимфоцитов, NK-клеток и др.) ИФН α повышает эффективность противоопухолевого надзора (3, 5, 8, 14).
Применение препаратов ИФН α в терапии хронических УГИ является патогенетически оправданным еще и потому, что ряд возбудителей данных заболеваний обладает супрессирующим действием как на иммунную систему в целом, так и на выработку интерферона в частности. В случае лечения инфекционно-воспалительных заболеваний мочеполового тракта у женщин предпочтительным является местное лекарственное воздействие, чего удается добиться при использовании интерферонсодержащих суппозиториев для ректального или вагинального применения.
В настоящее время в России с этой целью используются следующие лекарственные средства: Кипферон®, Виферон®, Гиаферон® и Генферон®. За рубежом также применяются топические препараты интерферона (в виде кремов, гелей), однако их использование несколько ограничено ввиду недостаточной стабильности лекарственной формы (56).
Наиболее современным российским препаратом ИФН α в лекарственной форме суппозитории для ректального и вагинального введения является комплексный препарат Генферон®, производимый отечественной биотехнологической компанией «Биокад». Помимо интерферона Генферон® содержит аминокислоту таурин, оказывающую выраженное антиоксидантное, репаративное и метаболическое действие, а также местный анестетик бензокаин, эффективно купирующий болевой синдром, весьма характерный для пациенток, страдающих хроническими УГИ.
Интерферонотерапия папилломавирусной и герпесвирусной инфекций
Как уже упоминалось выше, большинство хронических инфекционных процессов поддерживаются способностью возбудителей тем или иным образом избегать иммунологического контроля, а также вызывать нарушения иммунного гомеостаза.
Интересными с этой точки зрения представляются заболевания, ассоциированные с вирусом папилломы человека. Известно, что в зависимости от серотипа, которых для ВПЧ выделено уже более 100, инфекция может протекать в виде различных клинических вариантов (вульгарные бородавки, аногенитальные кондиломы, дисплазия шейки матки, папилломатоз наружных гениталий и т.д.). Сложность в осуществлении полноценного и эффективного иммунологического ответа на ВПЧ-инфекцию связана с особенностями жизненного цикла вируса.
ВПЧ строго эпителиотропен и поражает клетки эпителия эктодермального происхождения. ВПЧ не обладает цитопатическим действием в отношении кератиноцитов, в которых происходит его размножение, и не инфицирует эпидермальные антигенпрезентирующие клетки. Поскольку в течении ВПЧ-инфекции отсутствует фаза виремии, т.е. выхода вирусных частиц в кровоток, невозможным становится развитие полноценного системного иммунного ответа (2, 3, 13, 17, 30, 33, 56).
ВПЧ синтезирует специфические белки, которые помимо прямого онкогенного действия (стимуляция пролиферации и опухолевой трансформации клеток) способны оказывать супрессирующее влияние на определенные звенья иммунной системы. Так, вирусный белок Е7 блокирует большинство генов, индуцируемых ИФН α, и таким образом нейтрализует его противовирусную и противоопухолевую активность. Этот же белок инактивирует фактор активности ИФН α IRF, ингибирует экспрессию генов главного комплекса гистосовместимости, тормозит созревание антигенпрезентирующих клеток. Белок Е5 закисляет рН в эндосомах и препятствует процессингу и презентированию антигена дендритными клетками. Белок Е6 ингибирует действие лимфокина IL-18, играющего важную роль в формировании Т-киллерного иммунного ответа. Немаловажной способностью ВПЧ является его угнетающее влияние на уровень эндогенного интерферона.
В комплексной терапии ВПЧ препараты интерферона используются уже не одно десятилетие и зарекомендовали себя как лекарственные средства, существенно повышающие эффективность стандартного лечения. В исследовании Howard D. и соавт. (30) изучались терапевтические эффекты применения ИФН α у больных с папилломатозом гениталий после проведения деструктивного лечения. Пациентам основной группы интерферон вводился внутрь поражений в дозе 1 000 000 МЕ 1 раз в 3 дня в течение 3 недель, в то время как больным из группы сравнения было проведено только деструктивное лечение и назначено плацебо (изотонический раствор). В результате проведенных лечебных мероприятий проявления папилломатоза исчезли у 48,5% больных, получавших интерферон, и только у 14,3% пациентов группы сравнения. Эффективность включения ИФН α в стандартное лечение рефрактерных поражений аногенитальной области, вызванных ВПЧ, подтверждена и в исследовании Paavonen J., в котором интерферон вводился подкожно в дозе 3 000 000 МЕ 3 раза в неделю в течение 3 недель (33).
В 2006–2007 гг. на базе ФГУ «Научный центр акушерства, гинекологии и перинатологии Росмедтехнологий» было проведено сравнительное рандомизированное двойное слепое плацебо-контролируемое клиническое исследование эффективности препарата Генферон® для лечения плоскоклеточных интраэпителиальных поражений шейки матки низкой степени тяжести, ассоциированных с ВПЧ высокоонкогенного риска. 40 женщин репродуктивного возраста с подтвержденным диагнозом интраэпителиального поражения шейки матки низкой степени (LSIL) и наличием ВПЧ высокоонкогенного риска были рандомизированы в две группы: I из 23 человек получала Генферон®, II из 17 человек – плацебо. Введение препарата в дозировке 500 000 МЕ или плацебо осуществлялось вагинально 2 раза в сутки в течение 10 дней с последующим назначением 1 раз в сутки через день в течение 3 месяцев.
По окончании лечения Pap-тест выявил регресс ВПЧ-ассоциированных изменений шейки матки в 90,5% случаев в группе, получавшей Генферон (группа плацебо – 40%).Отрицательный результат Digene-теста был достигнут в 71,4% случаев (группа плацебо – 26,6%), при этом снижение количества ВПЧ у пациенток, принимавших Генферон®, выявлялось в 100% случаев (13). Результаты исследования представленыв таблице 1.
Немаловажным фактором неудач в лечении УГИ является частое выявление микст-инфекций, в частности ВПЧ и вируса простого герпеса. Так же, как и в случае ВПЧ, вирус герпеса вызывает разнообразные нарушения в функционировании иммунной системы. Иммунопатологические механизмы при герпетической инфекции включают и недостаточно напряженный ответ в отношении персистирующего возбудителя, и неэффективную регуляцию специфического иммунитета. Вирус герпеса не только персистирует в иммунокомпетентных клетках, но и репродуцируется в них, что вызывает снижение их функциональной активности и, в конечном итоге, гибель. Кроме этого, вирус герпеса способен продуцировать ложные рецепторы интерферона, что обусловливает его недостаточную активность в условиях сохранения физиологической концентрации. Вирус герпеса угнетает процессы презентации антигена путем экспрессии молекул псевдо-МНС класса, ответственных за развитие цитотоксического иммунного ответа (4, 9, 34).
Иммунологический статус больных герпетической инфекцией имеет свои специфические черты: характерно снижение общего количества лейкоцитов, уровня ИФН и CD4+, тенденция к снижению CD8+, CD16+, CD56+, накоплению ЦИК. Все указанные изменения делают элиминацию вируса невозможной и создают благоприятные условия для распространения и рецидивирования инфекции (4).
Результаты сравнительного двойного-слепого рандомизированного исследования (25) свидетельствуют об эффективности препаратов интерферона в лечении рецидивирующего генитального герпеса. Было включено 37 больных в периоде ремиссии, не получавших на момент включения противовирусной и иммуносупрессивной терапии, частота рецидивов генитального герпеса у которых составляла 8 и более в год. Пациенты были разделены на 2 группы: основную, в терапии которой использовался ИФН α (подкожно) в дозе 3 000 000 МЕ или плацебо трижды в неделю в течение 3 месяцев. Время до развития рецидива в основной группе составило 35 дней (плацебо – 28), при этом 16,6% пациентов основной группы были свободны от рецидива в течение всего периода наблюдения, в то время как в группе сравнения подобных явлений не наблюдалось (25).
С целью изучения эффективности и безопасности препарата Генферон® в 2004 г. на кафедре дерматовенерологии Государственного института усовершенствования врачей Минобороны РФ проведено клиническое исследование, в которое было включено 60 женщин с диагнозом рецидивирующего генитального герпеса и сопутствующей микст-инфекцией урогенитального тракта.
При клинико-лабораторном обследовании было обнаружено частое сочетание генитального герпеса с папилломавирусной инфекцией (22%) и урогенитальным кандидозом (16%), что согласуется с данными литературы (Губанова Е.И., 2000; Зудин А.Б., 2000; Гладько О.В., 2003; Катханова О.А., 2003).
Методом случайной выборки были сформированы 2 группы из 30 женщин, равнозначные по возрасту, тяжести проявлений и частоте рецидивов гени-тального герпеса.
I группа (30 женщин) с целью лечения острой герпетической инфекции получала ацикловир по 0,2 г 5 раз в день в течение 5 дней в сочетании с Генфероном® по 500 000 МЕ 2 раза в день вагинально в течение 10 дней. В последующем пациентки получали Генферон® вагинально по 500 000 МЕ 2 раза в день через 1 день в течение 5 месяцев с целью профилактики рецидивов.
II группа (30 женщин) с целью лечения острой герпетической инфекции получала Ацикловир по 0,2 г 5 раз в день в течение 5 дней. В последующем пациентки получали Ацикловир 400 мг 2 раза в день ежедневно в течение 5 месяцев.
Основным показателем тяжести течения генитального герпеса является количество возникающих рецидивов. Данные о количестве рецидивов в процессе лечения (5 месяцев) и после лечения (7 месяцев) пересчитывались на 1 год. До лечения у пациенток I группы (Ацикловир + Генферон) количество рецидивов снизилось в 4,8 раза (p < 0,05), тогда как у пациенток II группы (Ацикловир) снизилось в 2,4 раза (p < 0,05).
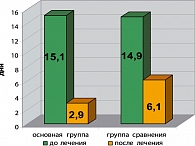
Длительность рецидива на фоне проводимой профилактической терапии статистически достоверно уменьшилась в обеих группах, в I группе с 15,1 ± 1,09 дня до 2,9 ± 0,14 дня, т.е. в 5,1 раза (p < 0,05), во II группе – с 14,9 ± 1,04 дня до 6,1 ± 0,77, т.е. в 2,4 раза (p < 0,05) (см. рисунок).
Снижение числа рецидивов и уменьшение их продолжительности было достоверно более выражено в группе больных, получавших препарат Генферон® (p < 0,05).
Данные, полученные в ходе проведенного исследования, согласуются как с отечественными, так и зарубежными литературными источниками и свидетельствуют об ощутимом положительном влиянии топической интерферонотерапии в сочетании со стандартным противовирусным лечением на течение различных по тяжести форм генитального герпеса (15, 50).
Интерферонотерапия дисбиотических заболеваний влагалища
Другой не менее важной и трудоемкой задачей практикующего гинеколога является лечение дисбиотических заболеваний влагалища – бактериального вагиноза и вульвовагинального кандидоза. В связи с широким и зачастую бессистемным назначением противомикробных и антимикотических препаратов, а также высокой частотой самолечения возбудители данных заболеваний в настоящее время характеризуются резистентностью в отношении большого числа лекарственных средств. Кроме того, неудачи в лечении кандидоза и бактериального вагиноза обуславливаются имеющимися дисфункциональными изменениями врожденного и адаптивного иммунитета.
Являясь синантропом, С. albicans может избегать иммунологического надзора со стороны хозяина, что позволяет данному микроорганизму персистировать на поверхности слизистых. Важнейшим фактором вирулентности кандид является их способность к обратимому «переключению» с одноклеточных дрожжевых форм в различные нитевидные формы, которые могут быть найдены в любых тканях организма. Исследования последних лет свидетельствуют о том, что дрожжевая форма – это своеобразная стадия покоя кандид, и вопрос о вирулентности данной формы все еще остается открытым (45).
Многолетний опыт исследований патогенеза кандидной инфекции позволяет сделать вывод о способности данного микроорганизма вызывать разнообразные нарушения в функционировании иммунной системы. Известно, что развитие любого инфекционного процесса, ассоциированного с C. albicans, коррелирует с переключением адаптивного иммунного ответа на Th2-путь. Это обусловливает не только повышенную аллергическую настроенность макроорганизма, но и неэффективность осуществляемого фагоцитоза, активность которого напрямую зависит от уровня Th1-цитокинов и подавляется Th2-цитокинами. Концепция о реципрокной регуляции между фагоцитарной системой и Т-клеточным компартментом может служить объяснением неполноценности системного иммунного ответа при грибковом поражении слизистых (45). Бесспорно одно – эффективную защиту в отношении кандидоассоциированных инфекций может обеспечить только полноценная интеграция между врожденным и приобретенным иммунитетом.
Эффекты топической интерферонотерапии у пациенток с рецидивирующим вульвовагинальным кандидозом (РВВК) изучены в исследовании Боровикова О.В. и соавт., проведенном на базе кафедры клинической иммунологии, аллергологии и лабораторной диагностики Кубанского ГМУ в 2007 году. Всего в исследовании приняло участие 70 женщин: 40 пациенток с установленным диагнозом РВВК и 30 здоровых женщин (группа иммунологического контроля). Больные были рандомизированны в 2 равнозначные группы: 20 пациенток получали стандартную системную терапию (итраконазол 200 мг 1 раз в течение 3 дней), у других 20 пациенток в дополнение к стандартной терапии использовались суппозитории Генферон® ректально в дозе 1 000 000 МЕ 2 раза в сутки в сочетании с ежедневным однократным вагинальным применением Генферона® в дозе 500 000 МЕ. Курс иммунотерапии составлял 5 дней.
В результате данного исследования установлено, что применение препарата Генферон® способствует активации системного и, в большей степени, местного иммунитета, что выражается в повышении фагоцитарной активности лейкоцитов, нормализации НСТ-стимулированного теста, увеличении CD4+, CD16+, CD56+, CD25+, HLA-DR и соотношения CD4+/CD8+ лимфоцитов, снижении концентрации IgE, повышении IL-1β, IL-8, IL-10 как в периферической крови, так и в цервикально-вагинальной слизи (таблица 2).
Исследуемая схема иммунокоррекции позволила снизить число рецидивов в основной группе в 6,32 раза (при месячном наблюдении) и в 7,96 раза (при наблюдении в течении полугода). Немаловажно и то, что применение Генферона® достоверно снизило интенсивность клинических проявлений РВВК: в 2,1 раза на 7 сутки, в 2,4 раза через 1 месяц, в 2,9 раза через 6 месяцев (16).
Не менее интересными представляются иммунологические изменения, возникающие при бактериальном вагинозе. Известно, что развитие данного заболевания ассоциировано со снижением количества молочнокислых бактерий во влагалище и усиленным ростом разнообразных условно-патогенных облигатных анаэробов (Gardnerella vaginalis, Bacteroides, Prevotella, Mobillincus и др.).
Установлено, что в процессе жизнедеятельности G. vaginalis синтезирует специфический токсин – цитолизин, играющий важную роль в вагинальной экосистеме. Цитолизин может оказывать негативные эффекты в отношении различных иммунокомпетентных клеток. Так, например, в опытах in vitro доказано, что данный токсин в высоких дозах повреждает эндотелиальные клетки пупочной вены и лейкоциты человека. Предполагается, что именно цитолизин токсически воздействует на эпителиоциты влагалища, вызывая их десквамацию и превращение в ключевые клетки. Кроме того, данное вещество ингибирует процессы хемотаксиса полиморфно-ядерных лейкоцитов и угнетает воспалительный ответ в сочетании с другими ингибиторами лейкоцитарных функций, такими как сукцинат, продуцируемый в процессе жизнедеятельности иных облигатных анаэробов.
Важную роль в обеспечении эффективного иммунного ответа в отношении возбудителей бактериального вагиноза играет достаточный уровень sIgA цервикальной слизи. Действие этого иммуноглобулина в случае бактериального вагиноза направлено как на противодействие эффектам цитолизина, так и на сам токсин. Однако эффективность подобной гуморальной защиты при бактериальном вагинозе зачастую оказывается неэффективной ввиду того, что анаэробы способны к выработке специфицеских IgA-активных протеаз (19). Все это вкупе со склонностью к хроническому рецидивирующему течению бактериального вагиноза создают необходимость включения иммунотропной терапии в стандартные алгоритмы противомикробного лечения.
В 2006 году на базе кафедры акушерства и гинекологии Московского факультета РГМУ с курсом ФУВ было проведено исследование клинической эффективности препарата Генферон® в сочетании с комбинированным препаратом Нео-Пенотран® у пациенток, страдающих бактериальным вагинозом (БВ).
Всего было включено 120 женщин в возрасте 18–45 лет: I группу составили 40 здоровых женщин (группа иммунологического контроля), II группу – 80 пациенток с установленным диагнозом БВ. Больные II группы были рандомизированы в две равнозначные подгруппы: основную, пациентки которой получали Нео-Пенотран® по стандартной схеме в сочетании с препаратом Генферон®, который применялся вагинально в дозе 500 000 МЕ дважды в сутки в течение 10 дней, и группу сравнения, в которой применялся только Нео-Пенотран®.
После завершения лечения мик-робиологическая картина влагалищного мазка нормализовалась у пациенток обеих групп, концент-рация лактобактерий восстановилась до нормы, стабилизировались уровни IL-1β и IL-8. Через 1 месяц после лечения лабораторно подтвержденные рецидивы БВ зарегистрированы у 1 пациентки основной группы и 3 пациенток группы сравнения, через 6 месяцев – в 3 и 9 случаях соответственно. Столь существенные различия в частоте рецидивирования прежде всего обусловлены нормализацией иммунологического гомеостаза (1, 12).
Применение интерферона у беременных
Отдельную проблему в акушерско-гинекологической практике составляет эффективное и безопасное лечение УГИ у беременных. Известно, что инфекционные процессы во время беременности обусловливают большинство случаев неблагоприятных исходов: самопроизвольное прерывание, внутриутробное инфицирование плода, гипотрофию, некоторые врожденные пороки развития, реализацию инфекционного процесса в раннем постнатальном периоде и т.п. Главной проблемой терапии УГИ у беременных является невозможность использования широкого ряда препаратов в связи с их токсическим действием на плод. В то же время общепризнанным является и тот факт, что беременность сама по себе характеризуется своеобразной иммуносупрессией (как врожденного, так и приобретенного звена), а в сочетании с хроническим течением той или иной инфекции создает дополнительные трудности для эффективного этиологически и патогенетически обоснованного лечения, в равной степени безопасного как для матери, так и для плода.
Имеющиеся у врачей опасения по поводу проведения иммунотропной терапии у беременных нельзя считать беспочвенными. Действительно, некоторые иммуноактивные препараты способны оказывать эмбриотоксические и тератогенные эффекты, что ограничивает их применение у данной категории больных.
Обращаясь к зарубежному опыту применения препаратов интерферона у беременных, можно сделать вывод об их относительной безопасности: так, в большинстве описанных в литературе случаев интерферон применялся у беременных с целью терапии онкогематологических заболеваний или хронических вирусных болезней печени. При этом интерферон вводился ежедневно в виде подкожных инъекций в дозе от 1 до 8 млн МЕ, продолжительность лечения варьировала от 1 месяца до всего срока беременности. Ни в одном из описанных случаев использование интерферона не вызывало патологии в течении беременности, внутриутробного страдания плода или рождения детей с пороками развития (18, 20–24, 26–29, 31, 32, 35–44, 46, 48, 49, 51–55). До настоящего времени зарубежными исследователями не изучались эффекты малых доз интерферона в терапии инфекционных заболеваний у беременных, что и дало возможность российским ученым стать пионерами в этой области.
Безопасность и эффективность применения препарата Генферон® в терапии урогенитальных инфекций у беременных во II и III триместре была изучена в рамках клинического исследования, проведенного на базе Московского областного НИИ акушерства и гинекологии в 2007 г. В исследовании участвовали 92 беременных, страдающих УГИ. Было сформировано 3 сопоставимые группы:
- I – 32 пациентки, получавшие Вильпрафен® 500 мг дважды в сутки 10 дней в комбинации с препаратом Генферон®, вводившимся вагинально в дозе 250 000 МЕ дважды в сутки в течение 10 дней;
- II – 30 пациенток, у которых использовался Вильпрафен® 500 мг дважды в сутки 10 дней, свечи Тержинан® вагинально 10 дней, затем – Генферон®, вводившийся вагинально в дозе 250 000 МЕ дважды в сутки в течение 10 дней;
- III – 30 беременных, получавших Вильпрафен® и Тержинан® по указанной схеме.
При первичном обследовании УГИ, вызванная одним инфекционным агентом, была выявлена у 31,5% пациенток, в остальных случаях у включенных больных диагностировалась микст-инфекция. При этом у большинства беременных наблюдались патологические изменения шейки матки (нормальная кольпоскопическая картина зарегистрирована лишь у 21,7% больных). До начала лечения клинические симптомы воспалительного процесса были диагностированы у всех 100% пациенток.
Через 7 дней после начала лечения жалобы отсутствовали у 84,3% пациенток I группы, 93,3% во II группе и 90,0% больных III группы. Повторное исследование методом ПЦР выявило сохранение возбудителя у 3,3% пациенток I группы и 6,2% пациенток, не получавших иммунотропного лечения.
Установлено, что все исследуемые схемы терапии оказывали благотворное влияние на течение беременности и сокращали частоту гестационных осложнений (таблица 3).
По окончании курса терапии выявлены следующие важные закономерности: у пациенток I и II группы отмечено повышение уровня sIgA, уменьшение уровня IgG, в то время как у женщин, не получавших иммунотропной терапии, подобных изменений не выявлено.
За все время исследования ни у одной больной не было диагностировано нарушений в течении беременности, не регистрировалось случаев внутриутробного страдания плода или рождения детей с врожденной патологией. Все исследуемые схемы переносились пациентками хорошо и не вызывали развития побочных явлений (6).
Заключение
Эффективное лечение хронических инфекционно-воспалительных заболеваний мочеполового тракта у женщин до сих пор является актуальным вопросом современной гинекологии. Трудности терапии данной группы заболеваний обусловлены существованием своеобразного порочного круга, который поддерживается, с одной стороны, способностью возбудителей УГИ к своеобразному избеганию иммунологического надзора со стороны макроорганизма, а с другой – вызываемым ими же иммунологическим дефицитом.
Проблема возрастающей резистентности микроорганизмов к препаратам стандартной противомикробной терапии создает острую потребность в поиске новых эффективных лекарственных средств, позволяющих амплифицировать эффекты проводимых лечебных мероприятий.
В настоящее время препараты интерферона заняли важную нишу в лечении УГИ различной этиологии. И если раньше их применение было ограничено в связи с низкой переносимостью и неудобством лекарственной формы, то разработки последних лет позволяют использовать их у широкого круга больных, в том числе и у беременных женщин, начиная с 13 недели беременности. Высокая концентрация действующих веществ непосредственно в очаге поражения, активность в отношении основных возбудителей вирусных и бактериальных инфекций, потребность в проведении иммунокоррекции, достоверная безопасность и простота использования обусловливают целесообразность включения суппозиториев с интерфероном в состав большинства существующих схем терапии УГИ.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.