Сахарный диабет 2 типа и неалкогольная жировая болезнь печени: взгляд эндокринолога. Научно-практическая конференция «Общими усилиями в борьбе с эндокринной патологией»
- Аннотация
- Статья
- Ссылки
Член-корреспондент Российской академии наук, д.м.н., профессор, заведующая кафедрой эндокринологии Института клинической медицины им. Н.В. Склифосовского, главный внештатный специалист-эндокринолог Минздрава России по Центральному федеральному округу, главный внештатный консультант-эндокринолог Управления делами Президента РФ Нина Александровна ПЕТУНИНА в своем докладе подробно рассмотрела вопросы лечения неалкогольной жировой болезни печени у пациентов с сахарным диабетом 2 типа. Она подчеркнула, что высокая распространенность неалкогольной жировой болезни печени среди населения обусловливает пристальное внимание к данной проблеме не только гастроэнтерологов, но и эндокринологов и кардиологов.
Член-корреспондент Российской академии наук, д.м.н., профессор, заведующая кафедрой эндокринологии Института клинической медицины им. Н.В. Склифосовского, главный внештатный специалист-эндокринолог Минздрава России по Центральному федеральному округу, главный внештатный консультант-эндокринолог Управления делами Президента РФ Нина Александровна ПЕТУНИНА в своем докладе подробно рассмотрела вопросы лечения неалкогольной жировой болезни печени у пациентов с сахарным диабетом 2 типа. Она подчеркнула, что высокая распространенность неалкогольной жировой болезни печени среди населения обусловливает пристальное внимание к данной проблеме не только гастроэнтерологов, но и эндокринологов и кардиологов.



Сахарный диабет (СД) 2 типа представляет собой уникальную модель коморбидности, поэтому ведение пациентов требует междисциплинарного подхода.
В рамках метаболического синдрома у пациентов с СД 2 типа одновременно отмечается несколько патогенетических линий: нарушение углеводного и липидного обмена, сердечно-сосудистой системы и функции почек. Ключевым игроком в данном метаболическом альянсе является печень.
Печень является не только участником патогенеза СД 2 типа, но и органом-мишенью. Так, из-за негативного воздействия гипергликемии у пациентов с СД 2 типа более высокий риск развития тяжелого заболевания печени. Прогрессирование нарушений печени приводит к развитию неалкогольной жировой болезни печени (НАЖБП), что в свою очередь значительно увеличивает риск формирования цирроза, гепатоцеллюлярной карциномы и острой печеночной недостаточности.
НАЖБП считается независимым фактором риска развития заболеваний сердечно-сосудистой системы. Сочетание СД 2 типа и НАЖБП увеличивает риск развития сердечно-сосудистых заболеваний в два раза, цирроза и гепатоцеллюлярной карциномы – в 2–2,5 раза, смерти от заболеваний печени – в 22 раза по сравнению с общей популяцией1. Увеличение риска возникновения сердечно-сосудистых заболеваний на фоне НАЖБП у пациентов с СД 2 типа обусловлено повышением активности проатерогенных цитокинов, атерогенным липидным профилем, специфической инсулинорезистентностью кардиомиоцитов. Установлено, что указанные изменения приводят к увеличению толщины комплекса «интима – медиа» сонных артерий, формированию холестериновых бляшек и т.д.2
В общей популяции распространенность НАЖБП составляет 20–40%, у больных СД 2 типа – 60–80%, распространенность неалкогольного стеатогепатита (НАСГ) – 3–5% и 12–40% соответственно3.
Согласно результатам российского масштабного эпидемиологического наблюдательного мультицентрового исследования DIREG 2 с участием 50 145 амбулаторных пациентов из 16 городов, НАЖБП была диагностирована у 37,3%, НАСГ – у 24,4%4.
К диагностическим критериям НАЖБП относятся наличие стеатоза, подтвержденного данными визуализационного или гистологического исследования, и отсутствие причин для вторичного накопления жира в гепатоцитах3.
На сегодняшний день возникновение первичной НАЖБП объясняется множественными параллельными ударами. Согласно данной концепции, роль основных патологических феноменов играют инсулинорезистентность и окислительный стресс с последующим присоединением повреждающих факторов, таких как гиперинсулинемия, повышение уровня и окисления свободных жирных кислот, снижение экспорта триглицеридов из печени, дисбаланс адипокинов со снижением уровня адипонектина и повышением уровня лептина, усиление процессов перекисного окисления липидов, дисфункция митохондрий. Эти процессы приводят к апоптозу гепатоцитов, стеатозу, воспалению и повышению риска развития фиброза и цирроза печени.
Таким образом, связующим патогенетическим звеном между СД 2 типа и НАЖБП является инсулинорезистентность.
Следует отметить, что у пациентов с СД 2 типа и НАЖБП по сравнению с лицами с СД 2 типа, но без признаков поражения печени, метаболические нарушения более выраженные. У первых отмечаются больший объем висцеральной жировой ткани, более выраженная инсулинорезистентность, более тяжелая дислипидемия, повышенный уровень маркеров воспаления – интерлейкина 6 и фактора некроза опухоли альфа.
Современные подходы к лечению НАЖБП включают снижение массы тела, компенсацию СД 2 типа, контроль гиперлипидемии, воздействие на патогенетические механизмы болезни печени, уменьшение окислительного стресса.
Установлено, что снижение массы тела у пациентов с НАЖБП ассоциируется с регрессом компонентов НАСГ и уменьшением воспаления, проявлений стеатоза и риска развития фиброза печени. Очевидно, что постепенное снижение массы тела может способствовать коррекции метаболических нарушений, повышению чувствительности тканей к инсулину и уменьшению проявлений НАЖБП у пациентов с СД 2 типа.
Для снижения массы тела могут применяться медикаментозные средства на основе пищевых волокон. Препарат растительного происхождения Мукофальк (псиллиум) содержит стандартизированную дозу высококачественных пищевых волокон и имеет сбалансированный состав.
Добавление Мукофалька к немедикаментозным методам способствует достижению лучшего эффекта в отношении снижения массы тела. Так, при длительном (в течение 18 месяцев) применении Мукофалька у лиц с неосложненной дивертикулярной болезнью толстой кишки наблюдаются тенденция к уменьшению массы тела, противовоспалительное и гиполипидемическое действие препарата (рис. 1)5.
Включение Мукофалька в комплекс мероприятий по снижению массы тела (гипокалорийная диета, физическая нагрузка) позволило в два раза повысить эффективность лечения пациентов с НАСГ. В то же время использование лактулозы не сопровождалось каким-либо эффектом, несмотря на ее пребиотическое действие (рис. 2)6.
Особенность действия препарата Мукофальк объясняется его составом. Мукофальк содержит оболочки семян Plantago ovata (подорожник овальный, подорожник индийский), которые богаты пищевыми волокнами и характеризуются выраженной гидрофильностью. Так, 1 г псиллиума связывает 40 мл воды, что в 40 раз больше его веса. Соответственно, один пакетик препарата Мукофальк связывает 150–200 мл воды. В отличие от овощей и фруктов, содержащих пищевые волокна, калорийность псиллиума близка к нулю. Важно, что пищевые волокна Мукофалька состоят из трех фракций, каждая из которых характеризуется собственным уникальным лечебным эффектом. Неферментируемая фракция улучшает и нормализует моторику кишечника. Гель-формирующая фракция образует матрикс, связывающий воду, желчные кислоты и токсины, за счет чего улучшается углеводный и липидный профиль. Ферментируемая кишечными бактериями фракция обусловливает рост бифидо- и лактобактерий, стимулируя пробиотическое и противовоспалительное действие.
Поскольку Мукофальк является лекарственным препаратом, сырье, которое используется для его производства, проходит строгий фармацевтический контроль. Статус лекарственного препарата гарантирует, что в составе Мукофалька используется только качественное сырье, отвечающее требованиям фармацевтического контроля Евросоюза. Это важно, поскольку растительное сырье необходимо контролировать на предмет зараженности вредителями, микробиологической чистоты, содержания тяжелых металлов и радионуклидов.
Далее профессор рассказала о возможностях применения урсодезоксихолевой кислоты (УДХК) в терапии НАЖБП. В отечественных клинических рекомендациях по диагностике и лечению НАЖБП сказано, что использование УДХК у пациентов с НАЖБП приводит к уменьшению выраженности стеатоза, эффектов липотоксичности и, согласно некоторым данным, нормализации липидного спектра, снижению инсулинорезистентности и толщины комплекса «интима – медиа».
В ряде исследований показана эффективность УДХК при НАЖБП, ее цитопротективные, антиоксидантные и антифибротические свойства. Установлено, что УДХК способна влиять на энтерогепатическую циркуляцию желчных солей, уменьшая реабсорбцию в кишечнике эндогенных, более гидрофобных и потенциально токсичных соединений.
Одним из наиболее широко применяемых в клинической практике препаратов УДХК является Урсофальк. Доказано, что при назначении Урсофалька доля УДХК в пуле желчных кислот возрастает до 64%, обусловливая литолитическое действие. Кроме того, на фоне применения препарата улучшаются показатели липидного профиля.
Метаанализ результатов клинических исследований применения УДХК для профилактики камнеобразования продемонстрировал, что такая терапия способствует частичному или полному растворению холестериновых желчных камней. Исследователи отметили более выраженное профилактическое действие УДХК у пациентов на низкокалорийной диете по сравнению с перенесшими бариатрическую операцию7.
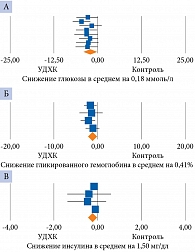
На фоне применения УДХК у пациентов с НАСГ достоверно снижается уровень глюкозы, гликированного гемоглобина и инсулина. Урсофальк эффективен и безопасен у пациентов с инсулинорезистентностью и СД 2 типа при лечении НАСГ и вызванных им нарушений углеводного обмена (рис. 3)8.
В заключение профессор Н.А. Петунина еще раз подчеркнула, что патогенетические механизмы НАЖБП и СД 2 типа тесно связаны. Поэтому тактику ведения пациентов с СД 2 типа и НАЖБП следует выбирать с учетом многофакторности патогенеза данных заболеваний.
Наибольший эффект от лечения НАЖБП у пациентов с СД 2 типа можно ожидать при раннем выявлении патологии печени и назначении комплексной терапии, направленной на коррекцию всех звеньев, вовлеченных в патологический процесс.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.