Современное обоснование выбора метода лечения урогенитального хламидиоза у женщин
- Аннотация
- Статья
- Ссылки

Возбудителем инфекции мочеполовых органов является Chlamydia trachomatis, имеющая два биовара: trachoma, включающий 14 сероваров и LGV – 4 серовара.
Хламидии – мелкие грамотрицательные облигатно паразитирующие бактерии, не обладающие подвижностью. В современной таксономии бактериальных агентов выделен порядок Chlamydiales, включающий хламидии и подобные им по циклу развития микроорганизмы. Выделение четырех семейств, родов и видов хламидий основано на гомологичности состава нуклеотидной последовательности генов 16S и 23S рРНК.
Представители рода Chlamydia, к которому относится единственный патогенный для человека вид – Chlamydia trachomatis, содержат сходные по ультраструктуре экстрахромосомные элементы. Элементарные тельца представителей этого рода, внедрившись в живую клетку, обладают тенденцией к слиянию в одно общее включение, что приводит к обмену генетической информацией и обусловливает большую генетическую вариабельность возбудителя (12).
Как и для N. gonorrhoeae для C. trachomatis характерен тропизм к цилиндрическому эпителию, что обусловливает наиболее частое поражение слизистой уретры и цервикального канала. В настоящее время существует более 20 нозологических единиц, связанных с хламидийной инфекцией.
По клиническому течению выделяют свежий урогенитальный хламидиоз (давность заболевания менее 2 месяцев) и хронический (более 2 месяцев). Свежий урогенитальный хламидиоз подразделяется на острую, подострую и торпидную стадии.
При урогенитальном хламидиозе отсутствуют патогномоничные клинические проявления и выраженная симптоматика заболевания, у 50-75% женщин инфекция протекает бессимптомно. Отсутствие клинических симптомов заболевания лишь указывает на временное равновесие между паразитом и хозяином в условиях ограничивающих, но не препятствующих размножению патогенного внутриклеточного микроорганизма. Хламидийная инфекция с клинически бессимптомным течением является не менее опасной, чем ее манифестные формы, требует проведения лечебных и профилактических мероприятий, воздействующих на возбудитель и повышающих защитные силы организма (1, 9).
Первичное инфицирование Chlamydia trachomatis зафиксировать практически не удается. В связи с этим деление хламидийной инфекции на острую, хроническую и торпидную формы весьма условно.
Клиническая манифестация заболевания, как правило, имеется при наличии смешанной инфекции или на фоне снижения местной или общей реактивности организма. При этом именно ассоциированные возбудители обусловливают клинические проявления заболевания (10, 17).
Формирование клинического диагноза может основываться только на результатах комплексного клинического и лабораторного обследования. Обязательным является выделение возбудителей (этиологический диагноз), определение топики поражения и ассоциированных осложнений.
Известно, что микроорганизмы обладают высокой степенью приспосабливаемости к изменениям окружающей среды. Относится это также и к взаимоотношениям микробов и применяемых против них лекарственных средств. Еще в 1976 г. в США появилось первое сообщение о том, что выделен штамм гонококка, устойчивый к пенициллину. Эта устойчивость объясняется способностью гонококков вырабатывать фермент β-лактамазу, который разрушает β-лактамное кольцо пенициллина и, таким образом, инактивирует препарат (14, 15, 16).
Развитие резистентности микроорганизмов в определенной степени зависит от привычек (и даже традиций) врачебного персонала назначать определенные группы антимикробных препаратов. Поскольку определенные схемы лечения «культивируются» в конкретных условиях (стране, городе и т. д.), то резистентность микроорганизмов к различным антибиотикам нередко имеет региональные особенности (8).
Незнание состояния антибиотикорезистентности возбудителей урогенитальных инфекций чревато неудачами терапии, дальнейшим нарастанием числа резистентных штаммов и распространением инфекции в целом.
Учет вышеизложенных факторов является одним из первостепенных при отборе лекарственных средств для национальных, региональных формуляров и стандартов лечения.
Стандарты лечения позволяют обеспечить население необходимыми ЛС, а также осуществлять контроль за их применением. Более широкое использование стандартов будет способствовать прекращению самодеятельности различных «специалистов», назначающих антибактериальные препараты с недоказанной или сомнительной эффективностью, в неадекватных дозах, с неблагоприятным профилем безопасности, а также позволит ограничить использование дорогостоящих препаратов в случаях, когда они не имеют клинических преимуществ перед применяющимися режимами терапии.
В последнее время в связи с эпидемической ситуацией звучат призывы воспользоваться так называемым синдромным лечением. Синдромное лечение возможно в тех регионах, где нет возможности проводить лабораторную диагностику инфекций, передаваемых половым путем (ИППП). В тех случаях, когда возможность проведения лабораторной диагностики имеется, нет необходимости в применении синдромного лечения (12).
Таким образом, в современных условиях выбор эффективного этиотропного препарата для лечения урогенитальной инфекции должен быть основан на результатах микробиологических исследований.
За рубежом уже давно уделяется большое внимание разработке стандартов лечения данного заболевания. Так, например, в США единые стандартные схемы лечения хламидийной инфекции официально представлены центром по профилактике и контролю за заболеваниями (CDC) в разделе диагностики и лечения ИППП; также имеются аналогичные Европейские рекомендации, одобренные Европейским отделением ВОЗ. Безусловно, национальные рекомендации не должны быть точной копией зарубежных стандартов – при их разработке необходимо учитывать специфику каждой страны, состояние локальной резистентности возбудителей к тем или иным препаратам, а также спектр лекарственных средств, которые находятся в распоряжении врачей.
В настоящее время для лечения хламидийной инфекции используются три группы антибактериальных препаратов: тетрациклины, макролиды и фторхинолоны (2, 3, 4).
Среди тетрациклинов препаратом выбора для лечения урогенитального хламидиоза является доксициклин. Доксициклин высоко активен в отношении большинства возбудителей ИППП, быстро достигает терапевтических концентраций в очаге воспаления, имеет значительный объем распределения и практически не накапливается в тканях. Механизм действия тетрациклинов связан с нарушением синтеза белка в микробной клетке. Как известно, доксициклин уже много лет рассматривается как «золотой стандарт» для лечения хламидийной инфекции. Многие исследователи неоднократно доказывали высокую эффективность препарата (91-98%) и отмечали, как преимущество, низкую стоимость и хорошую переносимость терапии.
Доксициклин зарекомендовал себя как эффективный и безопасный препарат для лечения хламидийной инфекции не только в клинических исследованиях, но и в многолетней широкой медицинской практике. При хламидийной инфекции доксициклин разрешено применять у детей старше 8 лет. При свежем неосложненном хламидиозе взрослым и подросткам доксициклин назначают внутрь по 100 мг 2 раза в сутки в течение 7 дней; при остальных формах и осложнениях – в течение 14 дней. Первая доза препарата обычно составляет 200 мг (7, 16). В период беременности и лактации препарат противопоказан (12, 13, 21).
Важное место в терапии урогенитального хламидиоза занимают макролиды. Их антимикробный эффект обусловлен нарушением синтеза белка рибосомами микробной клетки. Первый природный препарат этого класса – эритромицин – долгое время был единственным антибиотиком, который применялся для лечения урогенитального хламидиоза во время беременности (7, 8, 17). Однако одной из проблем при использовании эритромицина является низкая комплаентность, связанная с частыми нежелательными реакциями со стороны желудочно-кишечного тракта и неудобным режимом приема (4 р/сутки за 1 час до или через 2 ч после еды). Такие макролиды, как джозамицин, азитромицин имеют по сравнению с эритромицином более высокую активность в отношении C. trachomatis in vitro, обладают лучшими фармакокинетическими характеристиками и профилем безопасности (12).
В настоящее время единственным из фторхинолонов, который входит в стандарты лечения урогенитального хламидиоза согласно российским рекомендациям является офлоксацин. Другие «ранние» фторхинолоны оказались либо недостаточно эффективными (ципрофлоксацин), либо слишком часто вызывали нежелательные реакции. В последнее десятилетие появились фторхинолоны третьего и четвертого поколения (левофлоксацин, моксифлоксацин и др.), обладающие более высокой активностью в отношении атипичных возбудителей
in vitro и лучшим профилем безопасности (8).
Целью настоящего исследования явилось сравнение микробиологической и клинической эффективности препаратов разных классов для лечения женщин с урогенитальным хламидиозом.
Проведено обследование 314 больных с симптомами урогенитальных инфекций. Из исследования исключались больные с гнойными тубовариальными воспалительными заболеваниями придатков матки. Средний возраст пациенток составил 28,61±3,08 года, 65,9% женщин на момент осмотра не предъявляли выраженных жалоб, инфекция сопровождалась минимальными проявлениями воспалительного процесса. В течение предшествующего месяца 26,4% больных получали антибактериальную терапию по поводу воспалительных заболеваний гениталий.
В исследование было включено 120 женщин с урогенитальной хламидийной инфекцией, которые случайным образом распределялись на группы по 30 человек в каждой. Первую группу составили женщины, получавшие доксициклин (Юнидокс Солютаб) по 100 мг 2 раза в сутки на протяжении 10 дней. Во второй группе использовали однократный прием 1,0 г азитромицина. Третья группа больных получала ломефлоксацин по 400 мг 1 раз в стуки на протяжении 10 дней. Лечение проводили также половым партнерам.
Частота нозологических форм генитального хламидиоза у женщин, вошедших в исследование в группах достоверно не отличалась.
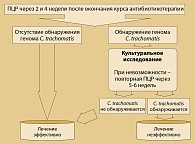
В качестве микробиологического контроля эффективности терапии использовали следующую схему лабораторного мониторинга (рисунок 1).
В ходе исследования препараты продемонстрировали различную скорость наступления клинического эффекта. Так, в первой группе жалобы и воспалительные явления купировались уже к 3-4 дню терапии, при назначении азитромицина – на 4-5 день, а у больных, получавших ломефлоксацин, сохранялись до 7-8 дня лечения (рисунок 2). Общие показатели клинической эффективности составили в группе доксициклина (Ююнидокс Солютаб) 100%, азитромицина – 96,7%, ломефлоксацина – 86,7%.
В результате проведенного исследования было показано, что микробиологическая эффективность доксициклина (Юнидокс Солютаб) составила 96,7%, азитромицина – 93,3%, ломефлоксацина – 96,7%.
В то же время, проведение отсроченного культурального исследования (не менее 4-х недель после окончания лечения) после применения азитромицина позволило обнаружить хламидии у 13,3% пациенток. Как известно, продолжительность жизненного цикла развития хламидий в среднем составляет 72-168 часов. Следует помнить о том, что при возникновении неблагоприятных биохимических условий продолжительность жизненного цикла развития хламидий может значительно увеличиваться. Вероятно, снижение эффективности азитромицина связано с высокой частотой хронического течения хламидиоза и предшествовавшей антибактериальной терапией, что привело к увеличению длительности развития хламидий и снижению эффективности азитромицина. Возможность реинфекции у больных была исключена режимом ограниченной сексуальной активности и синхронным лечением всех половых партнеров.
Частота нежелательных явлений (НЯ) во всех трех группах лечения была достаточно низкой. Так при приеме доксициклина (Юнидокса Солютаб) НЯ зарегистрировано не было, на фоне применения азитромицина в 1 случае (3,3%) отмечены кожные высыпания по типу крапивницы, при использовании ломефлоксацина у 1 пациента наблюдалось развитие фотодерматита (3,3%), у 2-х – диспептических расстройств (6,7%). Немотивированных отказов от лечения не было.
Таким образом, высокие показатели эффективности и переносимости, а также более быстрое купирование клинический симптоматики по сравнению с азитромицином и ломефлоксацином, позволяют рекомендовать доксициклин (Юнидокс Солютаб) как препарат выбора при неосложненных формах хламидиоза у небеременных женщин.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.