Вагинальная атрофия в климактерии
- Аннотация
- Статья
- Ссылки

В настоящее время пересмотрены показания к заместительной гормонотерапии. Ими являются: климактерический синдром (средней и тяжелой степеней); урогенитальная атрофия; профилактика и лечение постменопаузального остеопороза; преждевременная менопауза; овариоэктомия в любом возрасте; сексуальная дисфункция (12).
Среди всех урогенитальных расстройств вагинальная атрофия занимает ведущее место и более чем в 70% случаев сопровождает симптомы цистоуретральной атрофии.
Наиболее частыми клиническими симптомами вагинальной атрофии являются сухость, зуд и жжение во влагалище, диспареуния, рецидивирующие вагинальные выделения, контактные кровянистые выделения, опущение стенок влагалища.
Первым симптомом, появляющимся у 10% женщин еще в пременопаузе, является ощущение сухости во влагалище (1). Мы полагаем, что это связано с нарушением кровообращения в стенке влагалища, способствующим развитию атрофических процессов на фоне эстрогенного дефицита не только в слизистой оболочке влагалища, но и в мышцах влагалищной стенки. Редуцирование сосудистой сети приводит к снижению в ней давления кислорода, изменению синтеза цитокинов и факторов роста. Синтез ФРЭ (фактор роста эндотелия) сосудов стимулируется создающейся в условиях эстрогенного дефицита гипоксией. Именно вследствие гипоксии проявляется ангиогенез капиллярной сети, приводящий к развитию большого количества тончайших капилляров, что обусловливает характерный внешний вид влагалищной стенки при вагинальной атрофии, легко возникающую кровоточивость при любом контакте. Прогрессирующая гипоксия стенки влагалища со временем приводит к появлению характерных изъязвлений. Шейка и тело матки атрофируются, и для постменопаузы характерным является соотношение размеров тела матки и шейки матки, равное
1 : 2, что аналогично соотношению в детском возрасте (15).
Петехиальная кровоточивость вначале сочетается с асептическим воспалительным процессом, но по мере удлинения времени постменопаузы возможно присоединение вторичной инфекции.
Диспареунию при вагинальной атрофии также рассматривают как следствие гипоксии влагалищной стенки, а рецидивирующие вагинальные выделения в условиях асептического воспаления объясняют возможным появлением лимфорреи (15).
Зуд и жгучая боль, часто возникающие при вагинальной атрофии, обусловлены атрофическими изменениями малых половых губ. Одновременно с развитием зуда могут проявляться склеротические процессы в вульварном кольце, которые вместе с атрофическими процессами становятся основой заболевания, ранее называемого краурозом вульвы. Указанное состояние характеризуется стойким зудом, устойчивым к различным видам терапии препаратами, содержащими половые стероиды.
Основными методами объективной диагностики вагинальной атрофии являются цитологическое исследование, определение рН вагинального содержимого, расширенное кольпоскопическое исследование. Микробиологическое исследование проводится женщинам с рецидивирующими инфекциями урогенитального тракта.
Многочисленными исследованиями установлено, что показатели вагинальной цитологии и величины рН влагалищного содержимого коррелируют с уровнем эстрогенов в плазме крови и могут служить объективной оценкой эстрогенного дефицита (1, 4, 5, 11).
С увеличением длительности постменопаузы нарастают атрофические изменения во влагалищной стенке, обусловленные эстрогенным дефицитом; величина рН вагинального отделяемого возрастает с 3,8-4,5 в пременопаузе до 6,0-7,0 в постменопаузе длительностью более 5 лет (2, 6, 17). Результаты кольпоцитологического исследования свидетельствуют о снижении показателей. Показано, что значение зрелости влагалищного эпителия значительно снижается у женщин с длительностью постменопаузы более 5 лет (1, 2).
Исследованиями, проведенными в отделении гинекологической эндокринологии ФГУ «НЦ АГ и П им. В.И. Кулакова Росмедтехнологий», выявлены особенности изменения вагинальной микроэкологии, зависящие от периода климактерия и длительности постменопаузы.
Нами выявлены различия вагинальной микроэкологии в пери- и постменопаузе. Несмотря на одинаковые клинические симптомы вагинальной атрофии в перименопаузе наиболее часто диагностировали нормоценоз (59,8%). Неспецифические инфекции выявлены у 28,5% – неспецифический вагинит (22%) и бактериальный вагиноз (6,5%). Вагинальная атрофия установлена лишь у 11,7% женщин (5).
Из числа больных с длительностью постменопаузы до 5 лет у 33,3% женщин выявлен бактериальный вагиноз, у 6,1% – диагностирован неспецифический кольпит, характеризующийся умеренной воспалительной реакцией (до 15 лейкоцитов в поле зрения), небольшим количеством однородной микрофлоры, представленной грамположительными кокками: эпидермальным стафилококком в небольшом титре (10 КОЕ/мл) и стрептококками группы в титре 10 КОЕ/мл. У 61,1% больных, несмотря на выраженные клинические симптомы вагинальной атрофии, выявлен нормоценоз.
При длительности постменопаузы 7-10 лет в 50% случаев диагностирована вагинальная атрофия, в 5% – бактериальный вагиноз, в 45% случаев установлен нормоценоз, имеющий некоторые микробиологические особенности. Состав микрофлоры, классифицируемый как нормоценоз, претерпевает определенные изменения. Так, отмечается тенденция к снижению концентрации лактобактерий на один-два порядка и возрастание титра условно-патогенных микроорганизмов, как факультативных, так и облигатно-анаэробных, до умеренных значений (5-10э КОЕ/мл) и появление парабазальных клеток эпителия в сочетании с жалобами на сухость, зуд и жжение во влагалище, диспареунию, неприятные выделения из половых путей.
Мы полагаем, что снижение титра лактофлоры в сочетании с присутствием в вагинальном содержимом отдельных парабазальных клеток может считаться признаком нарастания атрофических процессов в слизистой оболочке влагалища вследствие прогрессирующего эстрогенного дефицита.
Принимая во внимание наметившиеся изменения состава микрофлоры у пациенток с нормоценозом в сочетании с жалобами (сухость, зуд во влагалище, диспареуния, неприятные выделения), а также симптомами цистоуретральной атрофии и проявлениями истинного недержания мочи при напряжении, нами предложено данное состояние микроценоза определять термином «условно нормоценоз» (1).
При длительности постменопаузы более 10 лет выявлено повышение частоты вагинальной атрофии до 73,7%. Микробиологической особенностью атрофического вагинита, по нашим данным, является либо элиминация лактобацилл (66,4% больных), либо резкое снижение их титра (33,6% пациенток) при отсутствии массивной колонизации вагинального биотопа условно-патогенными микроорганизмами и воспалительных изменений влагалищной стенки. В связи с отсутствием инфекционного компонента в генезе атрофического вагинита, назначение антибиотиков при данной патологии является необоснованным.
У 26,3% больных данной группы, несмотря на выраженные клинические проявления атрофического вагинита (сухость, зуд, жжение во влагалище, диспареуния, рецидивирующие вагинальные выделения), определялась микробиологическая картина условно нормоценоза.
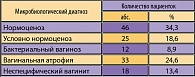
Таким образом, при микробиологической диагностике у больных с вагинальной атрофией в перименопаузе доминирует нормоценоз (59,8%) и неспецифические инфекции (неспецифический вагинит 22% и бактериальный вагиноз 6,5%) (5). В постменопаузе с длительностью от 1 года до 19 лет в 43,9% случаев выявлен условно нормоценоз, в 42,1% случаев установлен атрофический вагинит, в 12,3% случаев – бактериальный вагиноз. Лишь у 1,7% больных установлен неспецифический вагинит. Эти данные свидетельствуют о колонизационной резистентности вагинального биотопа во всех возрастных группах больных с УГР. Суммарные данные микробиологической диагностики представлены в таблице 1 (1, 3, 5).
Таким образом, уровень рН, кольпоцитологические исследование, определение индекса вагинального здоровья и кольпоскопическое исследование могут использоваться как в сочетании, так и отдельно для диагностики атрофических изменений во влагалище, хотя ведущее место в диагностике атрофического вагинита должно отводиться тщательно собранному анамнезу, связи симптомов с наступлением климактерия и своевременной диагностике и лечению сопутствующих заболеваний, передающихся половым путем.
Принципы заместительной гормонотерапии урогенитальных расстройств
Терапия эстрогенами является наиболее эффективным методом лечения вагинальной атрофии. В то же время и препараты для системного применения купируют симптомы вагинальной атрофии. Однако если гормонотерапия назначается только для терапии симптомов вагинальной атрофии, рекомендуется использовать локальные формы препаратов.
Локальная гормонотерапия – терапия вагинальными формами эстриола, не оказывающего клинически значимых системных эффектов (12).
С 1991 г. крем и свечи для влагалищного применения с действующим компонентом эстриол были объявлены в Швеции лекарственными препаратами, отпускаемыми без рецепта и не требующими медицинского мониторингового наблюдения. Эффективность же лечения низкими дозами эстрогенов была продемонстрирована в многочисленных исследованиях, касающихся вагинальной, цистоуретральной атрофии и недержания мочи (9, 15).
Несмотря на многолетний опыт использования эстриола, интерес клиницистов к нему не только не угасает, но увеличивается с тех пор, как были продемонстрированы его эффективность в отношении урогенитальной атрофии и снижение в несколько раз потребления антибиотиков у гериартрических пациентов с развивающимися рецидивирующими инфекциями мочевых путей (9, 14).
После однократного введения эстриола в эксперименте ядерный хроматин замещается комплексом эстроген-эстриолового рецептора на слишком короткий период времени (1-4 ч.), чтобы вызвать полную утеротропную реакцию, сопровождаемую пролиферацией эндометрия. Сродство эстрогеновых рецепторов к эстриолу приблизительно в 10 раз ниже, чем к эстрадиолу. В сродстве рецепторов влагалища и эндометрия различий не установлено (20).
Местное применение эстрогенов считается оптимальным в лечении атрофических изменений в структурах урогенитального тракта. Эффект эстрогенов, вводимых местно, достигается двумя способами: локальной диффузией или вагинальной абсорбцией (6). При локальной диффузии эстрогены способны диффундировать из влагалища в структуры нижней трети мочевого тракта, достигать там адекватных концентраций, взаимодействовать с рецепторами и вызывать закономерную ответную реакцию в этих структурах. Однако этот механизм ставится под сомнение – возможно, и в связи с нарушением кровообращения в структурах урогенитального тракта (19). Вместе с тем выраженная вагинальная абсорбция эстрогенов позволяет предполагать, что локально примененные эстрогены всасываются и достигают структур урогенитального тракта через общий кровоток (6).
К механизмам действия эстрогенов на структуры урогенитального тракта относятся:
- улучшение кровоснабжения влагалищной стенки, восстановление транссудации и ее эластичности, что приводит к исчезновению сухости влагалища, диспареунии, повышению сексуальной активности;
- пролиферация влагалищного эпителия, увеличение синтеза гликогена, восстановление популяции лактобацилл во влагалищном биотопе, а также восстановление кислой среды влагалищного содержимого;
- улучшение кровоснабжения всех слоев уретры, восстановление ее мышечного тонуса, качества коллагеновых структур, пролиферация уротелия, увеличение количества слизи. Опосредованный эффект эстрогенов проявляется увеличением внутриуретрального давления и уменьшением симптомов истинного недержания мочи при напряжении;
- улучшение кровоснабжения детрузора и нормализация сократительной его активности путем улучшения трофики и развития адренорецепторов, а возможно и мускариновых рецепторов (М2, М3), что повышает способность мочевого пузыря отвечать на эндогенную адренергическую стимуляцию. Обладая свойствами ингибиторов кальциевых каналов, эстрогены способствуют снижению симптомов гиперактивности мочевого пузыря;
- улучшение кровообращения, трофики и сократительной активности мышц тазового дня, коллагеновых структур, входящих в состав связочного аппарата малого таза, что также способствует удержанию мочи и препятствует опущению стенок влагалища и развитию цистоцеле;
- влияние эстрогенов на активность эффективных компонентов Т-клеточного звена местного иммунитета, что может являться одним из факторов, препятствующих развитию восходящей урологической инфекции.
Локальная терапия эстриолом используется:
- при наличии изолированных УГР;
- при абсолютных противопоказаниях к назначению системной ЗГТ;
- при неполном купировании симптомов вагинальной и цистоуретральной атрофии на фоне системной терапии;
- при нежелании пациентки принимать системную ЗГТ;
- при первом обращении к гинекологу-эндокринологу по поводу УГР в возрасте старше 65 лет.
Следует помнить, что введение эстриола должно быть строго однократным.
При местном применении эстриола и при соблюдении правил и интервалов лечения побочные действия практически отсутствуют.
Наиболее часто используемые местные формы эстриола – крем и свечи. Это оригинальный препарат, для которого было проведено значительное число клинических исследований, подтвердивших его преимущества в отношении эффективности и безопасности. У некоторых пациенток с выраженными атрофическими изменениями кожи наружных половых органов более целесообразно использование крема Овестин. Согласно инструкции по медицинскому применению в таких случаях рекомендуется начинать лечение с 1 дозы крема (0,5 мг), вводя ее во влагалище однократно в сутки. Через 3-4 недели показан переход на поддерживающую дозу: 1 свеча или одна доза крема два раза в неделю. Необходимо отметить, что простыми критериями определения эффективности ЗГТ являются результаты кольпоцитологического исследования, уровень рН вагинального отделяемого и индекс вагинального здоровья (таблица 2) (7).
Учитывая корреляционную связь вагинальной цитологии, величины рН влагалищного содержимого с уровнем эстрогенов в плазме крови, данные показатели могут служить как объективными критериями степени дефицита эстрогенов, так и критериями оптимального подбора ЗГТ и ее контроля.
Для полноценной пролиферации эпителия, восстановления кровообращения влагалища, следствием которого является появление достаточного количества транссудата, необходимо 6 месяцев, хотя субъективное улучшение состояния отмечается уже в течение 3 месяцев после начала терапии.
Длительность терапии
Безопасность и отсутствие системного эффекта Овестина при правильном его применении, является доказанным фактом. Показано, что при его отмене симптомы вагинальной атрофии рецидивируют в течение ближайших месяцев. В связи с этим лечение Овестином может продолжаться практически пожизненно.
Наш опыт и результаты исследований, проведенных в отделении, позволяют рекомендовать следующую схему применения местных форм Овестина. В качестве начальной дозировки можно использовать одну дозу крема, или свечи Овестин, ежедневно либо через день в течение 3 месяцев. У более пожилых пациенток предпочтение должно отдаваться лекарственной форме Овестина в виде крема в 1/2 дозировки от стандартной. Затем продолжается поддерживающая терапия 1-2 раза в неделю.
Таким образом, локальное применение Овестина в форме крема или свечей и в индивидуально подобранной дозировке в настоящее время является единственной формой гормонотерапии местного применения для лечения всех вариантов урогенитальных расстройств, обусловленных возрастным дефицитом эстрогенов.
Правильно подобранная дозировка при однократном введении практически не имеет побочных действий, системного эффекта и ограничений по длительности применения и возрасту начала терапии.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.