количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Обзоры
Cиндром срыгивания у детей раннего возраста: диагностика и коррекция
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Педиатрия" №1 (3)
- Аннотация
- Статья
- Ссылки
- English
В педиатрической практике среди функциональных расстройств желудочно-кишечного тракта, проявляющихся рвотой, выделяют регургитацию, руминацию и циклическую рвоту. В статье представлены современные подходы к диагностике и лечению гастроэзофагеального рефлюкса и гастроэзофагеальной рефлюксной болезни у детей на основании международных рекомендаций.
![Рис. 1. Частота срыгиваний у детей первого года жизни в зависимости от возраста [10]](/upload/resize_cache/iblock/927/195_350_1/927e2ed0734ec5ff0e84d9f556e159fe.jpg)
Рис. 1. Частота срыгиваний у детей первого года жизни в зависимости от возраста [10]
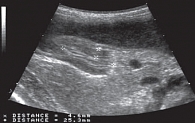
Рис. 2. Врожденный компенсированный пилоростеноз у мальчика 3 месяцев. Продольное сканирование антрально-пилорического отдела. Отдел удлинен до 25 мм, толщина мышечного слоя составляет 4,6 мм. Пассаж по широкому просвету канала свободен. Только через 2 не
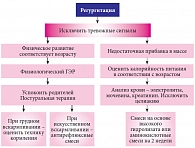
Рис. 3. Алгоритм ведения детей раннего возраста с регургитацией
![Таблица 1. Шкала оценки интенсивности срыгиваний [12]](/upload/resize_cache/iblock/ac3/195_350_1/ac3a60bbcb80fdc613d0c812d228eee1.jpg)
Таблица 1. Шкала оценки интенсивности срыгиваний [12]

Таблица 2. Симптомы или признаки, ассоциированные с ГЭР
![Таблица 3. Данные объективного обследования при срыгиваниях и рвоте у детей [5]](/upload/resize_cache/iblock/2f8/195_350_1/2f8945f8f71dcc2f5030cb3b141d96ff.jpg)
Таблица 3. Данные объективного обследования при срыгиваниях и рвоте у детей [5]
![Таблица 4. Рекомендации по обследованию детей с симптомами заболеваний со стороны ЖКТ (ЕSPGHAN, 2009) [13]](/upload/resize_cache/iblock/148/195_350_1/1487d1c1ddedca26a3664ee1829bbbbf.jpg)
Таблица 4. Рекомендации по обследованию детей с симптомами заболеваний со стороны ЖКТ (ЕSPGHAN, 2009) [13]
![Таблица 5. Сравнительные признаки физиологического и патологического ГЭР [5]](/upload/resize_cache/iblock/9e1/195_350_1/9e17bf209224a4199c6bb25295af6b33.jpg)
Таблица 5. Сравнительные признаки физиологического и патологического ГЭР [5]
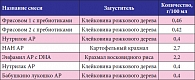
Таблица 6. Смеси с загустителями для детей раннего возраста
В 1999 г. Комитетом по изучению функциональных расстройств у детей и Международной рабочей группой по разработке критериев функциональных расстройств (Римская группа II) совместно с сотрудниками клиники Монреальского университета была создана классификация функциональных расстройств ЖКТ у детей [3]. Среди проявляющихся рвотой функциональных расстройств ЖКТ у детей выделяют регургитацию, руминацию и циклическую рвоту. Регургитация (срыгивание) представляет собой пассивный заброс небольшого количества желудочного содержимого в глотку и ротовую полость. В отличие от рвоты, мышцы передней брюшной стенки, диафрагмы и желудка в механизмах развития срыгивания у ребенка не участвуют. Согласно Римским критериям III, для диагностики регургитации у детей в возрасте от 3 недель до 12 месяцев необходимо наличие подобных эпизодов по меньшей мере 2 раза в день на протяжении не менее 3 недель на фоне отсутствия тошноты, примеси крови в рвотных массах, аспирации желудочного содержимого, апноэ, отставания темпов физического развития, затруднений во время кормления или в процессе проглатывания пищи, а также неправильного положения тела [4]. Срыгивания свойственны детям первых месяцев жизни. В основе их развития лежат анатомо-физиологические особенности эзофаго-кардиального отдела пищевода, а именно [5]:
- наличие относительно короткого брюшного сегмента пищевода, развернутый угол Гиса у новорожденных и детей первого года жизни;
- беспорядочные спонтанные расслабления нижнего пищеводного сфинктера (НПС), недостаточное развитие циркулярных мышечных волокон кардиального отдела желудка на фоне высокого тонуса пилорического сфинктера;
- недостаточная перистальтика желудка и кишечника, за счет чего происходит замедленная эвакуация из желудка;
- преимущественно горизонтальное положение ребенка в течение дня и относительно высокое внутрибрюшное давление.
В первую очередь среди основных причин так называемого физиологического ГЭР следует исключать перекорм [11]. Хороший аппетит у здоровых детей, неконтролируемое частое кормление могут являться предпосылкой для перекорма и появления синдрома срыгивания. Перекорм встречается как при естественном вскармливании (у мамы много молока), так и при искусственном вскармливании, особенно при введении кисломолочных продуктов. Степень выраженности синдрома срыгивания, согласно рекомендациям группы экспертов ESPGHAN (European Society of Pediatric Gastroenterology, Hepatology and Nutrition – Европейское общество специалистов по педиатрической гастроэнтерологии, гепатологии и питанию), предлагается оценивать по пятибалльной шкале (табл. 1) [12]. Физиологический ГЭР – это нормальное явление, происходящее несколько раз в день у здоровых новорожденных и детей раннего возраста. Продолжительность эпизодов ГЭР у здоровых детей составляет менее 3 минут. ГЭР наблюдается после приема пищи и не вызывает осложнений. В противоположность этому, при гастроэзофагеальной рефлюксной болезни (ГЭРБ) заброс желудочного содержимого провоцирует появление неприятных симптомов и/или развитие осложнений [13].
Диагноз ГЭР или ГЭРБ должен базироваться на симптомах или признаках, ассоциированных с рефлюксом (табл. 2). S.K. Gupta и соавт. показали, что симптомы ГЭР у детей неспецифичны. В возрасте от 1 до 5 лет основным симптомом ГЭР является отказ от еды [14]. Дети раннего возраста еще не могут пожаловаться на изжогу, у них возможен отказ от еды или беспокойство во время еды. Изжога появляется позднее и является свидетельством заброса кислого содержимого желудка в пищевод. У детей старше 12 лет и подростков ГЭРБ можно диагностировать на основании жалоб на изжогу, которая определяется как жжение за грудиной, боль в груди в сочетании с отрыжкой или без нее. Физиологический ГЭР обычно отмечается после приема пищи и характеризуется отсутствием клинических симптомов, хорошим самочувствием ребенка и незначительной продолжительностью эпизодов рефлюкса. В этих случаях рН пищевода снижается до 4, но не более 5% общего времени рН-мониторирования пищевода и общей продолжительностью не более 1 часа.
Патологический ГЭР определяется как постоянный, длительный заброс кислого желудочного содержимого в пищевод, с развитием воспалительной реакции слизистой оболочки пищевода и появлением клинических симптомов [6, 15]. У детей первых 3 месяцев жизни только в 1–2% случаев регистрируется патологический ГЭР, а в возрасте 4–12 месяцев жизни частота его возрастает до 5%. При изучении анамнеза жизни у ребенка со срыгиваниями и рвотой большое значение имеет уточнение особенностей течения беременности, поскольку известно, что заболевания матери в период эмбриогенеза, когда происходит закладка органов пищеварения, могут способствовать появлению пороков развития у плода. Имеют значение токсикозы, гестозы беременных, железодефицитная анемия, а также патология родов, поскольку патологические состояния во время беременности и родов могут стать причиной гипоксии плода. Центральная нервная система принимает активное участие в регуляции деятельности ЖКТ, поэтому последствия перинатальной гипоксии могут быть одной из причин срыгивания у детей раннего возраста.
При наличии синдрома срыгивания и рвоты необходим тщательный сбор генеалогического анамнеза, так как многие заболевания носят наследственный характер. Так, пилоростеноз в 15% случаев является наследственной патологией. Существует также генетическая предрасположенность к возникновению грыж пищеводного отверстия диафрагмы. Первоочередной задачей при клиническом осмотре ребенка с ГЭР является исключение других, более тревожных состояний, которые сопровождаются рвотой, и выявление осложнений ГЭРБ. В объединенных рекомендациях ESPGHAN и NASPGHAN (North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition – Северо-Американское общество специалистов по педиатрической гастроэнтерологии, гепатологии и питанию) дан перечень тревожных сигналов, говорящих о необходимости дальнейшего тщательного обследования ребенка [13]:
- неукротимая, многократная рвота фонтаном, рвота с кровью, рвота с желчью, появление рвоты у ребенка старше 6 месяцев;
- изменения стула (запор, диарея, кровянистый стул);
- недостаточная прибавка в массе или потеря веса;
- лихорадка;
- изменения самочувствия ребенка (вялость, беспокойство, плач);
- признаки патологии со стороны центральной нервной системы (выбухание большого родничка, макро- или микроцефалия, судороги);
- вздутие, болезненная пальпация живота, гепатоспленомегалия.
- Оценку физического и нервно-психического развития, неврологического статуса (обратить внимание на признаки внутричерепной гипертензии).
- Физикальное обследование, при котором особое внимание обращается на состояние органов ЖКТ (живот мягкий, вздут, участвует ли в акте дыхания; контурируются ли петли кишечника через переднюю брюшную стенку; отсутствует или имеется «видимая» перистальтика («видимая» перистальтика – признак механической непроходимости); есть ли симптомы перитонита; есть или отсутствуют перистальтические шумы) (табл. 3). Необходимо уточнить размеры печени, выяснить время последней дефекации, оценить внешний вид каловых масс (степень плотности, цвет, наличие фрагментированного (овечьего) кала, диаметр калового цилиндра). Известно, что запоры за счет повышенного давления в нижних отделах ЖКТ могут способствовать возникновению срыгиваний и рвоты. Наличие «звука проваливания пищи в пустую бочку», издаваемого младенцем при глотании, требует исключения ахалазии пищевода или кардиоспазма при наличии эзофагита. При осмотре следует обратить внимание на наличие одышки, которая встречается при аспирационной пневмонии, диафрагмальной грыже. Выраженная саливация у новорожденного требует исключения атрезии пищевода.
На фоне пороков и аномалий развития пищеварительного тракта возможно возникновение его полной или частичной непроходимости. Если атрезия пищеварительного тракта дает клиническую симптоматику в первые дни после рождения ребенка, то клиника стеноза зависит от степени сужения просвета. Однако во всех случаях показания к проведению рентгенологического исследования определяются индивидуально (табл. 4). Среди инструментальных методов диагностики наиболее информативными являются 24-часовая pH-метрия и функциональные диагностические тесты (эзофагеальная манометрия). Данные методы исследования позволяют оценить состоятельность НПС у пациента в зависимости от продолжительности кислой и щелочной фазы (на основании данных рН-метрии) при изменении положения тела пациента, а также давление в области пищеводно-желудочного перехода.
Наиболее информативным методом обследования с дифференциально-диагностической точки зрения у детей, страдающих упорными срыгиваниями, является 24-часовая внутрипищеводная рН-метрия. Этот метод исследования позволяет выявить общее число эпизодов рефлюкса, их длительность, а также мониторировать уровень кислотности в пищеводе. 24-часовое мониторирование рН пищевода дает возможность выявить общее число эпизодов рефлюкса в течение суток, их продолжительность (нормальные показатели рН пищевода составляют 5,5–7, в случае рефлюкса – менее 4). По данным рН-метрии, при функциональных срыгиваниях рН в дистальном отделе пищевода может быть ниже 4, но в течение не более 1 часа за сутки (менее 4% от общего времени мониторирования), тогда как при патологическом ГЭР продолжительность рефлюкса превышает 60 минут [16] (табл. 5). Группа экспертов в рамках консенсуса ESPGHAN рекомендует при рН-метрии учитывать следующие показатели [13]:
- общее число эпизодов рефлюкса;
- число эпизодов рефлюкса с продолжительностью более 5 минут;
- продолжительность самого длинного рефлюкса;
- рефлюкс-индекс (РИ, равен соотношению суммы отрезков рН < 4 к общей записи в %), РИ < 3% cчитается нормой, РИ > 7% – патология, РИ от 3% до 7% – сомнительный результат.
- чувствительность метода составляет 54%, а специфичность – 71%;
- данные рН-мониторинга не коррелируют с выраженностью симптомов ГЭР у детей;
- рН-мониторинг не чувствителен в случае слабокислого или щелочного рефлюксов;
- рН-мониторинг рекомендуется проводить для дифференцировки респираторных симптомов (кашель, боль в груди) как проявления ГЭРБ, а также для оценки эффективности антисекреторной терапии.
Методика подготовки и проведения ультразвукового исследования отличается у больных разных возрастных групп. В раннем возрасте основным объектом изучения является желудок – его кардиальный и выходной отделы. При использовании высокочастотных датчиков возможна оценка состояния стенки желудка. У новорожденных и детей раннего возраста его толщина не превышает 3 мм при условии его заполненности водой. Как и у старших пациентов, у детей раннего возраста хорошо видны все 5 слоев стенки желудка:
- внутренний гиперэхогенный слой представлен слизистой оболочкой;
- темный тонкий слой, связанный с мышечной составляющей слизистого слоя;
- гиперэхогенный слой отображает подслизистую желудка;
- гипоэхогенный слой является основной мышечной составляющей стенки желудка;
- наружный гиперэхогенный слой представлен адвентицией.
При ультразвуковом исследовании возможно выявление трех симптомов, характерных для пилоростеноза: удлинение привратника (более 20 мм), сужение просвета канала, утолщение мышечного слоя (более 4 мм) (рис. 2). После того как полностью проведена оценка состояния выходного отдела желудка, ребенку дают воду или молоко в положении лежа на спине для изучения кардиального перехода. Это исследование носит название «водно-сифонная проба». Оставшаяся жидкость располагается в кардиальном отделе желудка, как в самом низком месте, создавая условия «акустического окна». Датчик устанавливается в эпигастрии вдоль брюшного сегмента пищевода. При этом хорошо видны его слои. Увидеть НПС в виде локального утолщения мышечного слоя достаточно сложно. При прохождении воды или жидкой пищи просвет кардиального отдела пищевода не раскрывается более чем на 1–2 мм. Вне пассажа просвет пищевода не определяется. С учетом физиологии первый глоток жидкости проходит, не задерживаясь в области НПС, а все последующие глотки остаются в брюшном сегменте пищевода, формируя так называемую эпифренальную ампулу.
Если у ребенка имеется недостаточность или халазия кардии, то в момент глотания можно определить обратный заброс содержимого желудка, или рефлюкс, в пищевод. При этом просвет его кардиального отдела может увеличиться до 6–14 мм. Движение жидкости легко фиксируется ввиду гиперэхогенного ее характера, что, в свою очередь, связано с турбулентным движением и небольшим количеством газа, захватываемого водой из желудка. Само исследование необходимо проводить в условиях, максимально приближенных к физиологическим (особенно это касается объема жидкости). Необходимо помнить, что до 4 недель жизни недостаточность кардии у ребенка может носить физиологический характер [27, 28]. План обследования детей раннего возраста с признаками высокой кишечной непроходимости должен выглядеть следующим образом: после клинического осмотра в первую очередь осуществляется ультразвуковое исследование. При редких заболеваниях, провоцирующих развитие высокой кишечной непроходимости (различные виды атрезии двенадцатиперстной кишки, синдром Ледда, кольцевидная поджелудочная железа), эхографическое исследование малоинформативно. Этим больным проводят эндоскопическое и рентгеноскопическое исследования. Лечебные мероприятия у детей раннего возраста с синдромом срыгивания в соответствии с результатами консенсуса ESPGHAN [13] предусматривают:
1. Рекомендации, касающиеся образа жизни:
- техника кормления и постуральная терапия;
- положение тела во время сна;
- диетическая коррекция.
3. Хирургическое лечение (фундопликация).
Современный алгоритм ведения детей раннего возраста с регургитацией представлен на рис. 3. Необходимо провести обучение родителей, организовать правильное положение в кровати (постуральная терапия), а также дать диетические рекомендации в зависимости от вида вскармливания. M.В. Barak и соавт. сравнили частоту физиологического рефлюкса у детей, находящихся на грудном и искусственном вскармливании. Частота ГЭР в течение дня была одинаковой в обеих группах. Однако по данным рН-метрии, общая продолжительность эпизодов рефлюкса была короче у детей, которые кормились грудным молоком [29]. Немаловажное значение при ГЭР имеет техника кормления. При сосании ребенок должен захватывать сосок одновременно с околососковой ареолой. Если ребенок кормится из бутылочки, отверстие в соске должно быть таким, чтобы молоко вытекало каплями. Необходимо также следить за тем, чтобы соска не была заполнена воздухом. После кормления ребенку следует придать вертикальное положение на 15–20 минут для того, чтобы он отрыгнул воздух. Также можно рекомендовать приподнятый головной конец кровати. Необходимо избегать перекорма у активно сосущих детей. Если при повторных контрольных кормлениях выясняется, что ребенок высасывает гораздо больше нормы, ему следует ограничить время кормления и делать перерывы для отдыха при жадном сосании.
Что касается позиционной терапии, существуют противоречивые данные относительно того, в каком положении необходимо класть ребенка в кровати. В 1980-х гг. для уменьшения выраженности ГЭР рекомендовали во время сна положение на животе. Было установлено, что у младенцев сон более крепкий в положении на животе, чем на спине, поскольку в положении на спине дети чаще просыпались и плакали [30]. В то же время частота и объем рефлюкса были равны или более выражены у детей, которые спали на спине с приподнятой головой по сравнению с детьми, которые спали на спине. Однако с позицией на животе во время сна связывали синдром внезапной детской смерти. Так, скандинавский эпидемиологический центр в своем исследовании показал, что риск внезапной смерти у младенцев в 10 раз выше при положении на животе и в 3 раза выше при положении на боку по сравнению с положением на спине во время сна. Исходя из этого, спать на животе для уменьшения регургитации рекомендовали только детям старше года и под наблюдением родителей [31].
В другом исследовании изучали продолжительность и частоту ГЭР с помощью рН-метрии и метода импеданса в зависимости от позиции во время сна. В положении на левом боку или на животе регургитация была значительно менее выражена, чем в положении на правом боку или на спине [32–34]. В двух исследованиях была показана выраженность постпрандиального рефлюкса у недоношенных новорожденных в положении на правом боку по сравнению с положением на левом боку. Однако считается, что позиция на боку неустойчива и ребенок может легко переворачиваться на живот. Не рекомендуется также укладывать подушку за спиной для устойчивости положения на боку [35]. Суммируя ранее проведенные исследования, группа экспертов рекомендует в течение первого часа после еды укладывать ребенка на правый бок для облегчения опорожнения желудка, затем перекладывать на левый бок для предупреждения рефлюкса [36].
Назначение диетотерапии зависит от вида вскармливания ребенка. При естественном вскармливании в первую очередь необходимо создать спокойную обстановку для кормящей матери, направленную на сохранение лактации, нормализовать режим кормления ребенка, исключающий перекорм и аэрофагию. Срыгивания и рвота могут являться частыми симптомами пищевой непереносимости [37]. При подозрении на пищевую аллергию у ребенка кормящей матери назначается «жесткая» элиминационная безмолочная диета с исключением куриных яиц и всех молочных продуктов, включая молоко, кисломолочные продукты, творог, сыр, сливочное масло, поскольку эти белки могут переходить через грудное молоко ребенку. При отсутствии у матери молока в подобных случаях назначаются смеси на основе гидролизата белка (90% детей должны переносить эти продукты) или смеси на основе аминокислот. Частота регургитации и рвоты при этом может в течение последующих двух недель значительно уменьшиться. В этом случае лечебное питание можно продолжить. В исследовании G. Iacono и соавт. было показано значительное уменьшение выраженности регургитации после перехода на смесь на основе гидролизата белка уже через 2 недели и возобновление срыгиваний после перехода на обычные стартовые смеси [38]. В ходе многочисленных клинических исследований была доказана эффективность применения высокогидролизованных смесей или смесей на основе аминокислот у детей с клиническими проявлениями пищевой аллергии [13].
При отсутствии данных за пищевую аллергию назначаются антирефлюксные смеси. Необходимо при этом обратить внимание на режим кормления ребенка, на адекватность выбора молочных смесей, на их объем, который должен соответствовать возрасту и массе тела ребенка. Специальные антирефлюксные смеси имеют повышенную вязкость за счет введения в состав специализированных загустителей [39, 40]. При производстве смесей в качестве загустителей используются два вида полисахаридов: неперевариваемые (камедь, составляющая основу клейковины бобов рожкового дерева) или перевариваемые (модифицированный рисовый крахмал, кукурузный, картофельный крахмал). Антирефлюксные смеси хорошо переносятся и обеспечивают потребность детей во всех основных пищевых веществах и энергии (табл. 6).
Клейковина бобов рожкового дерева (камедь) – естественный ингредиент, который получают из внутренней части семян средиземноморской акации. Камедь относится к пищевым волокнам и на 85% состоит из неперевариваемого полисахарида (галактоманнана), набухание которого и обеспечивает более вязкую консистенцию смеси. Клейковина рожкового дерева не гидролизуется пищеварительными ферментами, но подвергается ферментации полезной микрофлорой, что придает этому соединению пребиотические свойства. Для производства антирефлюксных смесей используют модифицированный промышленным способом рисовый, кукурузный или картофельный крахмал. Научный комитет по питанию (Scientific Committee on Food, SCF) Комиссии Европейского Союза принял максимально допустимое количество крахмала, добавленного в адаптированные смеси, – 2 г на 100 мл.
Антирефлюксные смеси следует назначать дифференцированно, в зависимости от содержащихся в них загустителей, а также от состояния здоровья ребенка. Смеси, содержащие клейковину рожкового дерева, более показаны при интенсивных срыгиваниях (3–5 баллов). Эти продукты характеризуются послабляющим действием, обусловленным влиянием неперевариваемых углеводов на моторику кишечника. Такие смеси могут быть рекомендованы как в полном объеме, так и в виде замены части каждого кормления [41]. При этом количество смеси, необходимой ребенку, и длительность ее назначения определяются наступлением терапевтического эффекта. Хорошо известна смесь «Фрисовом 1 с пребиотиками» (для детей с рождения до 6 месяцев) и «Фрисовом 2 с пребиотиками» (для детей 6–12 месяцев), содержащая клейковину рожкового дерева в качестве загустителя. В смесь также введены нуклеотиды, пребиотики (галактоолигосахариды), длинноцепочечные полиненасыщенные жирные кислоты, основой ее является адаптированная молочная смесь Фрисолак 1 и 2 Gold, поэтому данные продукты хорошо сочетаются между собой в индивидуальной для каждого ребенка пропорции. Смесь Фрисовом не только оказывает выраженное антирефлюксное действие, но и благодаря сочетанию натуральной камеди (0,46 г/100 мл в первой формуле и 0,42 г/100 мл во второй формуле) с галактоолигосахаридами (0,17 г/100 мл) обладает клиническим эффектом при функциональных запорах. При приеме смеси «Фрисовом с пребиотиками» нужно соблюдать следующие рекомендации: смесь разводят горячей водой (75 °С), объем подбирается индивидуально, основываясь на наступлении терапевтического эффекта (начиная с 30 мл в каждое кормление), требуется соска с большим диаметром отверстия [42]. По данным рандомизированных исследований, добавление загустителей не уменьшает время с рН ниже 4 (РИ) по данным рН-метрии, но значительно снижает частоту явных регургитаций [43]. В другом исследовании, где выраженность ГЭР оценивалась методом рН-метрии и импедансометрии, выявлено сокращение продолжительности рефлюкса при кормлении смесью с загустителями, уменьшение частоты регургитаций, но не доказано влияние на частоту эпизодов рефлюкса [44].
Некоторые исследования in vitro показали снижение всасывания минеральных веществ и микроэлементов из смесей с неперевариваемыми загустителями, которое было более выражено из казеинпреобладающей формулы, в то время как перевариваемый загуститель не влиял на всасывание микронутриентов [45, 46]. Однако клиническая значимость данных исследований не ясна. В клинических исследованиях, где младенцы получали смесь с неперевариваемым загустителем в течение более трех месяцев, не выявлено нарушения физического развития, антропометрические и биохимические показатели (кальций, фосфор, железо, цинк) оставались в пределах нормальных величин [47, 48]. Медикаментозная терапия у детей раннего возраста строго индивидуальна и имеет ограниченное применение в связи с наличием побочных эффектов прокинетиков и возрастными ограничениями для антисекреторных препаратов в России [49–54]. Таким образом, по-прежнему одну из ведущих ролей в коррекции функциональных срыгиваний у детей младше года играет адекватная диетотерапия.
1. Хавкин А.И., Эйберман А.С. Проект рабочего протокола диагностики и лечения функциональных заболеваний органов пищеварения у детей. М., 2004. 24 c.
2. Мухина Ю.Г., Чубарова А.И., Грибакин С.Г., Кыштымов М.В. Функциональные нарушения желудочно-кишечного тракта, проявляющиеся синдромом рвоты и срыгивания у детей грудного возраста // Вопросы современной педиатрии. 2003. Т. 2. № 1. С. 62–66.
3. Drossman D.A. The functional gastrointestinal disorders and the Rome II process // Gut. 1999. Vol. 45. Suppl. 2. P. II1–II5.
4. Hyman P.E., Milla P.J., Benninga M.A. et al. Childhood functional gastrointestinal disorders: neonate/toddler // Gastroenterology. 2006. Vol. 130. № 5. P. 1519–1526.
5. Захарова И.Н., Коровина Н.А., Пыков М.И. и др. Синдром срыгивания и рвоты у детей. Руководство для врачей. М.: РМАПО, 2009. 218 с.
6. Orenstein S. Regurgitation and GERD // J. Pediatr. Gastroenterol. Nutr. 2001. Vol. 32. Suppl. 1. P. S16–S18.
7. Хорошева Е.В. Алиментарная коррекция синдрома срыгиваний у детей первого года жизни: автореф. дис. ... канд. мед. наук. М., 2001. 26 с.
8. Конь И.Я., Сорвачева Т.Н. Диетотерапия функциональных нарушений органов ЖКТ у детей первого года жизни // Лечащий врач. 2004. № 2. С. 55–59.
9. Vandenplas Y., Sacré L. Milk-thickening agents as a treatment for gastroesophageal reflux // Clin. Pediatr. (Phila.). 1987. Vol. 26. № 2. P. 66–68.
10. Шиляев Р.Р., Петрова О.А., Копилова Е.Б. Синдром срыгиваний и рвоты у детей раннего возраста. Современные подходы к диагностике и лечению (учебно-методическое пособие). Иваново: ИГМА, 2001. 64 с.
11. Мазурин А.В., Воронцов И.М. Пропедевтика детских болезней. М.: Медицина, 1986. 432 с.
12. Vandenplas Y., Ashkenazi A., Belli D. et al. A proposition for the diagnosis and treatment of gastro-oesophageal reflux disease in children: a report from a working group on gastro-oesophageal reflux disease. Working Group of the European Society of Paediatric Gastro-enterology and Nutrition (ESPGAN) // Eur. J. Pediatr. 1993. Vol. 152. № 9. P. 704–711.
13. Vandenplas Y., Rudolph C.D., Di Lorenzo C. et al. Pediatric gastroesophageal reflux clinical practice guidelines: joint recommendations of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition (NASPGHAN) and the European Society for Pediatric Gastroenterology, Hepatology, and Nutrition (ESPGHAN) // J. Pediatr. Gastroenterol. Nutr. 2009. Vol. 49. № 4. P. 498–547.
14. Gupta S.K., Hassall E., Chiu Y.L. et al. Presenting symptoms of nonerosive and erosive esophagitis in pediatric patients // Dig. Dis. Sci. 2006. Vol. 51. № 5. P. 858–863.
15. Хавкин А.И., Жихарева Н.С. Современные представления о гастроэзофагеальной рефлюксной болезни у детей // Педиатрия. 2002. № 1. С. 63–66.
16. Конь И.Я., Сорвачева Т.Н., Пашкевич В.В. Современные подходы к диетологической коррекции синдрома срыгиваний у детей. Пособие для педиатров. М., 2004. 16 с.
17. Salvatore S., Hauser B., Vandemaele K. et al. Gastroesophageal reflux disease in infants: how much is predictable with questionnaires, pH-metry, endoscopy and histology? // J. Pediatr. Gastroenterol. Nutr. 2005. Vol. 40. № 2. P. 210–215.
18. Semeniuk J., Kaczmarski M. 24-hour esophageal pH monitoring in children with pathological acid gastroesophageal reflux: primary and secondary to food allergy. Part I. Intraesophageal pH values in distal channel; preliminary study and control studies – after 1, 2, 4 and 9 years of clinical observation as well as dietary and pharmacological treatment // Adv. Med. Sci. 2007. Vol. 52. P. 199–205.
19. Furuta G.T., Liacouras C.A., Collins M.H. et al. Eosinophilic esophagitis in children and adults: a systematic review and consensus recommendations for diagnosis and treatment // Gastroenterology. 2007. Vol. 133. № 4. P. 1342–1363.
20. Поттер Э. Патологическая анатомия плодов, новорожденных и детей раннего возраста. М.: Медицина, 1971.
21. Синельников Р.Д. Атлас анатомии человека. Т. 2. М.: Медицина, 1966. С. 54–55.
22. Дворяковский И.В. Ультразвуковая диагностика в практике плановой хирургии // Ультразвуковая диагностика в детской хирургии / под ред. И.В. Дворяковского, О.А. Беляевой. М.: Профит, 1997. С. 49.
23. Teele R.L., Share J.Ch. Ultrasonography of infants and children. Philadelphia: W.B. Saunders Company, 1991.
24. Толстикова Е.Е., Сапожников В.Г., Федулина О.С., Ситникова Е.А. Об эхографии желудка и двенадцатиперстной кишки у детей первого года жизни // Ультразвуковая диагностика. 1997. № 2. С. 40.
25. Мязин А.А. Ультразвуковая диагностика гипертрофического пилоростеноза у детей // Визуализация в клинике. 1993. Вып. 1. № 3. C. 19–20.
26. Васильева Н.П., Арсланова М.Х., Шахмаева Т.М. Возможности эхографии при врожденном пилоростенозе // Ультразвуковая диагностика. 1997. № 4. С. 11.
27. Тошовски В. Острые процессы в брюшной полости у детей. Прага: Авиценум, 1987. С. 20–38.
28. Босин В.Ю., Пыков М.И., Вербицкая А.И., Кондрина В.В. Ультразвуковая диагностика желудочно-пищеводного рефлюкса у детей // Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. 1993. № 1. С. 76–80.
29. Barak M., Lahav S., Mimouni F.B., Dollberg S. The prevalence of regurgitations in the first 2 days of life in human milk- and formula-fed term infants // Breastfeed. Med. 2006. Vol. 1. № 3. P. 168–171.
30. Vandenplas Y., Hauser B. Gastro-oesophageal reflux, sleep pattern, apparent life threatening event and sudden infant death. The point of view of a gastro-enterologist // Eur. J. Pediatr. 2000. Vol. 159. № 10. P. 726–729.
31. Oyen N., Markestad T., Skaerven R. et al. Combined effects of sleeping position and prenatal risk factors in sudden infant death syndrome: the Nordic Epidemiological SIDS Study // Pediatrics. 1997. Vol. 100. № 4. P. 613–621.
32. Tobin J.M., McCloud P., Cameron D.J. Posture and gastro-oesophageal reflux: a case for left lateral positioning // Arch. Dis. Child. 1997. Vol. 76. № 3. P. 254–258.
33. Katz L.C., Just R., Castell D.O. Body position affects recumbent postprandial reflux // J. Clin. Gastroenterol. 1994. Vol. 18. № 4. P. 280–283.
34. Omari T.I., Rommel N., Staunton E. et al. Paradoxical impact of body positioning on gastroesophageal reflux and gastric emptying in the premature neonate // J. Pediatr. 2004. Vol. 145. № 2. P. 194–200.
35. Corvaglia L., Rotatori R., Ferlini M. et al. The effect of body positioning on gastroesophageal reflux in premature infants: evaluation by combined impedance and pH monitoring // J. Pediatr. 2007. Vol. 151. № 6. P. 591–596.
36. Van Wijk M.P., Benninga M.A., Dent J. et al. Effect of body position changes on postprandial gastroesophageal reflux and gastric emptying in the healthy premature neonate // J. Pediatr. 2007. Vol. 151. № 6. P. 585–590.
37. Forget P., Arends J.W. Cow’s milk protein allergy and gastro-oesophageal reflux // Eur. J. Pediatr. 1985. Vol. 144. № 4. P. 298–300.
38. Iacono G., Carroccio A., Cavataio F. et al. Gastroesophageal reflux and cow's milk allergy in infants: a prospective study // J. Allergy Clin. Immunol. 1996. Vol. 97. № 3. P. 822–827.
39. Kneepkens C.M. The effect of Frisovom in vomiting, constipated and colicky infants // Paediatrics Magazine. 1996. Vol. 64. P. 53–56.
40. Арифуллина К.В. Диетическая коррекция синдрома упорных срыгиваний у детей // Лечащий врач. 2004. № 4. С. 54–55.
41. Захарова И.Н., Андрюхина Е.Н. Синдром срыгивания и рвоты у детей раннего возраста // Педиатрическая фармакология. 2010. Т. 7. № 4. С. 106–112.
42. Грибакин С.Г. Антирефлюксные смеси Фрисовом 1 и Фрисовом 2 при функциональных нарушениях ЖКТ у детей // Практика педиатра. 2006. № 10. С. 26–28.
43. Khoshoo V., Ross G., Brown S., Edell D. Smaller volume, thickened formulas in the management of gastroesophageal reflux in thriving infants // J. Pediatr. Gastroenterol. Nutr. 2000. Vol. 31. № 5. P. 554–556.
44. Wenzl T.G. Evaluation of gastroesophageal reflux events in children using multichannel intraluminal electrical impedance // Am. J. Med. 2003. Vol. 115. Suppl. 3A. P. 161S–165S.
45. Bosscher D., Van Caillie-Bertrand M., Deelstra H. Do thickening properties of locust bean gum affect the amount of calcium, iron and zinc available for absorption from infant formula? In vitro studies // Int. J. Food Sci. Nutr. 2003. Vol. 54. № 4. P. 261–268.
46. Bosscher D., Van Caillie-Bertrand M., Van Dyck K. et al. Thickening infant formula with digestible and indigestible carbohydrate: availability of calcium, iron, and zinc in vitro // J. Pediatr. Gastroenterol. Nutr. 2000. Vol. 30. № 4. P. 373–378.
47. Levtchenko E., Hauser B., Vandenplas Y. Nutritional value of an “anti-regurgitation” formula // Acta Gastroenterol. Belg. 1998. Vol. 61. № 3. P. 285–287.
48. Бельмер С.В. Диетическая коррекция срыгиваний у детей раннего возраста // Лечащий врач. 2002. № 6. С. 29–32.
49. Rode H., Stunden R.J., Millar A.J., Cywes S. Esophageal pH assessment of gastroesophageal reflux in 18 patients and the effect of two prokinetic agents: cisapride and metoclopramide // J. Pediatr. Surg. 1987. Vol. 22. № 10. P. 931–934.
50. Perrio M., Voss S., Shakir S.A. Application of the bradford hill criteria to assess the causality of cisapride-induced arrhythmia: a model for assessing causal association in pharmacovigilance // Drug Saf. 2007. Vol. 30. № 4. P. 333–346.
51. Tolia V., Calhoun J., Kuhns L., Kauffman R.E. Randomized, prospective double-blind trial of metoclopramide and placebo for gastroesophageal reflux in infants // J. Pediatr. 1989. Vol. 115. № 1. P. 141–145.
52. Craig W.R., Hanlon-Dearman A., Sinclair C. et al. Metoclopramide, thickened feedings, and positioning for gastro-oesophageal reflux in children under two years // Cochrane Database Syst. Rev. 2004. № 4. CD003502.
53. Pritchard D.S., Baber N., Stephenson T. Should domperidone be used for the treatment of gastro-oesophageal reflux in children? Systematic review of randomized controlled trials in children aged 1 month to 11 years old // Br. J. Clin. Pharmacol. 2005. Vol. 59. № 6. P. 725–729.
54. Бельмер С.В., Привороцкий В.Ф. Гастроэзофагеальная рефлюксная болезнь у детей: отечественный рабочий протокол 2013 года // Лечащий врач. 2013. № 8. С. 66–71.
Regurgitation syndrome in infants: diagnosis and management
I.N. Zakharova,
N.G. Sugyan,
M.I. Pykov
State Budgetary Educational Institution for Continuing Professional Education ‘Russian Medical Academy of Postgraduate Education’ of the Ministry of Health of Russia
Outpatient Care Center No. 133, Moscow
Contact person: Irina Nikolayevna Zakharova, zakharova-rmapo@yandex.ru
Pediatric functional gastrointestinal disorders associated with vomiting include gastric regurgitation, rumination and cyclic vomiting. The article presents current international guidelines-based approaches to the diagnosis and treatment of pediatric gastroesophageal reflux and gastroesophageal reflux disease.
Key words: children, infants, regurgitation, gastroesophageal reflux, gastroesophageal reflux disease, gastrointestinal tract, functional disorders, gastrointestinal symptoms of food allergy, pH-metry, ultrasound examination, esophagogastroduodenoscopy, thickened formulas, amino acid formulas, hydrolyzed protein formulas, prokinetics
State Budgetary Educational Institution for Continuing Professional Education ‘Russian Medical Academy of Postgraduate Education’ of the Ministry of Health of Russia
Outpatient Care Center No. 133, Moscow
Contact person: Irina Nikolayevna Zakharova, zakharova-rmapo@yandex.ru
Pediatric functional gastrointestinal disorders associated with vomiting include gastric regurgitation, rumination and cyclic vomiting. The article presents current international guidelines-based approaches to the diagnosis and treatment of pediatric gastroesophageal reflux and gastroesophageal reflux disease.
Key words: children, infants, regurgitation, gastroesophageal reflux, gastroesophageal reflux disease, gastrointestinal tract, functional disorders, gastrointestinal symptoms of food allergy, pH-metry, ultrasound examination, esophagogastroduodenoscopy, thickened formulas, amino acid formulas, hydrolyzed protein formulas, prokinetics
Новости на тему
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.