Дапаглифлозин: возможность управления СД 2 типа и коррекции факторов сердечно-сосудистого риска. VIII Всероссийский диабетологический конгресс «Сахарный диабет – пандемия XXI века»
- Аннотация
- Статья
- Ссылки
Работа дискуссионного клуба проходила под председательством директора Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии», академика Российской академии наук Марины Владимировны ШЕСТАКОВОЙ.
Работа дискуссионного клуба проходила под председательством директора Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии», академика Российской академии наук Марины Владимировны ШЕСТАКОВОЙ.




Терапия пациентов с СД 2 типа: цели, которые мы преследуем, и эффективность, которую мы ожидаем
Как отметил Юрис МЕЙЕР (Juris Meier), профессор медицины, глава отдела диабетологии госпиталя им. Святого Иосифа Рурского университета (Бохум, Германия), несмотря на достижения современной фармакотерапии, за последние десять лет количество пациентов с сахарным диабетом (СД) 2 типа, не достигающих гликемических целей, остается весьма значительным. В Европе, по данным исследования PANORAMA, всего 62,6% больных достигают уровня гликированного гемоглобина (HbA1c) менее 7%1. В США наблюдается аналогичная ситуация – доля таких пациентов составляет 50–60%2.
По мнению профессора Ю. Мейера, одной из ключевых причин неудачи в лечении является клиническая инерция. Так, у лиц с HbA1c ≥ 7,5% до интенсификации монотерапии пероральным сахароснижающим препаратом (ПССП) в среднем проходит два года, двойной терапии – семь лет. Если необходима интенсификация терапии инсулином, отсрочка на каждом этапе достигает шести-семи лет3.
Последствиями отложенного вмешательства становятся микро- и макрососудистые осложнения. Данные реальной клинической практики свидетельствуют, что у пациентов с HbA1c ≥ 7,0% (в отличие от лиц с HbA1c < 7,0%) в отсутствие интенсификации терапии в течение года после установления диагноза значительно увеличивается риск инфаркта миокарда (67%), инсульта (51%), сердечной недостаточности (64%), комбинированных сердечно-сосудистых исходов (62%)4 за 5,3 года. Это подтверждает необходимость более ранней интенсификации лечения.
В настоящее время для терапии СД 2 типа применяется широкий спектр терапевтических опций. «Благодаря достижениям современной медицины мы получили возможность таргетным образом воздействовать на разные органы и системы. Например, можно специально проводить терапию в отношении недостаточности бета-клеток, гиперсекреции альфа-клеток, нарушения секреции инсулина, гиперглюкагонемии», – прокомментировал Ю. Мейер.
Два года назад на фармацевтическом рынке появилась еще одна эффективная группа ПССП – ингибиторы натрий-глюкозного котранспортера 2 типа (НГЛТ-2).
Для изучения механизма действия ингибиторов НГЛТ-2 проведено экспериментальное исследование реабсорбции глюкозы у здоровых добровольцев и пациентов с СД 2 типа. У вторых она оказалась значительно выше. Это приводит к персистированию хронической гипергликемии. Применение ингибиторов НГЛТ-2 позволяло существенно снизить или блокировать реабсорбцию глюкозы. Стало очевидным, что ренальная элиминация глюкозы – основной механизм действия препаратов данной группы5.
По словам профессора Ю. Мейера, помимо ренальной экскреции глюкозы ингибиторы НГЛТ-2 оказывают и другие клинические эффекты, в частности увеличивают инсулинопосредованную утилизацию глюкозы периферическими тканями. Хроническая гипергликемия оказывает влияние на действие инсулина, что приводит к глюкотоксичности. Снижение уровня глюкозы в крови улучшает чувствительность периферических тканей к инсулину и, как следствие, утилизацию глюкозы6.
Хроническая гипергликемия ассоциируется с прогрессирующей дисфункцией бета-клеток. Установлено, что ингибиторы НГЛТ-2 значимо улучшают функцию последних7. Секреция инсулина увеличивается глюкозозависимым образом.
В настоящее время предложены разные схемы интенсификации монотерапии метформином, эффективность которых доказана многочисленными исследованиями.
Так, в английском исследовании реальной клинической практики (база данных UK CRRD) оценивалось изменение уровня HbA1c при инициации сахароснижающей терапии второй линии вследствие неэффективности метформина. Длительность наблюдения – два года.
Наименьшее снижение значений HbA1c отмечалось при переводе с метформина на инсулин, наибольшее – при добавлении к метформину ингибитора НГЛТ-2.
Еще один важный момент. На фоне применения инсулина и препаратов сульфонилмочевины масса тела в среднем увеличивается на 2,4 и 4,0 кг соответственно. Использование комбинации ингибитора НГЛТ-2 и метформина способствовало снижению указанного показателя на 5,9 кг8.
Помимо положительного влияния на углеводный обмен большое значение придается способности сахароснижающих препаратов корректировать и другие нарушения, являющиеся факторами риска развития и прогрессирования СД 2 типа. Доказано, что ингибиторы НГЛТ-2 и агонисты рецепторов глюкагоноподобного пептида 1 (ГПП-1) способны оказывать нефропротективное воздействие9. Их применение ассоциируется со снижением альбуминурии. Так, результаты post-hoc-анализа (166 больных с хронической болезнью почек третьей стадии (≥ 3,4 мг/ммоль)) свидетельствуют, что терапия дапаглифлозином в дозах 5 и 10 мг/сут по сравнению с применением плацебо приводит к значимому снижению экскреции альбумина – на 26,4 и 43,9% соответственно.
Предполагают, что ингибиторы НГЛТ-2 способны снижать активность симпатической нервной системы и увеличивать объем кетоновых тел. Увеличение концентрации кетонов может быть одним из механизмов, обеспечивающих высокую кардиопротекцию10.
В 2016 г. опубликован метаанализ результатов 21 исследования фаз IIb и III по сердечно-сосудистой безопасности дапаглифлозина11. Он свидетельствует, что терапия дапаглифлозином снижает риск сердечно-сосудистых осложнений, частоту госпитализаций по поводу сердечной недостаточности и сердечно-сосудистой смерти. Это подтверждают и данные реальной клинической практики12. Смертность от всех сердечно-сосудистых причин на фоне применения дапаглифлозина сокращается как среди пациентов с низким сердечно-сосудистым риском, так и среди пациентов с высоким сердечно-сосудистым риском.
В 2017 г. на конгрессе Американской диабетической ассоциации (American Diabetes Association – ADA) были представлены результаты международного исследования CVD-REAL Nordic13. Его авторы проанализировали данные общенациональных регистров пациентов с СД 2 типа Дании, Норвегии и Швеции за 2012–2015 гг. В отличие от исследования EMPA-REG, включавшего пациентов с подтвержденными сердечно-сосудистыми заболеваниями, в исследовании CVD-REAL Nordic только 25% пациентов страдали сердечно-сосудистыми патологиями и небольшой процент больных имели микрососудистые осложнения. Еще одно различие – в исследовании CVD-REAL Nordic в 90% случаев в качестве ингибитора НГЛТ-2 использовался дапаглифлозин. На фоне такой терапии зафиксировано снижение частоты сердечно-сосудистой смерти и госпитализаций по причине сердечной недостаточности.
Дизайн исследования CVD-REAL Nordic предполагал сравнение сердечно-сосудистой безопасности дапаглифлозина и ингибиторов дипептидилпептидазы 4 (ДПП-4). Дапаглифлозин продемонстрировал преимущество перед ингибитором ДПП-4 по конечным точкам. Терапия дапаглифлозином способствовала снижению частоты госпитализаций по поводу сердечной недостаточности на 40%, достижения комбинированной конечной точки МАСЕ – на 30%, смертей от всех причин – на 20%.
Полученные данные стали основанием для пересмотра руководств по лечению СД 2 типа. В обновленных алгоритмах Американской ассоциации клинических эндокринологов (American Association Clinical Endocrinologists – AACE) и Американского колледжа эндокринологов (American College Endocrinology – ACE), опубликованных в 2018 г., указывается на необходимость дифференцировать пациентов с СД 2 типа в зависимости от наличия или отсутствия сердечно-сосудистых заболеваний для получения оптимальной сахароснижающей терапии14.
Ингибиторы НГЛТ-2 рекомендованы в качестве первого ПССП в дополнение к метформину. Пациентам с HbA1c ≥ 7,5% комбинированная сахароснижающая терапия должна назначаться как можно раньше – в течение трех месяцев при неэффективности монотерапии15.
Резюмируя сказанное, профессор Ю. Мейер сформулировал следующие выводы:
- достижение целей лечения СД 2 типа остается проблемой из-за многих факторов, включая клиническую инертность и отсутствие своевременной интенсификации терапии;
- отсроченное вмешательство имеет негативные последствия – увеличивается риск развития осложнений СД 2 типа;
- ингибиторы НГЛТ-2 оказывают положительное воздействие на сердечно-сосудистую систему и почки;
- глюкозурия ассоциируется с вторичным улучшением секреции инсулина и чувствительности к инсулину;
- результаты клинических исследований подтверждают уменьшение риска сердечно-сосудистых событий (MACE, госпитализации по причине сердечной недостаточности, ишемическая болезнь сердца) на фоне применения ингибиторов НГЛТ-2. Данное клиническое преимущество является класс-эффектом ингибиторов НГЛТ-2, включая дапаглифлозин;
- положительное действие ингибиторов НГЛТ-2 может быть обусловлено сочетанием диуретического, метаболического и гемодинамического эффектов.
Пациент с уровнем HbA1c более 9%: терапевтические опции для достижения поставленных целей
Сахарный диабет 2 типа – постоянно прогрессирующее заболевание, характеризующееся серьезными рисками развития гипо- и гипергликемических состояний, повышением массы тела и дисфункцией бета-клеток. По мнению Татьяны Юльевны ДЕМИДОВОЙ, заведующей кафедрой эндокринологии лечебного факультета ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова», д.м.н., профессора, важно и то, что диабет ассоциируется с развитием множественных осложнений, которые приводят к высокой инвалидизации и сокращению продолжительности жизни пациентов.
На протяжении долгого времени тактика сахароснижающей терапии предусматривала ступенчатый подход. Лечение начиналось с одного препарата, в дальнейшем переходили к двойной, тройной комбинации ПССП и инициации инсулинотерапии, которую с течением времени также приходилось интенсифицировать.
С появлением новой доказательной базы подходы к терапии претерпели изменение. В Российских алгоритмах специализированной медицинской помощи больным сахарном диабетом, опубликованных в 2017 г., сделан акцент на персонифицированном подходе к выбору целей лечения и сахароснижающих препаратов – в зависимости от доминирующей клинической проблемы. При этом подчеркивается важность раннего интенсивного старта и своевременной интенсификации лечения.
В отечественных стандартах чрезвычайно большое внимание уделяется минимизации побочных эффектов терапии: приоритет должен отдаваться препаратам, характеризующимся минимальным риском развития гипогликемических состояний и увеличения массы тела. Подчеркивается значимость учета преференций, которые высказывает больной при выборе терапии, в частности в пользу инъекционных или таблетированных препаратов.
Какую стартовую терапию следует назначать при исходном уровне HbA1c > 9,0%? Однозначно ли таким больным показана инсулинотерапия, или, учитывая новые данные о патогенезе СД и прогресс фармакотерапии, возможно применение других опций?
Согласно обновленным российским стандартам, у больных с HbA1c > 9,0% приоритетной по-прежнему считается инсулинотерапия (в том числе в комбинации с ПССП). Однако обозначен и альтернативный подход – использование комбинации двух или трех сахароснижающих препаратов в отсутствие симптомов декомпенсации16.
В алгоритмах AACE и ACE (2018) отмечено, что при исходном уровне HbA1c > 7,5% лечение следует начинать с комбинации двух сахароснижающих препаратов, воздействующих на разные звенья патогенеза17.
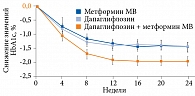
Принимая во внимание требования к безопасности сахароснижающих препаратов в отношении гипогликемических состояний и увеличения массы тела, альтернативой инсулину у пациентов с высоким уровнем HbA1c можно считать ПССП, в частности комбинацию ингибитора НГЛТ-2 и метформина. Она эффективна в отношении динамики HbA1c. Так, стартовая терапия метформином МВ в сочетании с ингибитором НГЛТ-2 дапаглифлозином 10 мг у больных с исходным уровнем HbA1c > 9,1% через 24 недели приводила к его снижению на 2% по сравнению с монотерапией дапаглифлозином 10 мг (на 1,5%) и метформином МВ (на 1,4%) (рис. 1)18, 19.
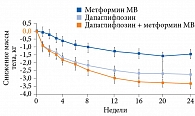
Кроме того, в группе дапаглифлозина в комбинации с метформином и группе дапаглифлозина отмечалось более значимое снижение массы тела по сравнению с группой метформина (рис. 2).
В группе комбинированной терапии масса тела снизилась на 3,3 кг (исходно 88,4 кг), в группе монотерапии дапаглифлозином – на 2,7 кг (исходно 88,5 кг), в группе метформина – на 1,4 кг (исходно 87,2 кг). Это имеет прогностически важное значение и в отношении интенсификации лечения, и в отношении глобального сосудистого прогноза.
Далее профессор Т.Ю. Демидова рассмотрела возможности коррекции терапии с помощью дапаглифлозина у больных СД 2 типа, длительно получавших медикаментозное лечение и нуждавшихся в его интенсификации. В одном из исследований DURATION больным с декомпенсированным диабетом (HbA1c от 8 до 12%) к стартовой терапии метформином добавили дапаглифлозин и эксенатид или их комбинацию (одна инъекция в неделю)14.
Наибольшего уменьшения уровня HbA1c удалось достичь у пациентов с исходным HbA1 ≥ 9,3% при применении комбинации «дапаглифлозин + эксенатид» – -2,0% на 28-й неделе лечения против -1,4% на дапаглифлозине и -1,6% на эксенатиде. У этих пациентов также отмечалось уменьшение массы тела и более значимое снижение систолического артериального давления (САД) – -4,2 против -1,8 и -1,3 мм рт. ст. соответственно.
Кроме того, по словам профессора Т.Ю. Демидовой, вводя в схему лечения инсулин, не всегда можно рассчитывать на радикальное улучшение показателей HbA1c.
Данные реальной клинической практики свидетельствуют, что добавление базального инсулина к ПССП способствует снижению уровня HbA1c лишь на 1,3%. Только порядка 30% пациентов, начавших его применение, достигали цели терапии – HbA1c < 7,0%20. Не следует также забывать, что инсулинотерапия требует обучения пациентов технике введения инъекций и ассоциируется с серьезными побочными эффектами, которые также влияют на глобальный прогноз21.
Поэтому, как было сказано ранее, более оптимальным подходом к лечению пациентов с декомпенсированным СД 2 типа (HbA1c > 9,0%) может стать добавление инновационной опции – либо ингибиторов НГЛТ-2, либо агонистов рецепторов ГПП-1, либо ингибиторов ДПП-4. Это также позволит отсрочить назначение инсулина. Доказательством тому служат результаты анализа данных шведских регистров.
В исследование были включены пациенты, которые впервые начали получать лечение инновационными ПССП или инсулином в период с 1 июля 2013 г. по 31 декабря 2014 г. Конечные точки: смерть от всех причин, фатальные и нефатальные сердечно-сосудистые заболевания (инфаркт миокарда, инсульт, нестабильная стенокардия, хроническая сердечная недостаточность, сердечно-сосудистая смерть), тяжелая гипогликемия, потребовавшая госпитализации или приведшая к коме. По указанным показателям продемонстрировано преимущество инновационной терапии ингибиторами НГЛТ-2 (дапаглифлозином) и ДПП-4 по сравнению с инсулинотерапией22. Кумулятивная частота смерти от всех причин в группе инновационной терапии (дапаглифлозин, ингибиторы ДПП-4) была на 44% ниже, чем в группе инсулинотерапии.
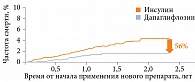
Анализ данных по каждой группе в отдельности показал, что разница по кумулятивной частоте смерти между получавшими дапаглифлозин и инсулин составила 56% (рис. 3).
Различия касались и частоты сердечно-сосудистых событий. В группе дапаглифлозина таковая была на 49% ниже, чем в группе инсулина.
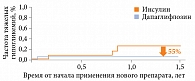
Известно, что инсулинотерапия ассоциируется с высоким риском развития гипогликемических состояний. Частота тяжелых гипогликемий на фоне терапии дапаглифлозином была на 55% ниже, чем на фоне инсулинотерапии (рис. 4).
«Вопрос о том, как лечить пациентов с уровнем HbA1c > 9,0%, поставлен весьма своевременно. На сегодняшний день получены весомые факты, демонстрирующие перспективную альтернативу инсулинотерапии в виде ингибиторов НГЛТ-2, агонистов рецепторов ГПП-1 и ингибиторов ДПП-4», – подчеркнула профессор Т.Ю. Демидова в заключение.
Кардио- и нефропротективные свойства ингибиторов НГЛТ-2
Как отметила Жанна Давидовна КОБАЛАВА, заведующая кафедрой внутренних болезней и кафедрой кардиологии и клинической фармакологии факультета повышения квалификации медицинских работников Медицинского института Российского университета дружбы народов, заслуженный деятель науки РФ, д.м.н., профессор, наличие СД 2 типа автоматически переводит пациента в группу высокого и очень высокого сердечно-сосудистого риска23. Для отнесения больного к группе очень высокого риска СД недостаточно, должен быть поражен один из органов-мишеней (почки, протеинурия) или присутствовать один из факторов риска – курение, артериальная гипертензия, дислипидемия. В 2017 г. в рекомендациях AACE/ACE по ведению больных СД 2 типа указана еще одна категория сердечно-сосудистого риска – экстремальный риск. Экстремальный риск означает, что у пациентов с СД уже диагностированы сердечно-сосудистые заболевания, хроническая болезнь почек третьей или четвертой стадии.
Вероятность первого фатального сердечно-сосудистого события у пациентов с СД из группы высокого и очень высокого сердечно-сосудистого риска составляет 30–50%23.
Европейский подход к определению категории сердечно-сосудистого риска у пациентов с СД поддержан и российскими экспертами. Он позволяет быстро определить прогноз и обязывает врачей всех специальностей, сталкивающихся в своей практике с такими пациентами, осуществлять интенсивную терапию до достижения жестких целей с применением современных препаратов. В то же время данный подход не лишен недостатков. Так, указывается на механистичность метода, объединение пациентов с сердечно-сосудистыми событиями и без таковых в одну группу, необратимость категории «очень высокий риск», невозможность использования альтернативной категории, более понятной и врачам, и пациентам, иначе определяет сердечно-сосудистый риск (не учитывается возраст сердечно-сосудистой системы).
Как правило, у большинства больных СД имеются те или иные факторы риска. Артериальная гипертензия и дислипидемия отмечаются практически в 80% случаев. В норвежском исследовании HUNT проанализированы структура факторов риска и наличие осложнений у лиц с впервые выявленным СД 2 типа за 20-летний период. Авторы исследования установили, что за 20 лет изменился профиль пациентов с впервые выявленным СД. Средний возраст больных в среднем уменьшился на семь лет, индекс массы тела увеличился на 3,8 кг/м2, окружность талии – на 5 см, САД – на 10 мм рт. ст. Существенно возросла доля всех основных факторов риска, таких как артериальная гипертензия, курение, недостаточная физическая активность. Как следствие, в два раза повысилась частота развития коронарных патологий, в три раза – инсультов, в 2,6 раза – хронической сердечной недостаточности24. 81% пациентов не достигают комбинированной цели лечения25.
В 2017 г. цели лечения СД ужесточились. Новые целевые значения артериального давления, которые, однако, не поддержали эксперты ADA, составляют 130/80 мм рт. ст., уровень липопротеинов низкой плотности у пациентов с экстремальным сердечно-сосудистым риском должен быть менее 1,43 ммоль/л, с очень высоким риском – менее 1,5 ммоль/л26–28.
По мнению кардиологов, сердечно-сосудистые заболевания встречаются у 50% больных СД, по мнению эндокринологов – у 15%. «Однако следует помнить, что СД – великий хамелеон, который скрывает клиническую картину сердечно-сосудистых заболеваний. Поражение сердечно-сосудистой системы при диабете всегда раннее, ускоренное, множественное и бессимптомное», – пояснила Ж.Д. Кобалава. Не случайно в рамках новой концепции диабет рассматривается как состояние преждевременного, ускоренного старения сердечно-сосудистой системы.
Далее профессор Ж.Д. Кобалава кратко перечислила основные новации XXI в. в отношении сердечно-сосудистых заболеваний и СД: оценка сердечной недостаточности как главной причины сердечно-сосудистой смерти у пациентов с диабетом, снижение роли аспирина при лечении больных СД 2 типа без сердечно-сосудистых заболеваний, повышение значимости статинов, несмотря на их классовое дозозависимое диабетогенное действие, концепция хронической болезни почек, кардиоренальных синдромов и их сопоставимую прогностическую значимость для сердечно-сосудистых и почечных исходов, повторный пересмотр целевых уровней артериального давления и липопротеинов низкой плотности при диабете и хронической болезни почек, требование Управления по санитарному надзору за качеством пищевых продуктов и медикаментов и Европейского медицинского агентства о подтверждении сердечно-сосудистой безопасности новых сахароснижающих препаратов, начало эры безопасных и кардиопротективных сахароснижающих препаратов.
Анализ динамики развития осложнений сахарного диабета 2 типа с 1990 по 2010 г. свидетельствует о снижении частоты инфарктов миокарда, инсультов, ампутаций, хронической болезни почек и повышение частоты развития сердечной недостаточности29. Однако снижение было менее выражено при оценке распространенности осложнений у пациентов с диабетом и без него, стандартизированных по возрасту30. Показатели сердечно-сосудистой госпитализации, особенно у лиц старше 65 лет, все еще остаются высокими31.
По словам профессора Ж.Д. Кобалавы, хроническую болезнь почек и кардиоренальный синдром следует рассматривать как еще две неинфекционные эпидемии XXI в. Один из трех пациентов с СД и один из пяти пациентов с артериальной гипертензией страдают хронической болезнью почек. «Ингибиторы НГЛТ-2 реализуют свои кардиопротективные эффекты по кардиоренальной оси», – уточнила выступающая.
СД связан с дисфункцией сердца и почек вторичным кардиоренальным синдромом пятого типа. Это означает, что первичное событие (СД) является системным и приводит к одновременному поражению сердечно-сосудистой системы и почек32.
Установлено, что диабет в два – пять раз повышает риск развития хронической сердечной недостаточности, при сочетании этих двух патологий драматически повышаются показатели смертности – на 60–80%33. Сердечная недостаточность считается вторым по частоте осложнением после инфаркта миокарда, при этом частота госпитализаций по ее поводу превышает частоту таковых по причине инфаркта миокарда и инсульта34, 35.
В настоящее время выделяют три типа сердечной недостаточности36:
- с низкой фракцией выброса левого желудочка – менее 40%;
- со средней фракцией выброса левого желудочка – от 40 до 49%;
- с сохраненной фракцией выброса левого желудочка – более 50%.
У пациентов с СД доминирует диабетический фенотип сердечной недостаточности с сохраненной фракцией выброса.
Новая концепция развития сердечной недостаточности заключается в том, что патология является не следствием диастолической дисфункции, а системным заболеванием, характеризующимся воспалением, микрососудистой дисфункцией с неблагоприятными последствиями для многих органов, прежде всего почек.
В настоящее время терапии сердечной недостаточности с сохраненной фракцией выброса с доказанной эффективностью в отношении улучшения прогноза не существует. Поэтому следует сосредоточиться на классах препаратов, влияющих на метаболизм и снижающих воспаление37.
До 2015 г. рассматривались две парадигмы снижения риска развития сердечно-сосудистых заболеваний при СД: глюкоцентрический подход предусматривал снижение риска микрососудистых осложнений, васкулоцентрический – снижение риска макрососудистых осложнений. Однако стало понятно, что лекарство может выиграть битву за контроль гликемии, но проиграть в войне против СД и сердечно-сосудистых заболеваний38–41.
Новые ПССП, представителями которых являются ингибиторы НГЛТ-2, впервые позволили сформировать новую парадигму управления кардиоренометаболическим риском. С их помощью можно реализовать концепцию тотальной защиты.
Применение ингибиторов НГЛТ-2 ассоциируется не только с успешным контролем гликемии, но и стабилизацией массы тела и уровня артериального давления.
Для оценки влияния ингибиторов НГЛТ-2 на риск развития сердечно-сосудистых осложнений было инициировано несколько многоцентровых клинических исследований.
В исследовании EMPA-REG OUTCOME42 за относительно краткий период наблюдения достигнута 100%-ная вторичная профилактика сердечно-сосудистых событий у больных СД 2 типа с атеросклеротическими сердечно-сосудистыми заболеваниями при лечении эмпаглифлозином. Результаты исследования CANVAS43 с участием пациентов с сердечно-сосудистыми заболеваниями в анамнезе (66%) и без таковых (34%) продемонстрировали возможность профилактики сердечно-сосудистых исходов на фоне терапии канаглифлозином, хотя само исследование было признано методологически несовершенным.
В 2012 г. стартовало многоцентровое проспективное рандомизированное исследование DECLARE-TIMI 58, в ходе которого оценивалось влияние терапии дапаглифлозином на риск развития сердечно-сосудистых осложнений у больных СД 2 типа44. Это самое крупное исследование – в него включены 17 160 пациентов как с диагностированными сердечно-сосудистыми заболеваниями (n = 6971), так и в отсутствие таковых, но с множественными факторами риска (n = 10 189). Публикация результатов исследования ожидается в 2019 г. Предварительные данные весьма обнадеживающие.
Существует несколько теорий, объясняющих кардиопротективные эффекты ингибиторов НГЛТ-2: диуретическая, гемодинамическая, энергетическая, теория метаболической перестройки и управления митохондриальным биогенезом45. Однако, по мнению профессора Ж.Д. Кобалавы, чтобы понять действие ингибиторов НГЛТ-2, нужны механистические исследования.
DapaMech – серия исследований, которые расширяют понимание механизмов, лежащих в основе сердечно-сосудистых и почечных эффектов дапаглифлозина. В исследованиях PRESERVED-HF и DEFINE-HF изучаются эффекты дапаглифлозина 10 мг/сут на биомаркеры сердечной недостаточности, симптомы, состояние здоровья и качество жизни больных СД 2 типа с хронической сердечной недостаточностью. В исследовании DAPASALT – нейроуретические эффекты дапаглифлозина 10 мг/сут у больных СД 2 типа с сохраненной или сниженной функцией почек и у пациентов без диабета с нарушением функции почек.
Механизмы кардиопротективных эффектов дапаглифлозина заключаются46:
- в последовательном снижении массы тела, артериального давления и альбуминурии, независимо от расчетной скорости клубочковой фильтрации;
- суточном клиническом снижении центрального систолического и диастолического артериального давления;
- замедлении ремоделирования стенок сосудов, улучшении капиллярного кровотока;
- снижении секреции провоспалительных цитокинов;
- улучшении дифференциации клеток эпикардиальной жировой ткани;
- улучшении функции эндотелия, снижении экспрессии адгезивных молекул, инфильтрации сосудистой стенки макрофагами;
- замедлении прогрессирования фиброза сердца, почек и печени вследствие снижения воспаления и окислительного стресса.
Почки играют важную роль в поддержании гипергликемии и обратного всасывания натрия – на фоне гипергликемии его всасывается в три раза больше. Предполагают, что нефропротективное действие ингибиторов НГЛТ-2 основано на внутрипочечных эффектах, которые подразделяются на канальцевые (снижение гипертрофии, гиперплазии, локального воспаления) и клубочковые (снижение гиперфильтрации, клубочковой гипертензии, альбуминурии)47.
Нефропротективные возможности дапаглифлозина подтверждены в ряде исследований. Установлено, что терапия дапаглифлозином не только увеличивает экскрецию соли с мочой, но и уменьшает содержание натрия в коже через шесть недель. Дапаглифлозин по сравнению с гидрохлортиазидом более эффективно снижает объем плазмы, более значимо – суточное САД и по мере продолжения лечения – массу тела (рис. 5)48.
Проксимальные канальцы являются точкой приложения действия препарата в нефроне. Важно также, что при среднем мочегонном эффекте на фоне терапии дапаглифлозином и другими ингибиторами НГЛТ-2 снижается уровень мочевой кислоты, однако уровень электролитов крови (калий, натрий) не изменяется. При этом увеличивается гематокрит и, как следствие, повышается доставка кислорода и энергии. Особенно стоит отметить, что влияние дапаглифлозина на альбуминурию не зависит от степени снижения HbA1c и САД49.
Завершая выступление, профессор Ж.Д. Кобалава констатировала: «Новая эра управления сердечно-сосудистыми рисками у пациентов с СД 2 типа предполагает новые подходы к лечению. В 2016 г. в национальных и международных кардиологических руководствах по ведению пациентов с СД 2 типа указывается на необходимость раннего назначения ингибиторов НГЛТ-2 для предотвращения или замедления развития сердечной недостаточности и увеличения продолжительности жизни больных».
Заключение
Согласно современным руководствам при назначении лечения пациентам с СД 2 типа следует стремиться к эффективному и безопасному достижению контроля гликемии, в том числе в отношении сердечно-сосудистых рисков. В идеале оно должно оказывать положительное макро- и микрососудистое воздействие.
Результаты исследований и опыт клинического применения дапаглифлозина свидетельствуют об эффективности и безопасности использования препарата у больных СД 2 типа.
Помимо сахароснижающего действия дапаглифлозин (Форсига) способствует устойчивому снижению массы тела, артериального давления и альбуминурии, что способствует снижению риска развития сердечно-сосудистых осложнений.
Препарат может назначаться как в виде моно-, так и в виде комбинированной терапии.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.