Эффективность применения низких доз системного изотретиноина в лечении себорейного дерматита
- Аннотация
- Статья
- Ссылки
- English

Себорейный дерматит (СД) – хроническое рецидивирующее воспалительное заболевание кожи, возникающее у детей и взрослых, характеризующееся образованием эритематозно-сквамозных высыпаний в областях скопления сальных желез. Для СД характерны количественное и качественное изменение состава кожного сала, неадекватное развитие иммунного ответа на колонизацию Malassezia spp., а также нарушение эпидермального барьера кожи [1].
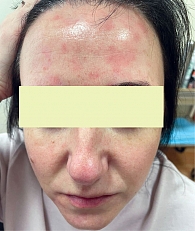
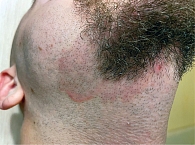
Актуальность проблемы связана с длительным хроническим течением заболевания и локализацией высыпаний на видимых участках кожи, как правило, на коже лица (брови, межбровье, область бороды и усов), в области наружного слухового прохода, волосистой части головы (ВЧГ), верхней части туловища и в крупных складках кожи. Характер и цвет высыпаний имеют достаточно вариабельный характер: от эритемы до эритематозно-сквамозных очагов, бледно-розового или ярко-красного цвета, с шелушением на поверхности (рис. 1, 2).
Необходимо подчеркнуть, что избыточное шелушение и зуд оказывают значительное негативное влияние на качество жизни пациента. В 2009 г. ученые из Вроцлавского медицинского университета оценивали качество жизни пациентов, страдающих СД. Цель исследования заключалась в том, чтобы проанализировать, какие именно социально-экономические факторы могут модулировать показатель оценки. В исследование были включены более 3000 пациентов с СД ВЧГ и лица, все участники были разделены по подгруппам в зависимости от пола, возраста и других признаков. Специальная анкета, оценивающая качество жизни пациента, и шкала DLQI (Dermatology Life Quality Index), оценивающая индекс качества жизни, заполнялись пациентами непосредственно перед обращением в медицинское учреждение. В ходе исследования было выявлено, что у пациентов с СД на ВЧГ показатель качества жизни был несколько ниже (5,34 ± 4,67) по сравнению с пациентами, имеющими высыпания на лице (7,73 ± 5,3). У пациентов с высыпаниями на ВЧГ и лице индекс качества жизни составил 7,54 ± 5,6, кроме того, было выявлено, что женщины, молодые пациенты и пациенты с высоким уровнем образования в результате оценки показывали худшие результаты [2].
В развитии СД важную роль играют многие факторы: наряду с наследственной предрасположенностью, нарушением иммунного ответа и различными коморбидными состояниями отмечается увеличение темпов роста грибов-комменсалов рода Malassezia. Выявлено, что данный вид дрожжеподобных грибов является постоянным компонентом нормального микробиома здоровой кожи человека, однако при определенных условиях происходит повышение липофильных свойств грибов, вследствие чего в местах высокой концентрации сальных желез с измененным количественным и качественным составом кожного сала происходит рост дрожжеподобных грибов. При этом реакция макроорганизма усиливается в ответ на раздражитель, в результате бурного роста повышается липазная активность дрожжеподобных грибов рода Malassezia, в связи с чем возникают ассоциированные воспалительные реакции [3].
Следует отметить, что липаза, секретируемая Malassezia, разрушает липиды из разрушенных кератиноцитов (основной состав которых представлен холестеролом и холестероловым эфиром) и триглицериды из себоцитов. Впоследствии Malassezia использует насыщенные жирные кислоты, преобразуя их в ненасыщенные свободные жирные кислоты (олеиновую и арахидоновую) и перекиси липидов, которые активируют каскад воспалительных реакций и приводят к шелушению кожи. Ключевую роль в развитии СД отводят полиненасыщенной олеиновой кислоте. Считается, что чувствительность кожи человека к олеиновой свободной жирной кислоте играет решающую роль в патогенезе заболевания [1, 3].
В настоящее время ученые значительно продвинулись в понимании развития СД как иммуноопосредованного заболевания. Существует теория, что грибы рода Malassezia вызывают созревание дендритных клеток с дальнейшим формированием инфламмасом, отвечающих за активацию воспалительного ответа, стимуляцию Т-хелперов типа 2 и последующую секрецию различных цитокинов, включая интерлейкины (ИЛ) ИЛ-1α, ИЛ-1β, ИЛ-2, ИЛ-4, ИЛ-6, ИЛ-8, ИЛ-10, ИЛ-12, фактор некроза опухоли α (ФНО-α), бета-дефенсины, интерферон γ (ИФН-γ), а также таких медиаторов воспаления, как оксид азота и гистамин, вызывающих бурную воспалительную реакцию с нарушением кожного барьера [4, 5].
Вышеперечисленные аспекты привели к тому, что теорию развития патогенеза СД подвергли пересмотру, и в настоящее время данный дерматоз рассматривается как мультифакториальное заболевание, при котором грибы рода Malassezia являются триггерным фактором, провоцирующим развитие СД у предрасположенных к нему лиц.
Сведения о частоте данного дерматоза в значительной степени разнятся. По существующим данным, СД страдают от 2 до 11% всего населения. Чаще всего СД встречается среди лиц мужского пола. Однако развивается он среди всех групп населения. Отмечается несколько пиков развития СД у склонных к этому заболеванию пациентов: период раннего детства (70% детей первых трех месяцев жизни), пубертатный период и период раннего зрелого возраста (мужчины от 21 до 35 лет, женщины от 20 до 35 лет), причем если у детей СД купируется самостоятельно к году жизни ребенка, то у взрослых он носит, как правило, хронический характер [6]
Кроме того, стоит отметить, что себорейный дерматит наиболее часто встречается у пациентов, имеющих различные коморбидные патологии: ВИЧ-положительный статус, определенные неврологические заболевания, например болезнь Паркинсона, иммунные и эндокринологические нарушения, в том числе сахарный диабет второго типа, изменение гормонального статуса, изменение состава микрофлоры желудочно-кишечного тракта. Клинические проявления себорейного дерматита представлены в табл. 1.
Диагностика СД в типичных случаях не представляет трудности. С целью установки диагноза применяются такие методы, как дерматоскопия или фототрихограмма. Следует отметить, что в дерматоскопической картине будут присутствовать видоизмененные точечные сосуды, порой с линейными разветвлениями, фолликулярные пробки, множественные мелкие желтовато-белые чешуйки, белые бесструктурные участки. Кроме того, для дифференциальной диагностики с другими эритематозно-сквамозными дерматозами в некоторых случаях может потребоваться назначение дополнительных методов исследования: гистологическое исследование взятых биоптатов, цитологическое исследование и т.д. Гистопатология себорейного дерматита достаточно неспецифична и обычно представлена поверхностной периваскулярной инфильтрацией тканей лимфоцитами и гистиоцитами, неравномерным акантозом эпидермиса, очаговым спонгиозом и паракератозом. Дифференциальную диагностику в клинической практике необходимо проводить с другими дерматозами: псориазом, токсикодермией, аллергическим дерматитом, атопическим дерматитом, дерматомикозом, розацеа.
Выбор препаратов и тактики лечения преимущественно зависит от степени тяжести течения СД. Поскольку доказано, что ведущая роль в патогенезе развития СД отводится Malassezia spp. и, как следствие, возникающему воспалительному ответу с нарушением липидного баланса кожи, препаратами первого выбора традиционно являются местные противогрибковые средства и местные глюкокортикостероиды (ГКС); топические ГКС допустимо использовать при выраженном воспалении, положительный эффект от их применения наблюдается в виде уменьшения образования медиаторов воспаления, снижения миграции нейтрофилов, формирования инактивации фагоцитоза. Применение ГКС возможно только кратковременными курсами – получен выраженный положительный эффект от препаратов, сочетающих топические ГКС в комбинации с противогрибковыми средствами.
Наряду с ГКС и противогрибковыми средствами в качестве наружной терапии для лечения СД успешно применяют противовоспалительные средства нестероидного происхождения: топические ингибиторы кальциневрина – такролимус и пимекролимус. Кроме того, доказали свою эффективность лекарственные средства, в состав которых входят такие компоненты, как климбазол, пироктон оламин, цинка пиритион, полидоканол, кератолитические средства [7].
Для лечения тяжелых форм СД, при торпидном течении дерматоза с частыми обострениями, при резистентности к терапии топическими средствами целесообразно назначение системной терапии. Препаратами с самой высокой эффективностью принято считать антимикотические средства, такие как итраконазол, тербинафин, флуконазол [8–10].
Кроме того, стоит отметить, что в последнее время появляется все больше сведений о перспективности разработок и применения в практике методик терапии СД пероральными ретиноидами (изотретиноином) в низких дозировках в пределах 0,1–0,3 мг/кг/день. Лекарственный препарат изотретиноин считается препаратом выбора при тяжелых формах акне. Тем не менее на основании того, что изотретиноин существенно снижает секрецию сальных желез и стимулирует базальный апоптоз себоцитов, его можно рекомендовать к применению и для лечения упорных форм себорейного дерматита. В 2016 и 2017 гг. ученые оценивали эффективность использования изотретиноина в лечении СД. В интермиттирующем режиме при ежедневном применении препарата в ходе исследования было выявлено выраженное положительное влияние на течение СД, установлено уменьшение размера сальных желез на 51% и снижение производства кожного сала на 64%, кроме того, отмечалось выраженное снижение воспаления. В отношении изотретиноина доказана его высокая терапевтическая активность при лечении таких дерматозов, как акне и розацеа, кроме того, доказано, что использование низких дозировок сравнимо по эффективности с лечением в стандартной дозе, при этом существенно снижаются риски развития побочных эффектов [11, 12].
Цель исследования – изучение применения интермиттирующей схемы лечения с использованием низких доз изотретиноина у пациентов с СД при распространенных высыпаниях или торпидном течении.
Материалы и методы
Оценивали клиническую эффективность применения различных методик лечения СД. В ходе исследования были проанализированы результаты терапии 32 пациентов. Под наблюдением находилось 19 мужчин и 13 женщин в возрасте от 20 до 63 лет с локализацией высыпаний на коже ВЧГ, лица, спины и груди.
В зависимости от способа проводимой терапии пациенты были разделены на две клинические группы. В первую группу (группа 1) включены пациенты (шесть женщин и восемь мужчин), средний возраст которых составил 39 ± 11,15 года, получавшие лечение системными антимикотическими препаратами согласно клиническим рекомендациям общероссийской общественной организации «Российское общество дерматовенерологов и косметологов». Для проведения терапии использовали флуконазол 50 мг один раз в день в течение 14 дней.
Во вторую клиническую группу (группа 2) вошли пациенты (семь женщин и 11 мужчин), средний возраст которых составил 37 ± 7,95 года, в качестве системной терапии получавшие низкие дозы изотретиноина в интермиттирующем режиме – 8–10 мг через день курсом до 12 недель.
Критерием включения в группу являлась комплаентность пациентов с верифицированным диагнозом «себорейный дерматит» и тяжелым или торпидным течением заболевания с частотой рецидивов от трех и более раз в год, критериями исключения – возраст младше 18 лет и старше 65 лет, беременность и планирование беременности в течение года, тяжелая соматическая и психоневрологическая патология.
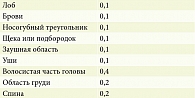
Для оценки тяжести течения СД использовали шкалу SDASI (Seborrheic Dermatitis Area Severity Index), разработанную А. Comert и соавт. в 2007 г. С использованием шкалы оценки тяжести течения псориаза (PASI – Psoriasis Area and Severity Index) были оценены ключевые клинические проявления СД: зуд, эритема и шелушение в различных анатомических зонах по трехбалльной шкале, где 0 – признак отсутствует, 3 – ярко выраженный зуд, эритема, обильное шелушение; сумма баллов трех показателей по каждой зоне составляла от 0 до 9 соответственно. После определения баллов показатели умножали на константу области (табл. 2) [10].
Для определения эффективности терапии применяли шкалу оценки дерматологического индекса качества жизни DLQI (Dermatology Life Quality Index). Шкала определяет психоэмоциональное влияние тяжести течения дерматоза на качество различных социально значимых аспектов жизни пациента (симптомы и ощущения, ежедневная деятельность, отдых (досуг), работа и учеба, межличностные отношения, лечение). Опросник DLQI состоит из 10 пунктов, баллы самостоятельно выставляются пациентом по трехбалльной шкале, где 0 – совершенно не беспокоит, 1 – беспокоит незначительным образом, 2 – беспокоит сильно, 3 – беспокоит очень сильно. В дальнейшем баллы суммируются с выведением оценки: 0–1 – нет существенного влияния СД на жизнь пациента; 2–5 – незначительное влияние СД на жизнь пациента; 6–10 – умеренное влияние СД на жизнь пациента; 11–20 – выраженное влияние СД на жизнь пациента; 21–30 – сильнейшее влияние СД на жизнь пациента.
Значительное количество пациентов поступали в клинику с первичным диагнозом себорейного дерматита с характерным, со слов пациентов, длительным и вялотекущим течением, плохо поддающегося купированию с помощью топических лекарственных средств. Но в ходе осмотра кожных покровов пациентов были выявлены признаки, более характерные для псориаза, чем для тяжелого СД, зачастую детальный осмотр выявлял высыпания с локализацией (помимо ВЧГ) на лице, груди и спине, на разгибательных поверхностях суставов, в крупных складках, на коже подошв и ладоней, изменение ногтевой пластины. Для дифференциальной диагностики себорейного псориаза, за исключением определения псориатической триады, нередко использовали прием Картамышева, когда участки формирования псориатических бляшек определяли пальпаторно на ВЧГ.
Пациенты, включенные в исследование, согласно шкале оценки тяжести течения СД SDASI, имели типичную клиническую картину СД различной степени тяжести. Согласно предлагаемой шкале, существовал разброс от 1,8 до 10,2 балла, соответственно, при этом пациенты, имевшие более низкий балл, отмечали более вялотекущее, но с тенденцией к хронизации процесса воспаление.
При оценке клинической эффективности интермиттирующей схемы применения изотретиноина результаты SDASI у 18 пациентов представляли 4,87 ± 2,97 балла на 1-й неделе лечения и 0,77 ± 0,57 – на 12-й неделе. В то время как в группе стандартной терапии у пациентов, использовавших флуконазол, результаты были следующими: 4,01 ± 1,82 балла на 1-й неделе и 1,14 ± 0,6 – на 12-й неделе. Отмечается, что исходные показатели SDASI в обеих группах были сопоставимы, при этом результаты на 12-й неделе в различных группах имели разницу почти в два раза с учетом статистически значимых отличий.
У всех пациентов в ходе проводимой терапии с помощью опросника DLQI оценивали качество жизни. Таким образом, были получены данные в двух группах на 1-й и 12-й неделях. В группе 1 среднее значение показателей изменилось с 11,28 ± 6,09 балла до 1,07 ± 0,96 на 12-й неделе; в группе 2 среднее значение показателей изменилось с 17,17 ± 6,80 балла до 0,56 ± 0,62 после завершения лечения.
В ходе проведенного наблюдения со стандартной схемой лечения с применением флуконазола и интермиттирующей терапии и применением низких дох системного изотретиноина в лечении СД установлено, что оба препарата эффективны, и положительные результаты получены в обеих группах. При использовании изотретиноина два пациента отмечали проявление сухости кожи лица на первых неделях использования препарата, других значимых побочных реакций отмечено не было. При оценке качества жизни у пациентов группы изотретиноина показатели DLQI на 12-й неделе были значительно ниже по сравнению с группой стандартной терапии. Представленные данные демонстрируют необходимость более длительного наблюдения за исследуемыми пациентами. В настоящее время продолжаются работы по изучению длительности периода ремиссии после завершения курса терапии.
Авторы заявляют об отсутствии конфликта интересов.
E.M. Markelova
Polyclinic No 5 of the Administrative Department of the President of the Russian Federation, Moscow
Contact person: Ekaterina M. Markelova, genslerkatya@rambler.ru
Currently, topical therapy or systemic antimycotic drugs are used as a treatment for seborrheic dermatitis, however, with an atypical or severe picture of the course of the disease, these drugs are ineffective. To date, the results of a 12-week course of seborrheic dermatitis treatment with low doses of systemic isotretinoin in an intermittent mode have been analyzed compared with standard fluconazole therapy recommended by the Russian Society of Dermatovenerologists and Cosmetologists. The study found that both drugs are effective, and positive results are observed in both groups. During the evaluation of the DLQI quality of life scale (Dermatology Life Quality Index) in the group taking isotretinoin, DLQI indicators at week 12 were significantly lower compared to the standard therapy group.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.