Эхинококкоз сердца – эхинококковая болезнь редкой локализации
- Аннотация
- Статья
- Ссылки
- English
Введение
Эхинококкоз относится к хроническим заболеваниям, обусловленным поражением органов и тканей человека личинками ленточного гельминта эхинококка. Последние годы наблюдается тенденция к распространению эхинококкоза не только среди лиц, занимающихся животноводством, но и среди городского населения [1–4]. В частности, отмечается рост заболеваемости эхинококкозом в Крыму. Вероятные причины – возросшая миграция крымско-татарского населения из Средней Азии, ухудшение социальных условий жизни сельского населения, поставки из эндемичных районов зараженных продуктов при одновременном снижении санитарно-эпидемиологического контроля.
Эхинококковые заболевания человека и животных известны с давних времен. Впервые эхинококкоз описали врачи античного мира, главным образом представители школы Гиппократа. Термин «эхинококк» появился в 1801 г. после того, как из тонкой кишки собаки была изолирована половозрелая форма Taenia echinococcus – разновидность ленточного червя класса циклофиллид. Возбудителем эхинококкоза являются личинки ленточного гельминта, относящегося к типу Plathelmintes (класс Cestodea).
Эхинококк не может существовать и размножаться самостоятельно. В его жизненном цикле присутствуют два хозяина – промежуточный и окончательный. Окончательным хозяином, в организме которого протекает половозрелая стадия эхинококка, может быть домашняя собака, волк, шакал, лисица, рысь и др. Промежуточным хозяином, в организме которого протекает личиночная (пузырчатая) стадия, является овца, крупный рогатый скот, свинья, лошадь, коза, обезьяна, белка, заяц, а также человек.
Заражение человека и других промежуточных хозяев происходит при несоблюдении личной гигиены, а также употреблении пищи, содержащей яйца эхинококка. Зрелые, набитые яйцами членики эхинококка выходят из кишечника или выделяются наружу вместе с фекалиями окончательного хозяина, например собаки. Яйца распространяются во внешней среде, а также попадают на морду, язык, шерсть животного. Тесный контакт с инвазированной собакой может стать причиной заражения человека. Во внешней среде онкосферы эхинококка весьма устойчивы. Не исключена возможность заражения при употреблении в пищу сырых овощей, выращенных на огороде, загрязненном экскрементами эхинококкозной собаки [1–5].
Взрослая особь (E. granulosus) – мелкий гельминт длиной до 5 мм, обитающий в тощей кишке представителей семейства псовых. Как уже отмечалось, человек становится промежуточным хозяином, употребляя пищу, содержащую яйца паразита. Зародыши, которые развиваются из попавших в организм человека яиц, проникают сначала в слизистую оболочку кишечника, затем в систему портального кровообращения. В большинстве своем зародыши задерживаются в печени (не случайно печень чаще других органов поражается эхинококкозом – от 44 до 85%). Часть зародышей проходит печеночный барьер и через нижнюю полую вену, правое предсердие, правый желудочек и малый круг кровообращения (МКК) попадает в легкие. В ряде случаев зародыши через большой круг кровообращения (БКК) заносятся в другие органы.
В научной литературе приводятся данные о заражении эхинококком не только через пищеварительный тракт, но и аэрогенным путем, через раневую поверхность, конъюнктиву глаза, по слюнным протокам. Личинки, не подвергшиеся фагоцитированию и разрушению, превращаются в эхинококковые кисты – однокамерные образования, заполненные жидкостью, состоящие из наружной слоистой кутикулы и внутреннего (зародышевого) герментативного слоя. В полости пузыря, заполненного жидкостью, свободно взвешены оторвавшиеся сколексы и выводковые капсулы – так называемый гидатидный песок. Нередко в основном пузыре содержатся дочерние пузыри, внутри которых образуются внучатые пузырьки. Жидкость обладает токсическими и аллергическими свойствами [1, 3–5].
Обычно эхинококком заражаются в детском возрасте. Выявлению болезни предшествует латентный период от пяти до 20 лет. Характер симптомов зависит от локализации, формы и скорости роста кисты и обусловленных ею патологических изменений. Как правило, у больных с инвазией E. granulosus симптомы в момент постановки диагноза отсутствуют. Киста может быть обнаружена случайно при рентгенологическом исследовании. Паразит развивается медленно, поэтому неосложненный период заболевания может длиться годами. Аллергические проявления, например зуд и крапивница, характерны, но непостоянны.
При эхинококкозе выделяют четыре стадии клинических проявлений:
- синдром опухоли живота (печени, брыжейки, почек с желтухой, гематурией и др.), нередко с обсеменением брюшины, или синдром внутригрудной опухоли;
- синдром лихорадки при нагноении кисты с одновременной гибелью паразита;
- аллергический синдром в виде зуда, крапивницы, эозинофилии на фоне сенсибилизации организма чужеродным белком паразита, периодически попадающим в кровь; редко, при разрыве кисты может иметь место тяжелый и даже смертельный анафилактический шок;
- эмболический синдром – множественная эмболия органов сколексами паразитов, например при разрыве внутрисердечной кисты [1, 2, 6].
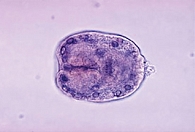
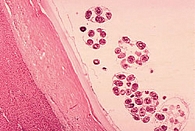
Эхинококкоз часто становится неожиданной находкой при аутопсии (рис. 1 и 2).
К редким локализациям эхинококкоза относятся поражения органов грудной и брюшной полости (за исключением печени и легких), мочеполовой системы, опорно-двигательного аппарата, головного и спинного мозга, миокарда и др. [7].
Интерес медицинского сообщества к эхинококкозу сердца возрос, поскольку расширились возможности его хирургического лечения [8–11].
В отечественной и зарубежной литературе описано около 350 случаев обнаружения эхинококковых пузырей в сердце. Анализ наблюдений показал, что эхинококковые кисты сердца чаще бывают единичными и достигают больших размеров. Необходимо отметить, что нет ни одного участка сердца, который не поражался бы эхинококкозом. Наиболее часто кисты обнаруживаются в мышце левого и правого желудочков, межжелудочковой перегородке (МЖП), реже в предсердии и области ушка. Преимущественное расположение кист в стенке левого желудочка ближе к верхушке сердца и МЖП, очевидно, объясняется хорошей васкуляризацией. Особенностью эхинококкоза сердца является ранняя гибель паразита материнской кисты (не достигнув значительных размеров, киста гибнет), что скорее всего обусловлено строением сердечной мышцы и ее функцией. Гибель паразита сопровождается появлением дочерних пузырей, что характеризует жизненный цикл финны эхинококка. В мышце сердца вокруг материнской паразитарной кисты образуется нежная соединительнотканная оболочка, а экзогенный рост дочерних пузырей напоминает несколько кист. Нередким осложнением в случае гибели интрамуральной кисты является ее омелотворение. Поскольку при локализации кисты в мышце сердца фиброзная капсула выражена слабо, даже при небольших размерах кисты стенки сердца истончаются, что сопровождается формированием диффузных аневризматических образований [10, 12–14].
Поражение миокарда может быть первичным и вторичным. При первичном поражении из онкосферы, проникшей из кишечника через стенку тонкой кишки сначала в кровь, а затем в миокард, образуется пузырь. В этом случае пузырь в миокарде будет одиночным. При первичном поражении сердца эхинококковый пузырь, как правило, развивается в левом желудочке.
При вторичном поражении эхинококк развивается из головок, почкующихся на стенках эхинококковых пузырей, обычно находящихся в печени. После прорыва пузыря головки попадают в кровь и кровотоком заносятся в миокард. Множественность эхинококковых пузырей в перикарде и миокарде указывает на их вторичное происхождение. Эхинококковый пузырь способен развиваться в любом отделе миокарда, но вторичное поражение чаще происходит в отделах правого сердца. Размер пузырей варьируется – от вишневой косточки до апельсина. Постепенно увеличивающийся эхинококковый пузырь сдавливает окружающий миокард, вызывая ишемию мышечных волокон. Пролиферация же соединительнотканных волокон создает более или менее толстую фиброзную оболочку. Если пузырь отмирает, его содержимое мутнеет, в стенках пузыря откладывается известь или происходит окостенение с возможным полным выздоровлением. При инфицировании содержимого пузыря и нагноении не исключены абсцесс и гнойный перикардит. Возможно появление признаков сухого или экссудативного перикардита. Если материнский пузырь лопается и его содержимое попадает в околосердечную сумку или полость сердца, головки высеваются в БКК и МКК и образуются вторичные пузыри. При поражении эхинококком МЖП могут отмечаться признаки расстройства проводимости между предсердиями и желудочками, вплоть до полной атриовентрикулярной блокады. Иногда возникают приступы пароксизмальной тахикардии. При проникновении головок в БКК могут иметь место признаки заноса эмболов в артерии внутренних органов, а при проникновении в МКК – признаки эмболической закупорки легочных артерий [15].
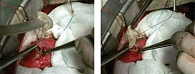
При эхинококкозе сердца применяется только эхинококкэктомия, консервативное лечение не представляется возможным [8–10, 12]. Первая успешная операция была проведена в 1921 г. Многие авторы сходятся во мнении, что при эхинококкозе сердца дооперационная терапия противогельминтными препаратами смертельно опасна, приводит к гибели кисты, деструкции стенок с разрывом кисты и последующим грозным осложнениям. Таким образом, при эхинококкозе сердца химиотерапию проводят только после удаления всех кист [9, 10] (рис. 3 и 4).
Клинический случай
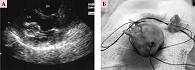
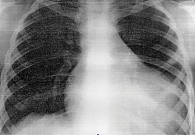
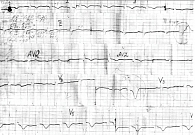
Пациент С., 11 лет, находился в отделении кардиоревматологии Республиканской детской клинической больницы г. Симферополя с 3 по 7 августа 2000 г. Диагноз: гельминтоз, полиорганный эхинококкоз с поражением сердца, печени и почек. Со слов родителей, в течение шести месяцев до начала развернутых клинических проявлений заболевания мальчика беспокоили боли в области сердца. Родители объясняли это физическими нагрузками (занятия спортом), интенсивностью роста и к врачам не обращались. Резкое ухудшение состояния отмечалось 31 июля 2000 г.: у ребенка развилась острая аллергическая реакция по типу отека Квинке, сопровождавшаяся зудом, уртикарной сыпью, повышением температуры тела до 39–40 0С. Мальчика доставили в реанимационное отделение Керченской городской больницы. На фоне интенсивной терапии состояние улучшилось, но сохранялись болевой синдром в левой половине грудной клетки, тахикардия, фебрильная лихорадка. При рентгенографии органов грудной клетки выявлена кардиомегалия, на электрокардиограмме (ЭКГ) – признаки ишемии миокарда (рис. 5 и 6).
Ребенок с диагнозом острого перикардита был в экстренном порядке переведен в кардиоревматологическое отделение Республиканской детской клинической больницы. При поступлении в стационар состояние тяжелое. Беспокоили слабость, чувство страха, сердцебиение, кардиалгии, сохранялась субфебрильная температура.
Из анамнеза жизни: ребенок от второй, нормально протекавшей беременности, вторых родов. Беременность и роды без патологии, рост и развитие в соответствии с возрастом. Детскими инфекционными заболеваниями не болел. Аллергические реакции отсутствовали. Наследственность не отягощена. Бытовые условия удовлетворительные. Проживает в частном доме, в хозяйстве имеются корова и собака.
При объективном обследовании состояние тяжелое, сознание ясное. Неврологический статус без особенностей. Кожа бледная, влажная, цианоз носогубного треугольника. Физическое развитие гармоничное. Отеков нет. Периферические лимфоузлы не изменены. Костно-мышечная система без патологических изменений. Носовое дыхание свободное, частота дыхательных движений – 22 в минуту. Одышки нет. Перкуторно над легкими ясный легочный звук, аускультативно дыхание везикулярное, хрипов нет. Верхушечный толчок в 5-е межреберье, разлитой. Перкуторно границы относительной сердечной тупости: правая – на 0,5 см кнаружи от правой грудинной линии, верхняя – 3-е межреберье, левая – на 2,5 см кнаружи от левой среднеключичной линии. Аускультативно тоны ослаблены, тахикардия. Частота сердечных сокращений – 110 в минуту. Короткий систолический шум на верхушке. Пульс симметричный на обеих руках, ритмичный, удовлетворительного наполнения и напряжения. Пульс на бедренных артериях удовлетворительный. Артериальное давление: на правой руке – 115/60 мм рт. ст., левой – 100/60 мм рт. ст., на ногах – 125/80 мм рт. ст. Живот безболезненный. Печень +2 см из-под края реберной дуги. Селезенка не пальпируется. Стул без особенностей. Мочеиспускание свободное, диурез достаточный.
Результаты обследования, проведенного в стационаре: умеренная эозинофилия – до 9%, С-реактивный белок++. Остальные анализы без патологических изменений.
Рентгеноскопия грудной клетки: тень сердца расширена в обе стороны за счет правого и левого желудочков. Верхушка сердца приподнята. Пульсация левого желудочка снижена, аритмична, в виде дополнительных, слабовыраженных сокращений. В левой боковой проекции – увеличение левого желудочка.
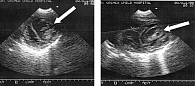
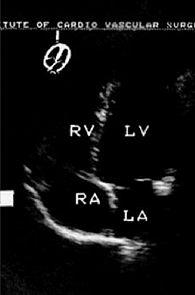
ЭхоКГ: увеличение левого желудочка, гипертрофия МЖП, задней стенки левого желудочка. Сократительная способность миокарда сохранена. В области верхушки левого желудочка округлое образование 80 × 60 мм с плотными стенками толщиной до 6–7 мм неоднородной эхоструктуры (многокамерная киста?) (рис. 7).
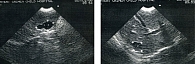
Ультразвуковое исследование (УЗИ) печени: +2 см, эхоплотность умеренно повышена, печеночные ходы не расширены, сосудистый рисунок сохранен, эхоструктура неоднородна из-за наличия кист, в правой доле – 32 мм, левой – 30 мм, капсула слабо выражена (рис. 8).
УЗИ почек: правая – 107 × 40 мм, паренхима обычной эхогенности, лоханка расширена до 9 мм; левая – 116 × 46 мм, паренхима умеренно эхоусилена за счет наличия гипоэхогенных участков в нижнем полюсе 15 × 10 мм.
ЭКГ: признаки гипертрофии миокарда левого желудочка. Патологический зубец Q с амплитудой до 10 мм в отведениях I, AVL, V4–V6. Подъем сегмента ST над изолинией в отведении V3. Единичные правожелудочковые экстрасистолы.
Диагностированы гельминтоз, полиорганный эхинококкоз с поражением сердца, печени и почек.
В экстренном порядке ребенка направили в Национальный институт сердечно-сосудистой хирургии им. Н.М. Амосова АМН Украины (г. Киев) для проведения операции.
Интраоперационно: перикард значительно утолщен. Киста диаметром 6–8 см, локализована в области верхушки левого желудочка, с прорастанием всей его стенки, стенка кисты фиброзирована. Содержимое кисты удалено шприцем и отсосом, киста вскрыта, из ее полости удалено пять кист (одна диаметром 4–5 см, остальные мелкие), полость обработана 2%-ным раствором формалина и йодом, ушита. Ребенок выписан в удовлетворительном состоянии.
В раннем послеоперационном периоде состояние ребенка компенсированное, патологических изменений со стороны внутренних органов нет. Сохранялось расширение границ сердца в поперечнике. Печень из-под края реберной дуги +2 см. Лабораторные данные без патологии. Рентгенограмма органов грудной клетки показала усиление легочного рисунка за счет сосудистого компонента. ЭКГ: ритм синусовый, частота сердечных сокращений – 79 в минуту. Патологический зубец Q и отрицательный зубец Т в отведениях I, AVL, а в отведениях V4–V6 положительная динамика в виде исчезновения патологического зубца Q и элевации ST. Признаки внутрижелудочковой блокады в области верхушки. ЭхоКГ: остаточное увеличение левого желудочка, гипертрофия МЖП в области верхушки до 11 мм. Выпота в перикарде нет (рис. 9).
В послеоперационном периоде проведено три курса химиотерапии альбендазолом 10 мг/кг/сут. Продолжительность курса – три недели с месячным перерывом. Впоследствии выполнена операция на печени. Из-за высокого риска рецидива диспансерное наблюдение за ребенком осуществлялось один раз в полгода на протяжении двух лет, затем один раз в год до 18 лет. Близкие родственники больного прошли скрининговое обследование на наличие паразитарных кист. Кисты не обнаружены.
В настоящий момент пациенту 23 года, состояние хорошее, данных о рецидиве заболевания нет. Наблюдение за пациентом продолжается совместно со взрослыми кардиологами.
Заключение
Эхинококкоз сердца – заболевание очень редкой локализации. Между тем в арсенале врачей имеются эффективные средства хирургического и терапевтического лечения. Главное – своевременно диагностировать заболевание.
G.E. Sukhareva
S.I. Georgievsky Medical Academy of V.I. Vernadsky Crimean Federal University, Simferopol
Contact person: Galina Erikovna Sukhareva, suchareva@mail.ru
Although cardiac echinococcosis in children is of very rare localization, children surgeons should keep it in mind as effective surgical treatment exists. The article describes cardiac echinococcal disease and provides information about clinical observation of echinococcal disease of rare localization, namely, multiple organ echinococcosis involving the heart, liver and kidneys in a child aged 11. The period of postoperative follow-up was 12 years.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.