Гипотиреоз – новые аспекты диагностики и лечения
- Аннотация
- Статья
- Ссылки
- English
В статье представлены сведения о распространенности, этиологии, клинической картине гипотиреоза. Анализируются современные принципы диагностики дефицита тиреоидных гормонов и заместительной терапии левотироксином. В частности, в 2017 г. вышли в свет обновленные клинические рекомендации, в которых обсуждаются референсные значения тиреотропного гормона у беременных с акцентом
на этнические особенности популяции. Данные рекомендации меняют критерии диагностики и показания для инициирования заместительной терапии левотироксином натрия при гипотиреозе у беременных. Рассматриваются также факторы, влияющие на всасываемость, безопасность препаратов, метаболизм тиреоидных гормонов и возможности улучшения эффективности заместительной гормональной терапии.
В статье представлены сведения о распространенности, этиологии, клинической картине гипотиреоза. Анализируются современные принципы диагностики дефицита тиреоидных гормонов и заместительной терапии левотироксином. В частности, в 2017 г. вышли в свет обновленные клинические рекомендации, в которых обсуждаются референсные значения тиреотропного гормона у беременных с акцентом
на этнические особенности популяции. Данные рекомендации меняют критерии диагностики и показания для инициирования заместительной терапии левотироксином натрия при гипотиреозе у беременных. Рассматриваются также факторы, влияющие на всасываемость, безопасность препаратов, метаболизм тиреоидных гормонов и возможности улучшения эффективности заместительной гормональной терапии.

Введение
Гипотиреоз – клинический синдром, вызванный длительным, стойким недостатком гормонов щитовидной железы в организме или снижением их биологического эффекта на тканевом уровне.
Известно, что гипотиреоз является одним из самых распространенных заболеваний эндокринной системы. Согласно данным различных исследований, встречаемость первичного гипотиреоза в популяции составляет 4,6–9,5% (0,2–2,0% приходится на манифестный (явный) гипотиреоз, 10,0–12,0% – на субклинический) [1, 2]. Так, в ходе Колорадского исследования установлено, что частота гипотиреоза увеличивается с возрастом и варьируется от 4 до 12% среди женщин и от 3 до 16% среди мужчин [3]. Частота новых случаев спонтанного гипотиреоза у женщин в среднем составляет 3,5 на 1000 в год, гипотиреоза в результате радикального лечения тиреотоксикоза – 0,6 на 1000 в год [1, 4].
В зависимости от причины гипотиреоз может быть первичным (вследствие патологии щитовидной железы) или вторичным (вследствие дефицита тиреотропного гормона (ТТГ)). У взрослых более 99% случаев приходится на первичный приобретенный гипотиреоз, возникающий как исход хронического аутоиммунного тиреоидита, а также как исход оперативного лечения или терапии радиоактивным йодом. При деструктивных тиреоидитах (послеродовый, подострый, молчащий) может развиться транзиторный гипотиреоз, который самолимитируется при естественном течении заболевания [5]. У взрослых крайне редко встречается вторичный гипотиреоз, основными причинами которого являются опухоли гипоталамо-гипофизарной области, а также состояния после оперативного и лучевого воздействия на гипоталамо-гипофизарную область.
Первичный гипотиреоз в зависимости от степени тяжести подразделяется на субклинический и манифестный.
Субклинический (латентный) гипотиреоз сопровождается повышенным уровнем ТТГ при нормальном уровне тироксина (Т4) в отсутствие характерной клинической картины. Встречается у 10–20% населения.
Манифестный гипотиреоз сопровождается гиперсекрецией ТТГ при сниженном уровне Т4 и типичными клиническими проявлениями гипотиреоза.
При дефиците тиреоидных гормонов развиваются изменения во всех органах и системах, что определяет полисимптоматику и многообразие клинических проявлений. Отсутствие специфических признаков, высокая распространенность симптомов, сходных с таковыми при гипотиреозе, но связанных с другими хроническими заболеваниями, а также отсутствие прямой зависимости между выраженностью симптомов и степенью дефицита тиреоидных гормонов (ТГ) являются основными проблемами клинической диагностики гипотиреоза. Соответственно для исключения гипотиреоза рекомендуется исследовать функцию щитовидной железы (исследование в крови уровня ТТГ и свободного Т4 (св. Т4)).
Согласно рекомендациям экспертов Американской тиреоидной ассоциации (American Thyroid Association – ATA) по лечению гипотиреоза 2014 г., целями заместительной терапии являются [6]:
- купирование симптомов и клинических проявлений гипотиреоза;
- поддержание нормальных уровней ТТГ и ТГ в крови;
- предупреждение передозировки (ятрогенный тиреотоксикоз), особенно у пациентов пожилого возраста.
Левотироксин натрия считается препаратом выбора для заместительной терапии гипотиреоза в силу эффективности, длительного опыта применения, высокой биодоступности, благоприятного профиля безопасности и простоты приема [7, 8].
Несмотря на простоту заместительной терапии, во многих случаях терапевтический ответ остается неудовлетворительным. Согласно результатам исследований, от 32,5 до 62,0% пациентов, получающих заместительную терапию, находятся в состоянии декомпенсации [3, 9, 10].
Это объясняется не только низкой комплаентностью пациентов, но и возможностью лекарственного взаимодействия. Как следствие, предъявляются все новые требования к безопасности, прогнозируемости эффектов и стандартизации левотироксина натрия [11].
Диагностика
Клинические проявления гипотиреоза многообразны и хорошо известны. Однако диагностика патологии может представлять значительные трудности и быть несвоевременной из-за отсутствия специфических симптомов и сходства проявлений со многими психическими и соматическими болезнями, распространенными среди лиц старшей возрастной группы [12, 13]. Кроме того, нередко встречаются моносимптомные формы гипотиреоза, протекающие с доминированием симптоматики какой-то одной системы.
В настоящее время известны следующие маски гипотиреоза [14, 15]:
- терапевтические: ишемическая болезнь сердца, гипертоническая болезнь, желчнокаменная болезнь, хронический колит, гломерулонефрит;
- ревматологические: полиартрит, миокардит, полисерозит;
- гематологические: анемия нормо- и гипохромная;
- психоневрологические: депрессия, остеохондроз;
- гинекологические: синдром поликистозных яичников, менометроррагии, синдром галактореи-аменореи.
Окончательный диагноз «гипотиреоз» устанавливается после ряда лабораторных исследований. Достаточно определить сывороточные уровни ТТГ и св. Т4. При этом именно показатель ТТГ является наиболее чувствительным маркером первичного гипотиреоза [16]. Диагноз «манифестный гипотиреоз» устанавливают при повышении уровня ТТГ и снижении уровня св. Т4 менее референсного интервала, диагноз «субклинический гипотиреоз» – при увеличении уровня ТТГ и уровне св. Т4 в пределах референсного интервала. Для подтверждения стойкого субклинического гипотиреоза требуется повторное определение уровней ТТГ и св. Т4 через два-три месяца, поскольку в ряде случаев повышение ТТГ может быть транзиторным и вызвано перенесенной тяжелой нетиреоидной патологией, подострым, послеродовым или молчащим тиреоидитом, приемом лекарственных препаратов, в том числе амиодарона, лития карбоната, феноменом макро-ТТГ. При впервые выявленном повышении уровня ТТГ и нормальном уровне св. Т4 рекомендуется через два-три месяца повторно исследовать ТТГ и св. Т4, а также определить содержание антител к тиреоидной пероксидазе (АТ-ТПО) [1, 4].
В большинстве случаев субклинический гипотиреоз характеризуется небольшим повышением уровня ТТГ – менее 10 мЕд/л. На пациентов с субклиническим гипотиреозом и уровнем ТТГ > 10 мЕд/л приходится около 10%. При уровне ТТГ < 10 мЕд/л эутиреоз спонтанно восстанавливается в 20–50% случаев.
Для подтверждения аутоиммунного тиреоидита (наиболее частой причины гипотиреоза) требуется определение АТ-ТПО. Важно помнить, что повышение титра антитиреоидных антител не является показанием к заместительной терапии, когда нет лабораторных отклонений функции щитовидной железы [17–20].
На сегодняшний день в основе диагностики вторичного гипотиреоза лежит одновременное определение концентраций св. Т4 и ТТГ. Классическим лабораторным критерием диагностики вторичного гипотиреоза является сочетание низких концентраций ТТГ и св. Т4 в сыворотке крови [21]. Однако при вторичном гипотиреозе концентрация ТТГ может быть как низкой, так и нормальной и даже слегка повышенной. В этом случае определяемый ТТГ не обладает биологической активностью. Для диагностики заболевания предпочтительно исследование уровня св. Т4. Определение в крови концентрации общего Т4 нецелесообразно, так как она зависит от концентрации тироксинсвязывающего глобулина (ТСГ).
В научном сообществе ведется активная дискуссия относительно диагностических референсных уровней и интерпретации результатов лабораторных тестов для оценки гормонального статуса во время беременности. Единого мнения о нормальных значениях и, следовательно, тактике ведения таких пациенток не выработано.
ТТГ первым реагирует на повышение активности щитовидной железы во время беременности. Уменьшается как нижняя (приблизительно на 0,1–0,2 мЕд/л), так и верхняя (приблизительно на 0,5–1,0 мЕд/л) граница материнского ТТГ относительно стандартных границ [22].
Наибольшее снижение ТТГ в сыворотке крови наблюдается в первом триместре из-за непосредственной стимуляции плацентарным человеческим хорионическим гонадотропином рецептора ТТГ, что напрямую увеличивает продукцию гормонов щитовидной железой. По мере прогрессирования беременности уровень ТТГ постепенно повышается и достигает максимума в третьем триместре, но в основном остается ниже, чем у небеременных.
Экспертами ATA было принято, что референсные интервалы для ТТГ во время беременности должны быть сужены за счет верхнего показателя, и предложены следующие триместр-специфические референсные значения:
- первый триместр – от 0,1 до 2,5 мЕд/л;
- второй триместр – от 0,2 до 3,0 мЕд/л;
- третий триместр – от 0,3 до 3,0 мЕд/л.
Европейские рекомендации по диагностике и лечению заболеваний щитовидной железы во время беременности 2012 г. демонстрируют согласие экспертного сообщества относительно снижения верхних границ триместр-специфических референсных значений ТТГ у беременных [23, 24]. По настоящее время именно эти диапазоны используются отечественными клиницистами для оценки функции щитовидной железы и как целевые при проведении заместительной терапии гипотиреоза у беременных.
В 2017 г. вышли в свет обновленные рекомендации АТА, в которых пересмотрены референсные значения ТТГ у беременных. Скрининговое определение уровня ТГ у беременных, ставшее основой для использования контрольных диапазонов ТТГ, было проведено в Соединенных Штатах Америки и странах Европы. Достоверно установлено, что относительно низкий уровень ТТГ при беременности в целом характерен для всех популяций, однако степень снижения значительно варьируется между расовыми и этническими группами. Исследования последних лет среди беременных, проживающих в Азии, Индии и некоторых странах Европы, продемонстрировали существенную географическую неоднородность в отношении интенсивности падения уровня ТТГ в первом триместре и преобладание слабого снижения верхних значений [25, 26].
Аналогичные данные были получены в отношении беременных в Корее – умеренное снижение ТТГ в первом триместре на 0,5–1,0 мЕд/л [27]. Недавнее исследование, проведенное с участием 4800 беременных в Китае, показало, что уменьшение в контрольном диапазоне TТГ произошло на 7–12-й неделе, однако верхний предел был снижен несущественно – с 5,31 до 4,34 мЕд/л [24].
Большинством исследовательских групп признается ограниченная практическая значимость применяемых в настоящее время триместр-специфических диапазонов ТТГ, поскольку они были рассчитаны для популяций с адекватным потреблением йода, а в выборку включались женщины без тиреоидных антител. Поэтому становится очевидной актуальность проведения национальных исследований с целью установления популяционных референсных значений.
Современные принципы лечения
Гипотиреоз – первое эндокринное заболевание, при котором стала использоваться заместительная терапия, обеспечивающая возмещение дефицита ТГ. За несколько недель ее применения кардинально меняются не только внешность пациентов, их самочувствие, но и поведение, умственные способности, физическая активность.
Лечение заболевания является пожизненным. Исключение составляет гипотиреоз, вызванный введением препаратов или веществ, блокирующих выработку ТГ (препараты лития, амиодарон, тиростатики).
После того как стало известно об особенностях метаболизма ТГ, а именно: что основное количество трийодтиронина (Т3) образуется на периферии из Т4, синтетический Т4 (левотироксин) благодаря свойствам депо и превращению в соответствии с индивидуальной потребностью в метаболически более активный Т3 стал препаратом выбора.
Препаратом выбора для заместительной терапии гипотиреоза является синтетический тироксин (натриевая соль тироксина), полностью идентичный тироксину, продуцируемому щитовидной железой.
Т4 – основной гормон, секретируемый щитовидной железой. В периферических тканях Т4 дейодируется с образованием Т3, посредством которого реализуются эффекты тиреоидных гормонов. Желудочно-кишечная абсорбция левотироксина натрия в таблетках составляет 70–80% у здоровых взрослых при приеме натощак [24]. Длительный (приблизительно семь дней) период полувыведения позволяет принимать препарат один раз в день и обеспечивает поддержание стабильного уровня как T4, так и T3 в крови [24]. При приеме препарата левотироксина натрия натощак пик уровней T4 и св. Т4 в крови достигается через 4 часа. Уровни T4 и ТТГ стабилизируются через шесть недель от начала терапии или изменения дозы [28]. На фоне монотерапии левотироксином натрия при нормальных уровнях ТТГ и Т3 в сыворотке крови отмечается повышение уровня Т4 [29]. Соответственно нормальные уровни Т4 и ТТГ сопровождаются более низкими значениями Т3, чем у здоровых лиц, иногда даже ниже референсного диапазона.
Целями заместительной терапии левотироксином натрия при первичном гипотиреозе являются достижение и поддержание состояния эутиреоза, что определяется нормальными значениями ТТГ и Т4 в сыворотке крови [1, 3]. Состояние эутиреоза определяется как нормализация показателей действия гормонов щитовидной железы и отсутствие или регресс симптомов и клинических признаков гипотиреоза.
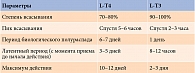
Основные фармакологические характеристики препарата ТГ представлены в табл. 1.
Тиреоидные гормоны хорошо всасываются в желудочно-кишечном тракте (более 80%). Однако следует учитывать, что абсорбция может повышаться при голодании и, наоборот, значительно снижаться при смешивании с пищей. Многие продукты питания, особенно пищевые волокна, препятствуют полноценному всасыванию Т4 и Т3. В связи с этим дозу препаратов, содержащих эти гормоны, рекомендуют принимать однократно в одно и то же время (обычно утром) за 30–40 минут до еды и как минимум с интервалом 4 часа до или после приема некоторых препаратов или витаминов. С возрастом абсорбция Т4 и Т3 снижается.
При поступлении в организм основная масса ТГ связывается с белками-переносчиками, образуя своего рода гормональное депо. Около 75% Т4 связывается с тироксинсвязывающим глобулином, 15–20% – с тироксинсвязывающим преальбумином, 5% – с альбумином. Т3 преимущественно связывается с ТСГ. Поскольку Т3 в отличие от Т4 обладает меньшим сродством с белками-переносчиками, процент его свободной формы значительно выше (0,04 и 0,40% соответственно). Поэтому Т3 раньше начинает действовать и меньшее время сохраняется в организме, чем Т4. Несмотря на то что лишь малая доля тиреоидных гормонов является свободной, именно она играет физиологическую роль, так как только не связанные с белками Т3 и Т4 способны проникать внутрь клетки и взаимодействовать со специфическими рецепторами [16, 30].
Свободные и связанные гормоны находятся в состоянии динамического равновесия. Степень сродства транспортных белков изменяется в зависимости от концентрации в крови св. Т3 и св. Т4.
Как было сказано ранее, в периферических тканях происходит конверсия Т4 в Т3, активность которого в три – пять раз выше. В связи с этим монотерапия левотироксином способна полностью обеспечить организм необходимым количеством ТГ. На ее фоне концентрация Т3 в плазме крови постепенно увеличивается в течение нескольких недель.
Установлено, что свои биологические эффекты тироксин реализует в организме только тогда, когда он находится в не связанной с транспортными белками форме. Этим во многом определяется возможность введения необходимых терапевтических доз левотироксина в организм. При различной скорости всасывания левотироксина в желудочно-кишечном тракте формирование оптимальной дозы св. Т4 будет зависеть от возможностей печени синтезировать транспортные белки-переносчики – тироксинсвязывающий глобулин, тироксинсвязывающий преальбумин и альбумин.
Показано также существенное влияние на резорбцию левотироксина в желудочно-кишечном тракте вспомогательных веществ, которые могут изменять его фармакодинамику [31].
Отсутствие лактозы в составе вспомогательных веществ обеспечивает не только оптимальное всасывание, но и отсутствие нежелательных явлений у лиц с лактазной недостаточностью.
При производстве препаратов используются вспомогательные вещества. Это многочисленная группа веществ органической и неорганической природы, которые необходимы для придания препарату соответствующей формы и объема. Биологическая роль вспомогательных веществ заключается в том, что они могут оказывать существенное влияние на биодоступность и стабильность действующих веществ и, следовательно, на качественные их характеристики и эффективность.
Например, одним из часто используемых вспомогательных веществ в лекарственных средствах, предназначенных для применения у детей и взрослых, является лактоза – олигосахарид, входящий в состав молока практически всех млекопитающих, в том числе человека. Установлено, что у 75% населения имеет место гиполактаземия разной степени тяжести. При этом снижение активности фермента обусловлено генетически и в большой степени определяется этнической принадлежностью. Так, в странах Европы ее частота варьируется от 3 до 40%. Дефицит лактазы, принимающей участие в расщеплении лактозы в тонком кишечнике, может быть первичным (наследственным) и вторичным (обусловленным заболеванием тонкой кишки).
Основным клиническим проявлением недостаточности лактазы является бродильная диспепсия: через некоторое время после употребления молочных продуктов возникают вздутие и урчание в животе, понос и другие малоприятные симптомы. Выраженность клинической симптоматики широко варьируется, так как она обусловлена различным уровнем снижения фермента, биоценоза кишечника, а также объемом поступающей в организм лактозы.
Поступление лактозы в организм с таблетированными препаратами может быть существенным и способствовать развитию клинических симптомов лактазной недостаточности, особенно у лиц пожилого возраста, страдающих несколькими заболеваниями и получающих многокомпонентную терапию.
Тактика лечения и профилактики дефицита лактазы – исключение из питания молочного сахара.
Аналогичные ситуации могут встречаться при использовании других вспомогательных веществ. Поэтому врачи и пациенты должны быть осведомлены об их наличии во всех принимаемых лекарственных средствах.
Трудности с выбором препаратов пациентам с гиполактазией обусловлены тем, что содержание вспомогательных веществ, как правило, не указывается в медицинских справочниках и далеко не всегда приводится в инструкциях по медицинскому применению препаратов.
C целью улучшения переносимости и повышения безопасности своих препаратов многие производители тироксина стали исключать ряд компонентов из вспомогательных веществ, в частности лактозу. Безлактозные препараты позволяют минимизировать риск непереносимости лечения, а также повысить комплаентность пациентов.
Как показали H. Pаtel и соавт., замена лактозы на другие вспомогательные вещества способствовала повышению стабильности левотироксина, увеличению времени активности действующего вещества при хранении, что особенно важно при выборе заместительной терапии во время беременности [32].
Другим важным преимуществом безлактозной формы левотироксина является более длительное по сравнению с другими формами, содержащими лактозу, сохранение активности действующего вещества. Известно, что стабильность левотироксина нарушается в присутствии лактозы.
H. Pаtel и соавт. также сравнили влияние двух наполнителей – двухосновного фосфата кальция и лактозы на стабильность левотироксина в условиях искусственного старения. У препарата, содержащего лактозу, быстрее снижалась активность, чем у препарата, изготовленного с использованием двухосновного фосфата кальция, – на 30 против 15% за шесть месяцев. Таблетированные формы, в состав которых входила лактозы, перестали удовлетворять требованиям Фармакопеи США уже через три месяца хранения при температуре 40 °С и относительной влажности 75% [33].
Таким образом, исключение лактозы из состава препаратов гормонов щитовидной железы представляется крайне важным с учетом того, что пожизненную заместительную терапию этими препаратами получают миллионы пациентов с гипотиреозом.
Начальная доза препарата и время достижения полной заместительной дозы определяются индивидуально в зависимости от возраста, массы тела, сопутствующей патологии, особенно сердечной.
При подборе индивидуальной дозы левотироксина (принимается утром натощак) ориентируются на клиническую картину и уровень ТТГ в крови. Последний целесообразно исследовать не ранее чем через шесть – восемь недель после назначения полной дозы препарата.
Единственным объективным критерием адекватности заместительной терапии при первичном гипотиреозе считается уровень ТТГ. Так, рекомендуется достижение и поддержание его в пределах 0,4–4,0 мМЕ/л.
Целью заместительной терапии центрального гипотиреоза является поддержание св. Т4 на уровне верхней трети нормальных значений.
Начиная терапию с малых доз (для женщин ориентировочно 50–75 мкг/сут, для мужчин – 75–100 мкг/сут) и постепенно увеличивая их, у большинства больных гипотиреозом без сердечно-сосудистой патологии и моложе 55–60 лет состояние можно компенсировать назначением левотироксина в дозе 1,6–1,8 мкг/кг.
У тучных пациентов дозу препарата лучше рассчитывать исходя из идеальной массы тела.
Осторожность нужно проявлять у пациентов с сердечной патологией. Применение минимальных стартовых доз (12,5–25 мкг/сут), увеличение периода адаптации к терапии (повышение дозы с интервалом четыре – восемь недель) и контроль с помощью электрокардиографии обеспечивают безопасность в отношении развития аритмии, стенокардии, явлений сердечной недостаточности.
Наиболее часто врачи сталкиваются с назначением препаратов, содержащих кальция карбонат, железа сульфат и алюминия гидроксид, которые могут существенно воздействовать на динамику уровня ТТГ (табл. 2).
В одной из работ при одновременном приеме препарата, в состав которого входил железа сульфат в дозе 300 мг, и левотироксина натрия через 12 недель отмечено повышение уровня ТТГ с 1,6 до 5,5 мЕд/л. При соблюдении минимального рекомендуемого интервала (4 часа) выраженной динамики не наблюдалось.
Аналогичные результаты были получены и при изучении влияния одновременного приема препаратов, содержащих кальция карбонат, и левотироксина натрия. В исследование были включены пациенты с компенсированным гипотиреозом, которым был назначен препарат, в состав которого входили кальция карбонат в дозе 1200 мг и одновременно левотироксин натрия. При добавлении препарата, содержащего кальция карбонат, отмечалось значимое повышение уровня ТТГ. После его отмены уровень ТТГ восстанавливался до исходного. У 20% пациентов уровень ТТГ поднялся выше верхней границы референсного диапазона. У взрослых прием препаратов, содержащих кальция карбонат, кальция ацетат, снижал абсорбцию левотироксина натрия на 20% [34].
Небольшой терапевтический диапазон левотироксина натрия требует тщательного подбора дозы. Она может варьироваться в зависимости от этиологии гипотиреоза, массы тела пациента, наличия сопутствующих заболеваний и приема других лекарственных препаратов.
Передозировка левотироксином натрия с развитием медикаментозного тиреотоксикоза является фактором риска развития фибрилляции предсердий [35] и остеопороза у женщин в период постменопаузы [36].
Недостаточность дозы левотироксина натрия сопровождается симптомами и проявлениями гипотиреоза.
Общепринятым считается назначение полной заместительной дозы исходя из массы тела пациентам молодого и среднего возраста. Пациентам старшего возраста и с сопутствующей сердечной патологией лечение рекомендуется начинать с небольших доз, с последующим их повышением под контролем ТТГ.
Когда речь идет о гипотиреозе, развивающемся после оперативного удаления щитовидной железы, то есть исходно у пациентов был эутиреоз, а возможно и тиреотоксикоз, полная заместительная доза левотироксина натрия должна назначаться сразу после операции. Сходная ситуация будет и при отмене супрессивной терапии с целью проведения сцинтиграфии у пациентов, леченных по поводу высокодифференцированного рака щитовидной железы, когда гипотиреоз сохраняется непродолжительное время и полная доза левотироксина натрия может быть назначена сразу после проведения обследования.
У пациентов старше 65–70 лет без сердечно-сосудистых заболеваний или значимых факторов сердечно-сосудистого риска терапия левотироксином натрия может быть начата с полной заместительной дозы [37]. Титрация дозы в данной популяции особенно важна, поскольку развитие тиреотоксикоза сопряжено с большим риском нарушений сердечного ритма и переломов. У лиц пожилого возраста без патологии щитовидной железы в качестве целевого можно рассматривать уровень ТТГ 7 мЕд/л. Для пациентов старше 70–80 лет таковым будет уровень 4–6 мЕд/л.
Среди препаратов, которые повышают значения ТСГ, – эстрогены, тамоксифен, снижают их – андрогены, большие дозы глюкокортикостероидов. Прием этих препаратов может привести к повышению или снижению потребности в левотироксине натрия. Следует отметить, что при использовании трансдермальных форм эстрогенов и андрогенов не отмечено значимого влияния на уровень ТТГ, поскольку нет первого прохождения препаратов через печень.
Заместительная терапия левотироксином натрия рекомендуется при повышении уровня ТТГ более 10 мЕд/л, а также при как минимум двукратном выявлении уровня ТТГ в диапазоне 4–10 мЕд/л. У лиц старше 55 лет и при наличии сердечно-сосудистых заболеваний заместительную терапию левотироксином натрия проводят при хорошей переносимости и отсутствии данных о декомпенсации этих заболеваний на фоне приема препарата [4].
При гипотиреозе, диагностированном во время беременности, сразу следует назначить полную заместительную дозу левотироксина натрия.
У беременных с явным и субклиническим гипотиреозом (получающих или не получающих заместительную терапию), а также у женщин, относящихся к группе риска развития гипотиреоза (носительство антител к щитовидной железе, после гемитиреоидэктомии или получавших ранее натрия йодид), уровень ТТГ рекомендуется определять каждые четыре недели до середины беременности и еще как минимум один раз примерно на 30-й неделе [22].
При гипотиреозе, выявленном во время беременности, сразу назначается заместительная доза левотироксина натрия, без постепенного увеличения. Заместительная терапия во время беременности проводится с целью поддержания низконормального ТТГ и высоконормального уровня св. Т4. Для адекватной оценки уровня св. Т4 перед сдачей анализа препарат левотироксина натрия не принимается.
Если пациентка с гипотиреозом до беременности получала левотироксин натрия, потребность в нем возрастает к четвертой – шестой неделе беременности. Поэтому при наступлении беременности целесообразно увеличить дозу левотироксина натрия на 20–30% [38]. После родов потребность в левотироксине натрия снижается, поэтому рекомендуется уменьшить дозу до исходной, то есть до беременности, с последующим контролем ТТГ через шесть недель. Однако у пациенток с аутоиммунным тиреоидитом возможно увеличение потребности в левотироксине натрия по сравнению с потребностью до беременности, что связано с прогрессированием аутоиммунного процесса после родов.
При субклиническом гипотиреозе во время беременности терапия левотироксином натрия показана женщинам с АТ-ТПО(+) и ТТГ > 4 мЕд/л и < 10 мЕд/л [39].
Для лечения вторичного гипотиреоза используется монотерапия левотироксином натрия. Коррекция дозы осуществляется под контролем концентрации св. Т4 в сыворотке крови. Молодые пациенты с вторичным гипотиреозом нуждаются в больших дозах препарата, чем пожилые. У большинства взрослых пациентов с вторичным гипотиреозом суточная доза препарата составляет 1,2–1,6 мкг/кг [21]. У пожилых пациентов, пациентов с длительным течением гипотиреоза и находящихся в группе риска развития сердечно-сосудистых событий лечение левотироксином натрия должно начинаться с меньших доз с постепенным их увеличением в течение последующих недель или месяцев до 1,0–1,2 мкг/кг/сут [45]. Если сопутствующая вторичная надпочечниковая недостаточность не исключена, заместительную терапию гипотиреоза следует начинать только после назначения глюкокортикостероидов во избежание развития адреналового криза. Цель лечения – поддержание концентрации св. Т4 в верхней половине референсного диапазона [40].
Заключение
Назначение заместительной терапии левотироксином требует тщательного подбора дозы для компенсации гипотиреоза с последующим ежегодным мониторингом уровня ТТГ.
Необходимо мотивировать пациента на постоянный прием препарата, то есть пожизненно.
Желательно, чтобы пациент получал препарат одного и того же производителя, поскольку из-за различий в ряде компонентов (наполнителей) замена одного препарата другим даже в одной и той же дозе может сопровождаться изменением уровня компенсации гипотиреоза.
При переводе пациента с одного препарата левотироксина на другой необходим контроль ТТГ через шесть – восемь недель и, если потребуется, коррекция терапии.
Применение безлактозной формы препаратов левотироксина натрия позволит минимизировать риск непереносимости лечения, особенно у лиц с лактазной недостаточностью, а также повысить комплаентность пациентов.
N.M. Platonova, MD, PhD
National Medical Research Center for Endocrinology
Contact person: Nadezhda M. Platonova, doc-platonova@inbox.ru
Hypothyroidism is one of the most common endocrine diseases.
The article presents information about the prevalence, etiology, clinical picture of hypothyroidism. The modern principles of diagnosing thyroid hormone deficiency and replacement therapy with levothyroxine are discussed. In 2017, updated clinical guidelines were published in which experts discuss new reference thyroid stimulating hormone values for pregnant women with an emphasis on the ethnic characteristics of the population. These recommendations change the diagnostic criteria and indications for initiating replacement therapy with levothyroxine sodium for the treatment of hypothyroidism in pregnant women. Factors affecting absorption, drug safety, thyroid hormone metabolism, and opportunities to improve the therapeutic efficacy of hormone replacement therapy are also considered.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.