Современная парадигма ведения больных гипотиреозом
- Аннотация
- Статья
- Ссылки
- English
Введение
Гормоны щитовидной железы играют важную роль в формировании и развитии организма. У взрослых они участвуют в регуляции функции и метаболизма практически всех систем. Тиреоидные гормоны реализуют свои эффекты через связывание с ядерными рецепторами и их корегуляторами.
Дефицит гормонов щитовидной железы в результате врожденного или приобретенного нарушения функции щитовидной железы ассоциируется с таким клиническим синдромом, как гипотиреоз.
В течение многих лет золотым стандартом лечения гипотиреоза считается левотироксин (L-T4). Это наиболее эффективный препарат с удобным режимом приема – один раз в день. Последнее обусловлено длительным периодом полувыведения.
У большинства пациентов такая терапия приводит к устранению симптомов гипотиреоза. Однако некоторые больные считают, что терапия L-T4 неэффективна для восстановления здоровья.
В данной статье рассмотрены причины и симптомы гипотиреоза, факторы, влияющие на эффективность заместительной терапии, особенности подбора лечения в определенных группах, таких как пожилые пациенты, беременные.
Эпидемиология
Гипотиреоз является одним из самых распространенных заболеваний эндокринной системы. Согласно данным ряда эпидемиологических исследований, распространенность манифестного гипотиреоза варьируется в зависимости от популяции. Так, в США она составляет 0,3–7,0%, в Европе – 0,2–3,0%. Субклинический гипотиреоз встречается у 10% женщин и 3% мужчин [1–3]. Общая заболеваемость гипотиреозом увеличивается с возрастом [4].
Гипотиреоз может не только сочетаться с другими аутоиммунными заболеваниями, такими как сахарный диабет 1 типа, надпочечниковая недостаточность, аутоиммунная атрофия слизистой желудка и целиакия, но и являться компонентом аутоиммунных полигландулярных синдромов [5, 6].
Этиология и классификация
В зависимости от этиологической причины выделяют первичный (дефицит гормонов щитовидной железы), вторичный (нарушение образования или секреции тиреотропного гормона (ТТГ) аденогипофизом), третичный (поражение гипоталамических центров, секретирующих тиролиберин) и периферический (резистентность периферических тканей к действию тиреоидных гормонов). Центральный (включая вторичный и третичный) и периферический гипотиреоз встречаются крайне редко [7].
У взрослых наиболее распространенной причиной гипотиреоза является хронический аутоиммунный тиреоидит, известный как тиреоидит Хашимото. Он характеризуется деструкцией клеток щитовидной железы под влиянием клеточно- и антитело-опосредованных иммунных процессов. При хроническом аутоиммунном тиреоидите в крови, как правило, обнаруживают антитела к разным антигенам щитовидной железы. Наиболее часто определяются антитела к тиреопероксидазе (ТПО) и тиреоглобулину (ТГ). У 10–15% пациентов с хроническим аутоиммунным тиреоидитом антитела в сыворотке крови не определяются [8, 9]. К сожалению, методы лечения, которые могли бы воздействовать на иммунное воспаление в щитовидной железе, в настоящее время не разработаны. На данном этапе мы можем влиять лишь на результат аутоиммунного тиреоидита – гипотиреоз.
Другими частыми причинами гипотиреоза являются операции на щитовидной железе и терапия радиоактивным йодом.
Кроме того, ряд препаратов, такие как амиодарон, лития карбонат, вызывают гипотиреоз вследствие нарушения синтеза и высвобождения тиреоидных гормонов [10, 11]. В ряде исследований показано, что у получавших сунитиниб, интерферон α, талидомид, некоторые моноклональные антитела, противоэпилептические препараты и препараты второй линии лечения туберкулеза также развивался первичный гипотиреоз [12, 13].
На долю центрального гипотиреоза приходится не более 5% случаев [14]. Он обусловлен недостаточностью секреции ТТГ гипофизом и развивается при воспалительных, травматических или деструктивных поражениях гипоталамо-гипофизарной области (некроз, опухоль, кисты, кровоизлияние, хирургическое вмешательство, облучение).
Периферический гипотиреоз обусловлен резистентностью тканей к тиреоидным гормонам. Считается, что данное заболевание вызвано мутацией генов рецепторов тироксина (Т4) и трийодтиронина (Т3), что лежит в основе генерализованной резистентности к тиреоидным гормонам всех тканей-мишеней. При клиническом эутиреозе уровни ТТГ, Т4 и Т3 повышены. Диагноз подтверждается с помощью клинических и генетических методов исследования [15].
По степени тяжести гипотиреоз подразделяют на три вида:
субклинический (или латентный) – клинические симптомы могут отсутствовать или быть слабо выраженными, в крови определяется повышенный уровень ТТГ при нормальных показателях ТГ;
манифестный – сопровождается клиническими проявлениями, в крови определяется повышенный уровень ТТГ и сниженный уровень ТГ;
тяжелый (длительно существующий) с исходом в гипотиреоидную (микседематозную) кому.
Клиническая картина
Клинические проявления гипотиреоза варьируются в широких пределах – от полного их отсутствия до жизнеугрожающего состояния, такого как микседематозная кома. Микседематозная кома относится к редким заболеваниям. Она является результатом длительного и тяжелого гипотиреоза. Как правило, это состояние развивается у нелеченых или недостаточно леченных больных. Микседематозная кома приводит к изменению психического статуса, гипотермии, прогрессирующей летаргии и брадикардии и в конечном итоге к синдрому полиорганной дисфункции и смерти. Своевременное распознание гипотиреоза и проведение заместительной терапии быстро устраняет симптомы и обменные нарушения, ассоциированные с ним [16].
Клинические проявления зависят не только от выраженности и длительности дефицита тиреоидных гормонов, но и от возраста пациента, пола, наличия сопутствующих заболеваний, а также от времени, прошедшего с манифестации заболевания до постановки диагноза.
В целом для гипотиреоза характерны неспецифичность клинической картины, а также нарушение функции многих органов и систем.
Наиболее выраженные изменения со стороны сердечно-сосудистой системы происходят при тяжелом течении первичного гипотиреоза. Классическим проявлением признаны брадикардия, диастолическая артериальная гипертензия, кардиомегалия, сердечная недостаточность. В полости перикарда может накапливаться транссудат, его количество, как правило, не больше 15–150 мл. Перикардит нередко сочетается с другими проявлениями полисерозита – плевральным выпотом и асцитом [17]. При тяжелом течении заболевания формируется микседематозное сердце с недостаточностью кровообращения. Кроме того, у пациентов с гипотиреозом часто отмечаются такие факторы риска, как сердечно-сосудистые катастрофы в анамнезе, застойная сердечная недостаточность, метаболические нарушения – абдоминальное ожирение, дислипидемия [18].
Со стороны желудочно-кишечного тракта помимо отека и атрофии слизистой оболочки наблюдается снижение его моторной функции, часто определяется гипо- или ахлоргидрия. Нарушение моторики органов желудочно-кишечного тракта приводит к развитию дискинезии желчных путей с образованием камней, атоническим запорам, в тяжелых случаях – кишечной непроходимостью. Иногда наблюдается гепатомегалия.
Нередко развивается анемия (нормо- или гипохромная, железодефицитная, В12-дефицитная), что усиливает дистрофические изменения миокарда и еще более нарушает гемодинамику.
Снижение агрегационной способности тромбоцитов, плазменного уровня фактора фон Виллебранда и фактора Кристмаса в сочетании с повышенной ломкостью капилляров усугубляет кровоточивость [19–21].
Изменения со стороны опорно-двигательного аппарата представлены артралгиями, ригидностью мышц, выпотом в суставных полостях.
Со стороны периферической нервной системы наблюдаются парестезии, невралгии, гипорефлексия.
Нарушение половой функции у женщин нередко характеризуется меноррагией, обильными и продолжительными менструациями.
При вторичном гипотиреозе щитовидная железа лишена стимулирующего воздействия ТТГ. Как показывает практика, существенные клинические различия между выраженными формами первичного и вторичного гипотиреоза отсутствуют. Вторичный гипотиреоз может осложняться другими гипоталамо-гипофизарными нарушениями. Следовательно, будут отмечаться и их признаки.
Таким образом, многие пациенты, особенно с незначительной недостаточностью функции щитовидной железы, вообще могут не предъявлять жалоб. У некоторых больных гипотиреоз может маскироваться под другие патологии, что затрудняет его диагностику.
Диагностика первичного гипотиреоза
Для исключения гипотиреоза определяется уровень ТТГ. Это наиболее важный тест для диагностики нарушения функции щитовидной железы. При необходимости дополнительно исследуется уровень свободного Т4 (св. Т4). При явном гипотиреозе концентрация ТТГ повышена (чаще всего используется референсный интервал 0,4–4,0 мЕд/л), содержание св. Т4 снижено, при субклиническом – концентрация ТТГ повышена, а уровень св. Т4 в пределах нормы. Следует отметить, что при впервые выявленном субклиническом гипотиреозе для подтверждения его стойкого характера рекомендуется повторное определение уровней ТТГ и св. Т4 через два-три месяца, поскольку в ряде случаев повышение ТТГ может быть транзиторным и вызвано рядом причин. Необходимо отметить, что вторичный или третичный гипотиреоз (центральный) характеризуется нормальным или сниженным содержанием ТТГ (редко незначительно повышенным) при сниженной концентрации св. Т4. Соответственно, измерение св. Т4 важно как для диагностики центрального гипотиреоза, так и для оценки эффективности заместительной терапии [22, 23].
Гипотиреоз у беременных диагностируется при однократном превышении ТТГ верхнего триместр-специфического норматива. В руководстве по диагностике первичного гипотиреоза Американской тиреоидологической ассоциации предложены следующие референсные значения ТТГ по триместрам беременности: в первом – от 0,1 до 2,5 мЕд/л, во втором – от 0,2 до 3,0 мЕд/л, в третьем – от 0,3 до 3,5 мЕд/л. Если триместр-специфические референсные интервалы не установлены, в качестве верхнего значения ТГ допустимо использовать 4,0 мЕд/л [24]. Последнее справедливо для Российской Федерации.
Манифестный гипотиреоз у беременных устанавливается при превышении концентрации ТТГ целевого триместр-специфического диапазона, но менее 10 мЕд/л и снижении содержания св. Т4, при уровне ТТГ более 10 мЕд/л независимо от уровня св. Т4. При субклиническом гипотиреозе у беременных концентрация ТТГ повышена (более целевого триместр-специфического диапазона, но менее 10 мЕд/л), св. Т4 и св. Т3 в норме.
Определение антител к ТПО не является необходимым, но предпочтительно для подтверждения аутоиммунного процесса в щитовидной железе как причины первичного гипотиреоза [25].
Скрининг
Несмотря на высокую распространенность гипотиреоза, его простую диагностику и дешевое лечение, не было достигнуто единого мнения по поводу необходимости скрининга ТТГ в конкретных популяциях. Несколько организаций, в том числе Американская тиреоидологическая ассоциация, Американская ассоциация клинических эндокринологов и Латиноамериканское общество щитовидной железы, рекомендуют проводить скрининг у лиц старше 60 лет, женщин, планирующих беременность, лиц с высоким риском развития гипотиреоза (пациентов с сахарным диабетом 1 типа, имеющих в анамнезе заболевания щитовидной железы, облучение области шеи, прием лекарственных препаратов, таких как амиодарон, лития карбонат, интерферон α, моноклональные клетки и др.) [23, 26].
Лечение
Левотироксин натрия является препаратом выбора для лечения разных форм гипотиреоза. При манифестном гипотиреозе показана заместительная терапия левотироксином в средней дозе 1,6–1,8 мкг/кг [22, 26].
При начале заместительной терапии необходимо учитывать такие факторы, как вес пациента, беременность, степень повышения уровня ТТГ, возраст, общее состояние здоровья, включая наличие сердечно-сосудистой патологии.
Пациентам моложе 50 лет в отсутствие сердечно-сосудистых заболеваний можно назначать полную дозу L-Т4. У лиц моложе 50 лет, но с сердечно-сосудистыми заболеваниями, а также у лиц старше 50 лет начинать лечение следует с дозы 25 мкг (0,025 мг) в день под контролем состояния и уровня ТТГ через шесть – восемь недель. Далее доза постепенно титруется до достижения клинического и биохимического эутиреоидного состояния. По его достижении исследование ТТГ проводят раз в 6–12 месяцев. У пациентов с аритмией иногда не удается достичь эутиреоидита, не ухудшая состояния сердечно-сосудистой системы. В таких случаях допускается сохранение слегка завышенных значений ТТГ [22, 27].
Для пожилых пациентов обычно требуется меньшая доза левотироксина, иногда менее 1 мкг/кг/сут. Следует помнить, что нормальный уровень ТТГ у пожилых пациентов несколько выше, чем у лиц моложе 65 лет, поэтому в качестве целевых могут быть выбраны более высокие значения.
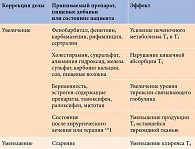
У некоторых пациентов с впервые выявленной или декомпенсированной надпочечниковой недостаточностью может отмечаться компенсаторное повышение уровня ТТГ независимо от наличия антител к ткани щитовидной железы, которое не следует расценивать как проявление первичного гипотиреоза и которое не требует назначения левотироксина. Данные изменения связаны с потерей ингибирующего действия глюкокортикостероидов на секрецию тиреотропного гормона. В связи с этим при выявлении надпочечниковой недостаточности и первичного гипотиреоза в первую очередь назначают минерало- и глюкокортикостероиды. Препараты левотироксина добавляют в случае необходимости после компенсации надпочечниковой недостаточности [28].
Оценка динамики клинических симптомов может быть полезной при проведении заместительной терапии гипотиреоза. Однако в силу низкой специфичности использовать ее для определения компенсации гипотиреоза в отрыве от биохимических показателей не рекомендуется. Клинические проявления необходимо анализировать в комплексе с уровнем ТТГ, сопутствующей патологией и другими факторами [6, 22, 23].
При субклиническом гипотиреозе тактика ведения пациентов может быть различной. Лицам 70 лет и старше при уровне ТТГ менее 10 мЕд/л левотироксин натрия назначается при наличии симптомов, ассоциированных с гипотиреозом. Через три-четыре месяца по достижении биохимического эутиреоидного состояния необходима оценка ответа на проводимую терапию. При сохранении исходной симптоматики L-Т4 должен быть отменен. Для пациентов 70 лет и моложе при уровне ТТГ 10 мЕд/л и более терапия L-Т4 целесообразна даже в отсутствие каких-либо симптомов. Пациентам старческого возраста при ТТГ меньше 10 мЕд/л рекомендовано динамическое наблюдение без назначения L-Т4, при ТТГ более 10 мЕд/л – терапия левотироксином при выраженных симптомах гипотиреоза или высоком сердечно-сосудиcтом риске [22].
Женщинам с гипотиреозом следует определять уровень ТТГ сразу при подтверждении беременности и каждые четыре недели во время первой ее половины, а также хотя бы один раз с 26-й по 30-ю неделю. Если беременная уже получает L-T4, его дозу увеличивают на 30–50%. Целью терапии гипотиреоза во время беременности является поддержание уровня ТТГ в пределах триместр-специфических референсных интервалов.
При выявлении субклинического гипотиреоза, развившегося на фоне беременности, подтверждения его стойкого характера не требуется. Согласно современным рекомендациям, терапия L-Т4 показана беременным с антителами к ТПО и уровнем ТТГ, превышающим верхний триместр-специфический норматив, и с отсутствием антител к ТПО, но с ТТГ 10 мЕд/л и более. При наличии антител к ТПО и уровне ТТГ выше 2,5 мЕд/л, но ниже верхнего триместр-специфического интервала, а также в отсутствие антител к ТПО и при уровне ТТГ выше верхнего триместр-специфического интервала, но ниже 10 мЕд/л вопрос о целесообразности заместительной терапии рассматривается в каждом конкретном случае отдельно. Следует отметить, что терапия L-Т4 не рекомендуется беременным в отсутствие антител к ТПО и при уровне ТТГ ниже верхнего триместр-специфического норматива [29].
Определение общих тиреоидных гормонов во время беременности неинформативно, так как их уровень зависит от Т4-связывающего глобулина, содержание которого в сыворотке крови увеличивается в первом триместре беременности и остается высоким до родов [30].
Концентрация св. Т4 также увеличивается к концу первого триместра беременности и может превышать верхнюю границу нормы, определяя снижение уровня ТТГ. Концентрация св. Т3 повышается, но обычно не превышает нормального уровня. На протяжении второго и третьего триместров уровни св. Т4, св. Т3 и ТТГ постепенно возвращаются к исходным.
Особенности приема препаратов левотироксина натрия
Левотироксин натрия при приеме внутрь всасывается исключительно в верхнем отделе тонкой кишки. Поскольку пища снижает абсорбцию L-Т4, его рекомендуется принимать как минимум за 30–60 минут до завтрака или на ночь (через два часа и более после приема пищи) [23, 31–33].
После всасывания более 90% препарата связывается с белками сыворотки крови (тироксин-связывающими глобулином, преальбумином и альбумином). В разных тканях происходит монодейодирование примерно 80% левотироксина натрия с образованием Т3 и неактивных продуктов. Метаболиты выводятся через почки и кишечник.
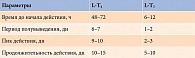
Эффект развивается через три – пять дней от начала терапии.
Так как в периферических тканях происходит конверсия Т4 в Т3, который активнее в три – пять раз, терапия L-Т4 способна обеспечить организм достаточным количеством тиреоидных гормонов.
Длительный период полувыведения препарата (около семи дней) позволяет принимать его один раз в день. Это обеспечивает поддержание стабильного уровня как Т4, так и Т3. Отличие препаратов, содержащих лиотиронин, состоит в скорости развития эффекта и обусловлено разными фармакокинетическими параметрами Т3 и Т4 (табл. 1).
Не рекомендуется совмещать прием L-Т4 и других препаратов и добавок, которые снижают его всасывание (препараты кальция, железа, ингибиторы протонной помпы). Между приемом L-Т4 и таких препаратов должен соблюдаться четырехчасовой интервал.
Необходимо напомнить, что целью терапии первичного гипотиреоза служит восстановление физического и психологического благополучия и поддержание уровня ТТГ в пределах референсных значений (0,4–5,0 мЕд/л) [34], вторичного гипотиреоза – поддержание уровня св. Т4 в верхней трети интервала нормальных значений.
Ситуации, требующие переоценки дозы
Несмотря на доступные методы диагностики и лечения гипотиреоза, от 35 до 60% пациентов, получающих левотироксин натрия, не достигают целевого диапазона ТТГ [35]. Результаты ретроспективного исследования, проведенного в Великобритании, свидетельствуют, что после пяти лет приема L-Т4 почти у 6% пациентов концентрация ТТГ была ниже 0,1 мЕд/л и более чем у 10% – выше 10,0 мЕд/л [36]. Среди факторов, препятствующих достижению пациентами целевых показателей терапии, указывают назначение или прием неадекватных доз препарата, переход с одного препарата L-Т4 на другой, прием лекарственных средств и добавок, влияющих на его всасывание, сопутствующие заболевания и несоблюдение режима терапии.
При проведении заместительной терапии и приеме таких препаратов, как холестирамин, железа сульфат, антациды, замедляется абсорбция и ускоряется разрушение и выведение Т4, что может привести к декомпенсации гипотиреоза (табл. 2) [2, 37, 38]. Так, женщинам с гипотиреозом, которым назначают менопаузальную гормональную терапию эстрогенами, для поддержания нормальной концентрации ТТГ может понадобиться большая доза левотироксина натрия.
Пациентов, у которых доза L-Т4 существенно превышает предполагаемую заместительную, целесообразно обследовать на предмет исключения желудочно-кишечных заболеваний, таких как гастрит, вызванный Helicobacter pylori, атрофический гастрит и целиакия.
При возникновении аллергии или непереносимости L-Т4 целесообразно изменение дозы или самого препарата L-Т4. Развитие непереносимости или аллергии собственно на молекулу L-Т4, которая не отличается по структуре от эндогенного гормона, вряд ли возможно. Непереносимость потенциально может возникать на наполнители препаратов. Например, одним из часто используемых вспомогательных веществ является лактоза – олигосахарид, входящий в состав молока практически всех млекопитающих, в том числе человека. Установлено, что 75% популяции страдает гиполактазией разной степени тяжести. Клиническим проявлением недостаточности лактозы является бродильная диспепсия. Отсутствие лактозы в составе вспомогательных веществ левотироксина натрия компании «Берлин – Хеми/А. Менарини» обеспечивает оптимальное всасывание и отсутствие нежелательных явлений у лиц с лактозной недостаточностью. Это позволяет минимизировать риск непереносимости терапии, а также повысить комплаентность пациентов. Кроме того, замена лактозы на другие вспомогательные вещества повышает стабильность левотироксина, поддерживает активность действующего вещества при длительном хранении, что особенно важно учитывать при выборе заместительной терапии во время беременности [39].
Комбинированная заместительная терапия
В последние годы вновь возрос интерес к комбинированной заместительной терапии гипотиреоза левотироксином и лиотиронином. Ранее было показано, что у пациентов с гипотиреозом на фоне монотерапии левотироксином натрия по сравнению со здоровыми людьми чаще встречаются психологические и когнитивные нарушения, плохое самочувствие. Обсуждается возможность использования лиотиронина при таких заболеваниях, как тканевой гипотиреоз, синдром эутиреоидной патологии, при котором нарушается периферическое дейодирование Т4 в Т3, патологических состояниях, связанных с нарушением работы 5-дейодиназы 1, катализирующей периферическую конверсию Т4 в Т3, и 5-дейодиназы 2, при приеме β-блокаторов.
Вопрос о целесообразности и безопасности добавления Т3 к монотерапии L-T4 до настоящего времени остается спорным, поскольку полностью не изучены отдаленные последствия длительного применения Т3 у пациентов с гипотиреозом. Кроме того, имеющиеся в настоящее время препараты содержат дозу Т3, превышающую физиологическую, а фармакокинетика препаратов не обеспечивает постепенное поступление Т3 в кровь и может привести к нефизиологическим пикам данного гормона.
В клинических рекомендациях Европейской тиреоидной ассоциации подчеркивается, что комбинированная терапия L-Т4 и L-Т3 может быть рекомендована в качестве экспериментального подхода у комплаентных пациентов, получающих L-Т4, при сохраняющихcя жалобах, несмотря на нормализацию ТТГ, при условии исключения других хронических и сопутствующих аутоиммунных заболеваний, которые могут быть их причиной.
Комбинированная терапия не показана при беременности и наличии сердечной патологии.
Терапию L-Т4 и L-Т3 следует начинать исходя из соотношения L-Т4 и L-Т3 как 13:1 и 20:1. В отсутствие улучшения состояния в течение трех месяцев комбинированную терапию следует отменить [40].
Заключение
Гипотиреоз является важней клинической проблемой, несмотря на достигнутые результаты в его диагностике и лечении. Для подбора оптимальной заместительной терапии требуются глубокие знания в области физиологии и клинической фармакологии.
N.M. Platonova, MD, PhD
National Medical Research Center for Endocrinology
Contact person: Nadezhda M. Platonova, doc-platonova@inbox.ru
Hypothyroidism is one of the common endocrine diseases. The review presents current data on the prevalence of hypothyroidism, discusses the etiology and clinical features of the course of the disease. Particular attention is paid to the principles of substitution therapy depending on age and physiological condition, as well as factors affecting the quality of hypothyroidism compensation and the main reasons requiring correction of therapy are discussed.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.