Инородное тело в левом нижнедолевом бронхе: дифференциальный диагноз с ХОБЛ
- Аннотация
- Статья
- Ссылки
Введение
Хроническая обструктивная болезнь легких (ХОБЛ) – экологически опосредованное хроническое обструктивное воспалительное заболевание легких, распространенность которого продолжает расти во всем мире. По данным ВОЗ, на 2008 г. ХОБЛ в причинах смерти заняла 4-е место [1]. Глобальная инициатива по ХОБЛ (GOLD) обеспечивает постоянное совершенствование протоколов диагностики и лечения этого заболевания. ХОБЛ является обязательным разделом руководств по терапии, пульмонологии, дифференциальной диагностике легочных заболеваний. Уровень осведомленности врачей об этом заболевании растет. Одними из ключевых моментов в обосновании диагноза ХОБЛ являются исследование функции внешнего дыхания и констатация факта сохранения отношения ОФВ1/ФЖЕЛ (индекс Тиффно) < 0,7 после применения бронходилататора [2]. Мы наблюдали пациента, у которого при первичной диагностике была предположена ХОБЛ, но дальнейшее детальное обследование позволило установить иной диагноз и избавить пациента от нарушений вентиляционной способности легких по обструктивному типу.
Описание случая
Пациент Б., мужчина 1957 г. рождения, до 2005 г. жалоб со стороны органов дыхания не предъявлял. Вел активный спортивный образ жизни, женат, двое детей. Работа инженером-судостроителем не сопровождалась воздействием вредных факторов. Контакт с больными туберкулезом и другими инфекционными заболеваниями он отрицал, гепатитом не болел, гемотрансфузий ранее не было. Пациент курил в течение 5 лет в возрасте 16–21 года, затем бросил. Алкоголь употреблял умеренно в праздники. Среди сопутствующих заболеваний была выявлена подагра, ранее перенес острый отит. Наследственность была не отягощена. Аллергологический анамнез обнаружил эпизоды ринита и конъюнктивита в июне.
В ноябре 2005 г. после переохлаждения у него возник сильный кашель, который не проходил несколько недель. Пациент был дообследован квалифицированным терапевтом (доцентом вуза), было отмечено только жесткое дыхание. У пациента была повышена СОЭ до 19 мм/ч и имел место небольшой лейкоцитоз – 9,6 Гига/л. Спирометрия проведена не была. Был диагностирован острый бронхит и назначен амоксициллин в дозе 500 мг 3 раза в сутки на 7 дней. Все жалобы и клинические проявления болезни купировались.
В нашу клинику больной обратился 5 октября 2010 г. Он жаловался на кашель со слизисто-гнойной мокротой в течение двух месяцев, который связывал с перенесенной простудой в конце июля, которая не была тяжелой и не потребовала обращения к врачу. К моменту обращения пациент был обследован у терапевта по месту жительства, где вновь был диагностирован острый бронхит, по поводу которого он последовательно получал N-ацетилцистеин, амброксола гидрохлорид, фенспирид, трехдневный курс азитромицина (500 мг 1 раз в сутки). Тем не менее кашель у него не прекратился, мокрота оставалась слизисто-гнойной, что и стало поводом для обращения к пульмонологу в нашу клинику.
Пациент Б. – высокий мужчина правильного, крепкого телосложения. Кожные покровы имели нормальную окраску, периферические лимфатические узлы не были увеличены. Температура тела была нормальной. Тоны сердца были ритмичными и ясными. Пульс 76 в 1 минуту, артериальное давление на плечевой артерии 120/80 мм рт. ст., насыщение крови кислородом в покое, по данным пульсоксиметрии, 96%. При аускультации было выявлено жесткое дыхание и по всем полям легких, больше над нижними отделами, выслушивались сухие хрипы. Перкуторный звук был легочным. Живот был мягким, безболезненным; перкуторные размеры печени и селезенки были в пределах нормы. Симптом Пастернацкого был отрицательным с обеих сторон, естественные отправления были не нарушены. Пациент в августе 2010 г. проходил цифровую флюорографию, при описании которой рентгенолог отметил небольшое обогащение легочного рисунка. Была проведена спирометрия форсированного выдоха, на которой было отмечено небольшое снижение ФЖЕЛ до 3,82 л (74% от должной), более заметное снижение ОФВ1 – 2,63 л (64% от должного), а индекс Тиффно составлял 68,8%. Пиковая объемная скорость выдоха (ПОС) при этом была в пределах нормы (8,32 л/с, 88% от должной), что можно связать со спортивным образом жизни пациента, однако мгновенные объемные скорости на уровне 25%, 50% и 75% ФЖЕЛ от начала теста были снижены и составляли 69%, 43% и 19% от должных, СОС25-75 также была снижена до 37% от должного значения. Проба с 400 мкг сальбутамола не привела к достоверному улучшению показателей. В клиническом анализе периферической крови СОЭ была 20 мм/час, лейкоцитоз 8,6 Гига/л, лейкоформула оставалась нормальной. На основании этих данных был выставлен диагноз ХОБЛ средней тяжести течения и были рекомендованы ингаляции тиотропия по 1 капсуле 1 раз в сутки.
22 ноября 2010 г. больной вновь обратился к пульмонологу в связи с тем, что не отметил облегчения после применения тиотропия. В течение последних 10 дней кашель усилился, мокрота стала серо-зеленой, в единичных плевках пациент заметил прожилки крови. При этом температура тела была нормальной, одышки при нагрузке он не отмечал. Больной пожаловался также, что слышит свое шумное дыхание и просыпается по ночам от свистящих хрипов и кашля, когда лежит на левом боку. При аускультации, как и прежде, были выслушаны жесткое дыхание и сухие хрипы по всем полям на выдохе. Вопреки ожиданиям (пациент получал современный бронхолитик), функция дыхания несколько снизилась, ФЖЕЛ стала 3,58 л (70%), а ПОС – 7,01 (74%). При этом индекс Тиффно увеличился до 72,3%, что поставило под сомнение наличие ХОБЛ. Дальнейшая терапия бронхолитиками без постановки окончательного диагноза становилась необоснованной. Пациенту было рекомендовано пройти рентгено-компьютерную томографию (РКТ) органов грудной клетки высокого разрешения для оценки возможной причины отрицательной динамики функциональных показателей.
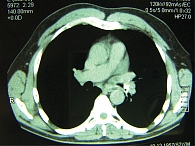
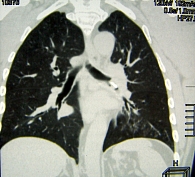
26 ноября 2010 г. выполнена РКТ органов грудной клетки (рис. 1 и 2): «Грудная клетка симметричная, признаков смещения средостения нет. В правом легком без очаговых и инфильтративных изменений. В базальных отделах нижней доли левого легкого на фоне повышенной пневматизации легочной паренхимы выявляются мелкие перибронхиальные очажки инфильтрации. Слева в проекции проксимальных отделов нижнедолевого бронха выявляется инородное тело высокой плотности 500–700 ед H (возможно, кость). Инородное тело суживает просвет нижнедолевого бронха. Выпота в плевральных полостях не определяется, имеются плевро-диафрагмальные спайки слева. Отмечается усиление бронхососудистого рисунка в медиабазальных отделах легких. Структура средостения четко дифференцируется, патологических образований не выявлено. Визуализируются немногочисленные парааортальные, бифуркационные и бронхопульмональные лимфоузлы. Границы сердца не расширены. Очагов деструкции в позвонках не выявлено».
27 ноября 2010 г. с пациентом был обсужден результат РКТ, и он сообщил, что летом 2010 г. он был на отдыхе и поперхнулся. Был кашель, и больной обратился в приемный покой близлежащей больницы. Пациент был опрошен, осмотрен, прослушан, проконсультирован ЛОР-врачом. Было рекомендовано наблюдение, но поскольку кашель прошел, то пациент не связал это событие с возникшим спустя три недели длительным кашлем.
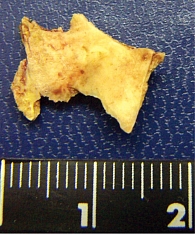
30 ноября 2010 г. проведена фибробронхоскопия: «Анестезия – лидокаин 1%. Осмотрены просветы трахеи и бронхов до 5–7-й генерации справа. Карина и бронхиальные шпоры эластичные. Рельеф хрящевых колец прослеживается. Слева просвет нижнедолевого бронха перекрыт до щелевидного бугристыми разрастаниями красного и цианотичного цвета, с повышенной контактной кровоточивостью, среди складок которых иногда проглядывает инородное тело. Умеренно выраженная гиперемия слизистой проксимальных бронхов. Умеренное количество слизисто-гнойной мокроты на стенках бронхов с обеих сторон, преимущественно слева. Повышен кашлевой рефлекс. Под контролем экрана было захвачено щипцами и удалено инородное тело – мясная кость (которая визуально исчезала в грануляциях). Проведены санация, лаваж физиологическим раствором, вливание диоксидина в левый нижнедолевой бронх за грануляции». Удаленная кость представлена на рисунке 3. Спустя 10 дней состояние больного стало удовлетворительным, сохранялось покашливание, мокрота стала слизистой. Функция дыхания улучшилась, ФЖЕЛ – 3,8 л, ОФВ1 – 2,8 л. Пациент в течение года к пульмонологам не обращался.
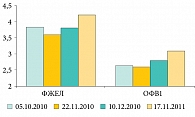
17 ноября 2011 г. после простудного заболевания больной вновь был проконсультирован в нашей клинике в связи с жалобами на покашливание. Других жалоб не было. Состояние было удовлетворительным. При аускультации дыхание было жестким, хрипов не было. Функция дыхания свидетельствовала о дальнейшем улучшении показателей, признаков бронхообструктивного синдрома не было. Динамика показателей спирограммы отражена на рисунке 4. Следует заметить, что все процедуры были выполнены в амбулаторных условиях.
Обсуждение
Аспирация инородного тела представляет собой проблему дифференциальной диагностики при работе врача как с детьми, так и со взрослыми. Инородное тело, попавшее в трахеобронхиальное дерево, вызывает эпизодический кашель, одышку и хрипы, что часто приводит к ложной диагностике бронхиальной астмы, если врач не имеет информации о возможной аспирации. Наиболее важным методом в этих ситуациях считается рентгенологическое обследование, а методом решения проблемы – извлечение инородного тела при бронхоскопии. При отсутствии осложнений большинство пациентов после удаления инородного тела полностью выздоравливают. Тем не менее в литературе описаны случаи, когда больные (особенно дети) носили в себе аспирированный гвоздь и получали лечение от бронхиальной астмы [3]. Инородные тела в дыхательных путях приводят не только к развитию хронического кашля и пневмонии, но также вызывают одышку и цианоз. Симптоматика при попадании инородных тел вариабельна – от банальных симптомов раздражения до необратимых изменений в бронхах и легких, которые могут угрожать жизни пациента. При поздней диагностике этого состояния воспалительные грануляции могут плотно окружить инородное тело, что создает серьезные проблемы при его извлечении [4]. Следует отметить, что инородные тела в трахеобронхиальном дереве рассматриваются среди состояний, требующих дифференциальной диагностики с бронхиальной астмой и ХОБЛ [5]. В представленном случае инородное тело (кость) находилось в бронхе примерно 2 месяца. Рентгенологическое исследование (РКТ) было последним и решающим в постановке окончательного диагноза, а путь к нему лежал через отсутствие эффекта от муколитической и антибактериальной терапии на первом этапе и отсутствие эффекта от бронхолитика – на втором. Из этого наблюдения мы должны извлечь следующие уроки:
- лучевое исследование является обязательным компонентом дифференциальной диагностики ХОБЛ;
- отсутствие эффекта от современной бронхолитической терапии должно быть причиной дальнейшего обследования пациента, уточняющего причины обструкции;
- рациональная пульмонологическая помощь не требует госпитализации пациента для «пробной терапии» и даже инвазивных процедур.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.