Клинико-психологические факторы эффективности лечения больных инсомнией препаратом Клостерфрау МЕЛИСАНА®
- Аннотация
- Статья
- Ссылки



Современная фармакотерапия играет первостепенную роль в лечении нарушений сна [1–4]. Гипнотики используются уже давно. До начала ХХ в. это в основном были бром и опий, в 1903 г. их потеснили барбитураты. С начала 1950-х гг. в качестве снотворных стали применяться нейролептики (в основном фенотиазиновые производные) и антигистаминные препараты (доксиламин, 1968). С появлением хлордиазепоксида в 1960 г., диазепама в 1963 г. и оксазепама в 1965 г. началась эра бензодиазепиновых снотворных. Использование этого класса препаратов стало значительным шагом в лечении инсомний, однако привнесло и существенные проблемы: привыкание, зависимость, дневная сонливость, необходимость постоянного увеличения суточной дозы, синдром отмены, ухудшение синдрома апноэ во сне, снижение памяти, внимания, времени реакции, потенции. В связи с этим были разработаны новые снотворные препараты, являющиеся агонистами различных подтипов рецепторов ГАМК-ергического рецепторного постсинаптического комплекса. Появление группы, называемой «три Z» – зопиклон (zopiclon, 1987), золпидем (zolpidem, 1988), залеплон (zaleplon, 1995), – стало результатом существенного накопления знаний об этом комплексе, в частности ГАМК-А-рецепторе. Большое значение в лечении инсомнии отводилось мелатонину (начало 1990-х гг.) и агонистам мелатониновых рецепторов (рамельтеон, 2005, в России не зарегистрирован).
Интересно проанализировать воздействие гипнотиков с точки зрения механизмов организации цикла «сон – бодрствование». К таковым относятся: механизмы поддержания бодрствования; медленного сна; быстрого сна; циркадных и диурнальных (околосуточных и внутрисуточных) ритмов. К сожалению, серьезно обсуждать изолированное влияние современных гипнотиков на фазы медленного или быстрого сна не приходится. По этой причине снотворные препараты можно разделить на pro sleep (pro S) – «для сна» – и anti wake (anti W) – «против бодрствования». В настоящее время большинство снотворных препаратов являются pro sleep:
- агонисты ГАМК-рецепторов и их бензодиазепиновой составляющей (pro S);
- антагонисты Н1-гистаминовых рецепторов (anti W);
- агонисты мелатонина и его рецепторов (pro S).
Новые же группы гипнотиков, проходящие разные фазы исследований, в основном относятся к anti W:
- антагонисты 5-HT2A-серотони-новых рецепторов (anti W, pro S);
- антагонисты орексина (anti W);
- антагонисты Н3-гистаминовых рецепторов (anti W);
- антагонисты NK1-рецепторов (anti W).
Эффективность медикаментозного лечения для различных больных в значительной степени зависит не только от выбора препарата, но и от индивидуальных особенностей пациентов. К настоящему времени не существует полного описания клинико-психологических факторов эффективности терапии больных, однако проведенные исследования позволяют предполагать зависимость результата терапии от психологических и личностных особенностей пациента, плацебо-эффекта (улучшение состояния в результате неспецифических немедикаментозных процедур) и поведения больного [5].
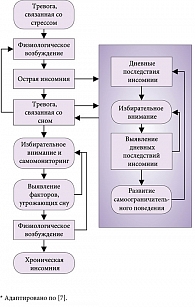
Авторы когнитивной модели [6] к факторам хронификации инсомнии относят страх не уснуть, навязчивые мысли перед сном и дисфункциональные убеждения в отношении сна (рис. 1) [7, 8]. Согласно A. Harvey, острая инсомния связана с жизненными стрессами, субхроническая – с тревогой по поводу сна, хроническая инсомния – с процессами избирательного внимания, искаженного восприятия нарушения функционирования в течение дня и самоограничительного поведения [9]. Больные инсомнией склонны обращать внимание на все то, что несет угрозу сну, что приводит к образованию «порочного круга» тревоги. В отечественных исследованиях [2] была установлена связь таких клинических факторов, как тревога и депрессия, с ухудшением субъективной и объективной картины сна. Таким образом, на эффективность медикаментозного лечения больных инсомнией могут оказывать влияние различные клинические, психологические и поведенческие факторы.
Материалы и методы
Связь психологических факторов и эффективности медикаментозной терапии изучалась на основе открытого несравнительного исследования эффективности препарата Клостерфрау МЕЛИСАНА® (рис. 2). Цель данного исследования заключалась в определении клинико-психологических факторов, влияющих на эффективность лечения инсомнии медикаментозными средствами. В основу исследования легли следующие предположения:
- субъективная и объективная картина сна больных при медикаментозной терапии улучшается в различной степени при различном субъективном отношении больных ко сну и его нарушениям, а также в зависимости от того, какие факторы послужили триггером инсомнии;
- при большей выраженности психологических факторов развития и хронификации инсомнии (мыслей перед сном и дисфункциональных убеждений в отношении сна) эффект медикаментозной терапии минимален.
В исследовании участвовали 45 больных инсомнией (13 мужчин и 34 женщины, средний возраст 44,6 ± 10,1 лет). Все пациенты находились на амбулаторном лечении в Московском городском сомнологическом центре на базе ГКБ № 33 им. А.А. Остроумова. Оценка диагноза нарушения сна проводилась сомнологами Центра в соответствии с Международной классификацией расстройств сна 2-й редакции (МКРС-2, 2005) и МКБ-10. Критериями включения пациентов в исследование были: наличие ведущей жалобы на нарушения сна по типу инсомнии, возраст от 25 до 55 лет, отсутствие клинических признаков деменции и инвалидизирующих соматических, неврологических, психических заболеваний. Кроме того, участники исследования не должны были принимать другие снотворные препараты в течение 10 дней до лечения. Процедура обследования больных состояла из нескольких этапов.
- Неврологическое обследование больного и постановка диагноза инсомнии (проводились неврологами Центра на предварительном этапе).
- Беседа с целью выявления возможных триггеров инсомнии (критерии выделения по [10]): стресса, психотравмы (смерть близких, наркомания или алкоголизм детей/супругов, развод, потеря работы).
- Психологическое тестирование:
- анкета балльной оценки субъективных характеристик сна [5, 11], индекса тяжести инсомнии [10, 12, 13] для оценки субъективного качества сна; госпитальная шкала тревоги и депрессии, шкала депрессии А.T. Бека с целью выявления тревожности и депрессивности [14];
- шкала дисфункциональных убеждений в отношении сна [10], опросник содержания мыслей перед сном Глазго [7, 10];
- тест отношения ко сну, включающий житейские представления о смысле сна и инсомнии, основанные на данных научной [2, 15, 16], научно-публицистической [1] и литературы широкого потребления. Валидность анкет была подтверждена в ранних исследованиях [10, 11].
- Полисомнографическое исследование сна больного до и после 14-дневного курса лечения препаратом Клостерфрау МЕЛИСАНА®. Оценка стадий и фаз сна осуществлялась на основе общепринятой Международной классификации фаз и стадий сна [17]. Оценивались длительность, процентная представленность и латентные периоды стадий и фаз сна, а также интегративный индекс качества сна.
На протяжении 14 дней участники исследования за 15 мин до сна принимали 15 мл препарата Клостерфрау МЕЛИСАНА®, разведенного в 30 мл воды. В 100 мл эликсира для приема внутрь и наружного использования Клостерфрау МЕЛИСАНА® содержатся эфирные масла из листьев мелиссы (Fol. Melissae) 536 мг, корневищ девясила (Rhiz. Helenii) 714 мг, корней дягиля (Rad. Angelicae) 714 мг, корневищ имбиря (Rhiz. Zingiberis) 714 мг, цветов гвоздики (Flor. Caryophylli) 285 мг, корневищ калгана лекарственного (Rhiz. Galangae) 285 мг, плодов черного перца (Fruct. Piperis nigri) 71 мг, корней горечавки (Rad. Gentianae) 714 мг, семян мускатного ореха (Sem. Myristicae) 71 мг, кожуры апельсина (Pericarp Aurantii) 714 мг, коры коричного дерева (Cort. Cinnamomi) 321 мг, цветов кассии (Flor. Cassiae) 36 мг, плодов кардамона (Fruct. Cardamomi) 10 мг, этанол 52,7 г (59% по массе, 66 об. %).
Критерии оценки эффективности базировались на результатах суммарной балльной оценки субъективных показателей сна и индекса качества сна по 4-балльной шкале: от отличного эффекта (субъективное качество сна – 22 и более баллов, индекс качества сна – 10 и менее баллов) до неудовлетворительного (изменение качества сна и индекса качества сна не более чем на 10% от фоновых показателей, при этом индекс качества сна – более 10 баллов). Оценки безопасности и переносимости осуществлялись пациентом и врачом по 5-балльной шкале («отлично», «хорошо», «удовлетворительно», «неудовлетворительно», «плохо»). Оценка «5» выставлялась при отсутствии жалоб, оценки «1–2» свидетельствовали о выраженности аллергических реакций и/или выраженности диспепсических явлений.
Обработка результатов проводилась при помощи непараметрических методов статистической программы StatSoft Statistica 6.0.
Результаты лечения
Объективная картина сна. Значительное улучшение сна отмечено у 13 человек (28,9%), хорошее улучшение сна – у 7 (15,6%), удовлетворительное – у 9 (20%), неудовлетворительное – у 16 (35,6%). Сравнение объективных полисомнографических данных в группе в целом до и после лечения выявило достоверное увеличение времени сна, представленность второй стадии сна, увеличение дельта-сна, в основном за счет третьей стадии и быстрого сна (p < 0,05).
Субъективная картина сна. Значительное улучшение сна отмечено у 6 человек (13,3%), хорошее улучшение сна – у 18 (40%), удовлетворительное – у 12 (26,7%), неудовлетворительное – у 9 (20%). На 7-й день на фоне терапии препаратом Клостерфрау МЕЛИСАНА® отмечено улучшение таких субъективных характеристик сна, как длительность засыпания, продолжительность и качество сна, качество утреннего пробуждения, другие субъективные характеристики оценки качества сна достоверно не изменились.
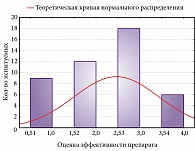
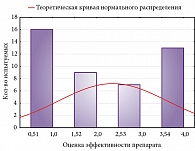
Сопоставление графиков частот субъективной и объективной эффективности препарата (рис. 3, 4) свидетельствует, что больные чаще оценивают улучшения сна как средние и высокие средние, тогда как объективное исследование сна позволяет достаточно точно разделить больных на крайние группы – тех, сон которых практически не изменился, и тех, у которых было выраженное улучшение сна.
Объективная оценка безопасности препарата. Отличная переносимость отмечена у 31 (68,9%) больного, хорошая – у 8 (17,8%), удовлетворительная – у 6 (13,3%).
Субъективная оценка безопасности препарата. Отличная переносимость отмечена у 30 (66,7%) человек, хорошая – у 9 (20%), удовлетворительная – у 5 (11,1%), неудовлетворительная – у 1 (2,2%).
Результаты корреляции параметров оценки препарата и психологических показателей представлены в таблице 1. Больные оценивают препарат как более эффективный, если частота эпизодов инсомнии в неделю у них невелика (на уровне тенденции, p < 0,1), при меньшей выраженности тревоги и депрессии (p < 0,05), лучшем субъективном качестве сна при обращении (p < 0,01), а также при меньшей выраженности мыслей, хронифицирующих течение инсомнии (способы заставить себя заснуть, жара/холод, p < 0,05). Связь мыслей о жаре/холоде и субъективной эффективности препарата объясняется тем, что такие мысли свойственны больным, триггером инсомнии у которых явилась психотравма. Действительно, у больных, начало заболевания которых связано с психотравмой, на уровне тенденции ниже субъективная эффективность препарата (p < 0,11), а при многократном переживании психотравмы – значительно ниже (p < 0,01). Объективная картина сна практически не улучшается при приеме препарата у тех больных, которые воспринимают инсомнию как угрозу (p < 0,05), которым свойственны мысли перед сном о самой инсомнии (способы заставить себя заснуть, убеждение, что думать слишком много – это проблема, p < 0,1), а также при выраженности убеждения «бессонная ночь нарушит мой сон на всю неделю» (p < 0,05).
Корреляции оценок безопасности препарата и психологических показателей больных (табл. 2) следует рассматривать с той оговоркой, что те или иные побочные явления отмечали лишь 13,3% больных, вследствие чего данные могут быть нерепрезентативны. Если больные воспринимают сон как защиту организма от болезней (p < 0,05), отдых ума от избытка информации (p < 0,05) и на уровне тенденции – физический отдых (p < 0,1), они склонны жаловаться на большее количество побочных явлений при приеме препарата. При восприятии больными сна как защиты организма от болезней и отдыха ума от избытка информации (p < 0,05) у больных действительно чаще появляются побочные явления (по оценкам врачей). Возможно, такие мысли и убеждения вызваны сомнениями пациентов в том, что инсомнию стоит лечить лекарственным путем. Наконец, безопасность оценивается на уровне тенденции ниже и врачом, и пациентом при высокой выраженности депрессии у пациента (p < 0,1). Оценкикак эффективности, так и безопасности не зависят от длительности инсомнии, индивидуальных особенностей цикла «сон – бодрствование» («сова» или «жаворонок»).
Заключение
Таким образом, препарат Клостерфрау МЕЛИСАНА® достаточно эффективен и безопасен в лечении больных инсомнией. Субъективная эффективность препарата выше при более высокой изначальной оценке качества сна, в случае если инсомния не отягощена хронифицирующими факторами (мыслями, мешающими заснуть), а также тревогой и депрессией. Субъективная эффективность меньше при инсомнии, триггером которой явилась психотравма, в особенности при многократном переживании психотравмы. Объективная эффективность препарата в большей мере связана с отсутствием мыслей при засыпании об инсомнии, страха, что инсомния угрожает чему-либо в жизни больного, а также если больной не уверен в стабильности результатов («бессонная ночь нарушит сон на неделю»). Частичность подтверждения гипотез может быть вызвана особенностями организации исследования: оно не было плацебоконтролируемым. Тем не менее полученные результаты позволяют сделать вывод о том, что некоторые клинико-психологические факторы действительно влияют на эффективность медикаментозного лечения и могут быть учтены при его назначении. Например, больным, пережившим психотравму, и больным с выраженными мыслями о самой инсомнии, выраженной тревогой может быть показана немедикаментозная терапия (возможно, наряду с медикаментозной).
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.


