количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Практика
Место ингибиторов АПФ в лечении кардиоренального синдрома
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Кардиология и Ангиология" №3
- Аннотация
- Статья
- Ссылки
В современных клинических рекомендациях определено, что как протеинурия, так и снижение скорости клубочковой фильтрации (СКФ) являются независимыми факторами риска развития сердечно-сосудистых заболеваний [1]. Это ухудшает прогноз при остром коронарном синдроме [2], после чрескожных кардиоинтервенционных процедур [3], коронарного шунтирования [4], системной тромболитической терапии [5]. У пациентов с сердечной недостаточностью наличие почечной дисфункции является предиктором неблагоприятного клинического исхода [6–8]. Это верно даже при уровне креатинина сыворотки более 1,3 мг/дл и клиренсе креатинина 60–70 мл/мин.
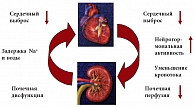
Рис. 1. Кардиоренальный синдром при хронических сердечно-сосудистых заболеваниях
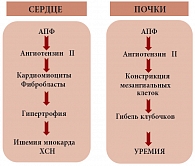
Рис. 2. Взаимосвязь между изменениями в сердце и сосудах почек, ведущая к формированию кардиоренального синдрома
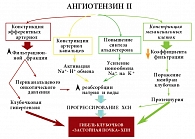
Рис. 3. Значимость ингибирования РААС в лечении поражения почек при ХСН

Таблица 1. Целевые уровни АД
![Таблица 2. Результаты основных клинических исследований с участием фозиноприла (по [36], с изменениями)](/upload/resize_cache/iblock/8b4/195_350_1/8b4b47befdf28edd7c4abb5942bf28ae.jpg)
Таблица 2. Результаты основных клинических исследований с участием фозиноприла (по [36], с изменениями)
Изменения такого уровня отмечаются у 25–45% пациентов, госпитализированных в связи с сердечной недостаточностью [9–11]. У этих пациентов чаще возникает необходимость лечения в условиях отделения интенсивной терапии, агрессивного назначения внутривенных вазодилататоров и инотропных средств. Кроме того, в данной группе повышены показатели заболеваемости и смертности. В одном из многоцентровых исследований показано, что повышение уровня креатинина более 0,3 мг/дл обладает 65% чувствительностью и 81% специфичностью в отношении внутрибольничной смертности [11]. В других работах показано, что ухудшение функции почек ведет к удлинению сроков госпитализации на 2,3 дня, повышает частоту повторных госпитализаций на 33%, а риск смерти в течение 6 месяцев после выписки – на 67% [12].
Пациенты с нарушением функции почек – в основном пожилые лица с сахарным диабетом, артериальной гипертензией и длительно текущей хронической сердечной недостаточностью. Показано, что в данной группе не столь часто выявляется систолическая дисфункция левого желудочка (у 37–55% пациентов фракция выброса составляет более 40%) [10]. Ухудшение функции почек также не ассоциировано с синдромом малого выброса – уровень АД выше 160 мм рт. ст. в данной группе встречается выше, чем в целом по группе [10]. И наоборот, наличие клинической симптоматики задержки жидкости чаще выявляется в подгруппе пациентов с нарушенной функцией почек [10, 11]. Каковы же механизмы возникновения почечной дисфункции у пациентов с сердечно-сосудистыми заболеваниями? На рисунке 1 представлена общая схема возникновения кардиоренального синдрома у пациентов с хроническими сердечно-сосудистыми заболеваниями. При этом многочисленными исследователями выделяются следующие основные патогенетические факторы, ведущие к поражению почек:
Активация РААС. На рисунке 2 представлена теория «параллельных путей», хорошо иллюстрирующая взаимосвязь между изменениями в сердце и сосудах почек, ведущую к формированию кардиоренального синдрома. При гиперактивации РААС наблюдается еще один очень важный феномен – снижение чувствительности почек к натрийуретическим пептидам, что ведет к крайне неблагоприятным последствиям. Причины данного феномена:
Активация симпатической нервной системы. Вследствие стимуляции образования ренина через почечные симпатические нейроны симпатическая нервная система играет одну из ключевых ролей в объемном балансе внеклеточной жидкости и АД. Рядом авторов [23] отмечена прямая взаимосвязь между степенью почечной дисфункции и уровнем периферической симпатической активности. Длительная симпатическая гиперактивность вызывает хроническую бета-адренергическую резистентность как при почечной, так и при сердечной недостаточности [24, 25]. Длительная гиперпродукция ренина вызывает рост-стимулирующие эффекты в стенках внутрипочечных сосудов [26]. Интересно, что этот эффект модулируется также избыточным образованием супероксидных радикалов [27].
Ингибиторы АПФ в лечении пациентов с кардиоренальным синдромом
В настоящее время артериальную гипертонию (АГ) рассматривают как одну из самых актуальных проблем не только кардиологии, но и клинической медицины в целом. Это связано, во-первых, с ее распространенностью, которая носит эпидемический характер. По данным крупных российских эпидемиологических исследований (ЭПОХА-АГ, ЭПОХА-ХСН), этот показатель составляет почти 40%. Во-вторых, с тем, что остается неудовлетворительным контроль артериального давления (АД). Только 59% женщин и 37% мужчин знают о существовании у них АГ, лечатся только 46% женщин и 21% мужчин, но целевые значения АД достигаются лишь у 17,5% женщин и 5,7% мужчин [28, 29] (табл. 1). Как известно, АГ является фактором риска развития различных сердечно-сосудистых заболеваний, и при неадекватном контроле АД значительно повышается частота их возникновения.
Сейчас ни у кого не вызывает сомнения необходимость применения ИАПФ у больных ХСН. Подавляющее большинство многоцентровых клинических исследований лекарственных препаратов убедительно и неопровержимо доказали значимость применения ИАПФ в комплексной терапии ХСН. В рекомендациях по терапии ингибиторами указывается важность индивидуальной титрации дозы у каждого пациента, что позволяет достичь максимальной дозы, а следовательно, и максимального терапевтического эффекта с минимумом побочных реакций. Значимость ингибирования РААС в лечении поражения почек при ХСН приведена на рисунке 3. Поскольку именно почкам принадлежит основная элиминирующая роль ИАПФ, то существует определенная проблема в применении тех или иных препаратов с учетом не только патофизиологических процессов, происходящих в почках при ХСН, но и физиологических изменений, связанных с возрастом больных.
Вот почему одним из основных вопросов, касающихся лечения ХСН, является функция почек и ИАПФ. Увеличение риска нарушения функции почек при терапии ИАПФ наблюдается, во-первых, в старших возрастных группах, причем для 50-летнего больного риск увеличивается на 1%, а для 70-летнего – на 46%; во-вторых, у больных, принимающих параллельно с ИАПФ диуретики [31]. Все ИАПФ способны вызвать ухудшение функции почек. В большинстве случаев изменения функции почек являются бессимптомными и проходят после отмены ИАПФ. Нарушения функции почек во многих случаях не прогрессируют при продолжении терапии. ХСН сама по себе часто сопровождается ухудшением функции почек, поэтому не всегда легко отличить негативное влияние ИАПФ на функцию почек от почечной дисфункции, вызванной основным заболеванием. В некоторых случаях последствия ухудшения функции почек, вызванного терапией ИАПФ, могут быть серьезными и даже угрожать жизни. Влияние ИАПФ на функцию почек может быть обусловлено не только их вазодилатирующим действием на почечные сосуды, но и иными механизмами. В то же время снижение уровня ангиотензина II и увеличение продукции простагландинов I2 и Е2 в почках приводит к дилатации эфферентных и афферентных артериол. Уменьшение постгломерулярной вазоконстрикции вызывает снижение давления и скорости клубочковой фильтрации. С другой стороны, уменьшение почечного сосудистого сопротивления приводит к повышению почечного кровотока. Чем больше увеличивается почечный кровоток, тем меньше снижается скорость клубочковой фильтрации. Этот механизм отчасти компенсирует снижение фильтрационного давления в клубочках.
Кроме того, ИАПФ неоднородно снижают регионарное сосудистое сопротивление и увеличивают регионарный кровоток, при этом их способность вызывать вазодилатацию в различных участках кровяного русла снижается в следующей последовательности: мышцы – почки – гепатомезентериальный отдел. ИАПФ индуцируют перераспределение сердечного выброса в сторону сосудов почек и конечностей [32]. Увеличение сердечного выброса фармакологическими средствами не означает увеличение кровотока в сосудистой системе всех органов, а зачастую лишь индуцирует перераспределение кровотока. Более того, существуют огромные различия между отдельными группами лекарственных препаратов, применяемых при ХСН. Эти различия следует учитывать при оценке благоприятного эффекта препаратов с точки зрения увеличения кровотока или снижения сопротивления периферических сосудов. Наряду с этим необходимо иметь в виду и возможное отрицательное действие препаратов с точки зрения снижения кровотока, что наблюдали, например, в почках при лечении нитратами, поскольку такие эффекты могут быть неблагоприятными как сами по себе, так и вызывать рефлекторные явления, например, стимуляцию симпатической нервной системы или РААС [32].
У пожилых больных, у больных с исходно нарушенной функцией почек, с сахарным диабетом, а также с исходной гипотонией имеется более высокий риск развития дисфункции почек на фоне терапии ИАПФ. Риск развития острой почечной недостаточности существенно повышен в тех случаях, когда почечная гломерулярная перфузия поддерживается преимущественно РАСС (например, при билатеральном стенозе почечных артерий или аортальном стенозе) [33]. Снижение риска нарушений функции почек при терапии ХСН ИАПФ характерно, во-первых, у пациентов с сопутствующим диабетом; во-вторых, у больных, находящихся на сопутствующем лечении бета-адреноблокаторами; у пациентов с более высокой фракцией выброса левого желудочка. Нельзя обойти вниманием и способность ИАПФ оказывать нефропротекторное действие. В многочисленных исследованиях доказано, что нефропротекторные свойства этих препаратов связаны не только с их антигипертензивной активностью, но и проявляются независимо от снижения АД. Таким образом, влияние на гормональный профиль, в частности блокада РААС, становится наиболее важным направлением в долгосрочной программе нефропротекции [34, 35]. Хотя индивидуально у 15–20 больных из 1000 нельзя исключить увеличение протеинурии и рост уровня креатинина, что требует контроля этих показателей в первые недели назначения ИАПФ [31]. В связи с этим возникает резонный вопрос – какие ИАПФ предпочтительны и какие критерии подбора доз ИАПФ должны быть использованы у пожилых больных ХСН?
Ингибитор АПФ, необходимый для лечения пациентов с кардиоренальным синдромом, должен обладать высоким профилем эффективности и безопасности. К числу таких препаратов заслуженно относится фозиноприл. Вследствие высокого сродства к липидам (индекс липофильности фозиноприлата более 2,0 Ед) он проникает во все ткани и органы, что ведет к ингибированию как циркулирующего, так и тканевого АПФ (головной мозг, сердце, почки). На этом фоне ингибируется и системная, и местная РААС. Двойной путь выведения (печень и почки) ведет к тому, что у больных с дисфункцией почек фозиноприл не кумулируется в организме на фоне 10-дневной терапии [36]. В таблице 2 приведены результаты основных клинических исследований с участием фозиноприла. В многочисленных работах убедительно показана высокая безопасность и хорошая переносимость фозиноприла у пациентов с различными сердечно-сосудистыми заболеваниями, ведущими к формированию кардиоренального синдрома. При этом у лиц старше 65 лет не выявляется различий в частоте побочных эффектов по сравнению с молодыми пациентами. Таким образом, применение фозиноприла позволяет эффективно предотвратить развитие кардиоренального синдрома у пациентов с сердечно-сосудистыми заболеваниями, а также проводить лечение этих пациентов, относящихся к группе высокого риска смертности и заболеваемости.
Пациенты с нарушением функции почек – в основном пожилые лица с сахарным диабетом, артериальной гипертензией и длительно текущей хронической сердечной недостаточностью. Показано, что в данной группе не столь часто выявляется систолическая дисфункция левого желудочка (у 37–55% пациентов фракция выброса составляет более 40%) [10]. Ухудшение функции почек также не ассоциировано с синдромом малого выброса – уровень АД выше 160 мм рт. ст. в данной группе встречается выше, чем в целом по группе [10]. И наоборот, наличие клинической симптоматики задержки жидкости чаще выявляется в подгруппе пациентов с нарушенной функцией почек [10, 11]. Каковы же механизмы возникновения почечной дисфункции у пациентов с сердечно-сосудистыми заболеваниями? На рисунке 1 представлена общая схема возникновения кардиоренального синдрома у пациентов с хроническими сердечно-сосудистыми заболеваниями. При этом многочисленными исследователями выделяются следующие основные патогенетические факторы, ведущие к поражению почек:
- активация системы «ренин–ангиотензин–альдостерон» (РААС);
- дисбаланс между системой NO и активными формами кислорода;
- воспаление;
- гиперактивация симпатической нервной системы.
Активация РААС. На рисунке 2 представлена теория «параллельных путей», хорошо иллюстрирующая взаимосвязь между изменениями в сердце и сосудах почек, ведущую к формированию кардиоренального синдрома. При гиперактивации РААС наблюдается еще один очень важный феномен – снижение чувствительности почек к натрийуретическим пептидам, что ведет к крайне неблагоприятным последствиям. Причины данного феномена:
- снижение почечного перфузионного давления;
- повышение внутрипочечной симпатической активности;
- снижение плотности натрийуретических рецепторов А- и В-типа;
- ускорение метаболического клиренса в результате ферментативного разрушения натрийуретических пептидов.
Активация симпатической нервной системы. Вследствие стимуляции образования ренина через почечные симпатические нейроны симпатическая нервная система играет одну из ключевых ролей в объемном балансе внеклеточной жидкости и АД. Рядом авторов [23] отмечена прямая взаимосвязь между степенью почечной дисфункции и уровнем периферической симпатической активности. Длительная симпатическая гиперактивность вызывает хроническую бета-адренергическую резистентность как при почечной, так и при сердечной недостаточности [24, 25]. Длительная гиперпродукция ренина вызывает рост-стимулирующие эффекты в стенках внутрипочечных сосудов [26]. Интересно, что этот эффект модулируется также избыточным образованием супероксидных радикалов [27].
Ингибиторы АПФ в лечении пациентов с кардиоренальным синдромом
В настоящее время артериальную гипертонию (АГ) рассматривают как одну из самых актуальных проблем не только кардиологии, но и клинической медицины в целом. Это связано, во-первых, с ее распространенностью, которая носит эпидемический характер. По данным крупных российских эпидемиологических исследований (ЭПОХА-АГ, ЭПОХА-ХСН), этот показатель составляет почти 40%. Во-вторых, с тем, что остается неудовлетворительным контроль артериального давления (АД). Только 59% женщин и 37% мужчин знают о существовании у них АГ, лечатся только 46% женщин и 21% мужчин, но целевые значения АД достигаются лишь у 17,5% женщин и 5,7% мужчин [28, 29] (табл. 1). Как известно, АГ является фактором риска развития различных сердечно-сосудистых заболеваний, и при неадекватном контроле АД значительно повышается частота их возникновения.
В настоящее время различают непосредственные, промежуточные и конечные цели лечения АГ. Непосредственная цель – это достижение целевого уровня АД, по возможности не ухудшая качество жизни; промежуточная – предотвращение возникновения морфологических и функциональных изменений в органах-мишенях или их регресс; конечная цель заключается в уменьшении риска развития сердечно-сосудистых осложнений и улучшении долгосрочного прогноза. Многочисленные исследования показали, что строгий контроль АД является основным терапевтическим подходом для замедления прогрессирования хронических заболеваний почек и уменьшения риска ССЗ и смертности как у пациентов с сахарным диабетом, так и у больных с недиабетической нефропатией. Согласно результатам метаанализа BPLTTC – 2003 (Blood Pressure Lowering Treatment Trialist Collaboration), четыре класса антигипертензивных препаратов, воздействующих на различные системы, – ингибиторы ангиотензин-превращающего фермента (ИАПФ), диуретики, бета-адреноблокаторы, блокаторы кальциевых каналов – показали одинаковую эффективность в отношении профилактики развития сердечно-сосудистых событий. В этот метаанализ вошли результаты 14 крупных рандомизированных контролируемых исследований, опубликованные в 2000–2003 гг. (AASK, ABCD-N, ALLHAT, ANBP2, CONVINCE, ELSA, IDNT, JMIC-B, LIFE, NICOLE, PROGRESS, RENAAL, SCOPE, SHELL) [30]. При этом только для ИАПФ в качестве абсолютных показаний рассматривают наличие протеинурии или микроальбуминурии, так как показано, что при этом уменьшается риск развития конечных стадий почечной недостаточности [30].
Сейчас ни у кого не вызывает сомнения необходимость применения ИАПФ у больных ХСН. Подавляющее большинство многоцентровых клинических исследований лекарственных препаратов убедительно и неопровержимо доказали значимость применения ИАПФ в комплексной терапии ХСН. В рекомендациях по терапии ингибиторами указывается важность индивидуальной титрации дозы у каждого пациента, что позволяет достичь максимальной дозы, а следовательно, и максимального терапевтического эффекта с минимумом побочных реакций. Значимость ингибирования РААС в лечении поражения почек при ХСН приведена на рисунке 3. Поскольку именно почкам принадлежит основная элиминирующая роль ИАПФ, то существует определенная проблема в применении тех или иных препаратов с учетом не только патофизиологических процессов, происходящих в почках при ХСН, но и физиологических изменений, связанных с возрастом больных.
Вот почему одним из основных вопросов, касающихся лечения ХСН, является функция почек и ИАПФ. Увеличение риска нарушения функции почек при терапии ИАПФ наблюдается, во-первых, в старших возрастных группах, причем для 50-летнего больного риск увеличивается на 1%, а для 70-летнего – на 46%; во-вторых, у больных, принимающих параллельно с ИАПФ диуретики [31]. Все ИАПФ способны вызвать ухудшение функции почек. В большинстве случаев изменения функции почек являются бессимптомными и проходят после отмены ИАПФ. Нарушения функции почек во многих случаях не прогрессируют при продолжении терапии. ХСН сама по себе часто сопровождается ухудшением функции почек, поэтому не всегда легко отличить негативное влияние ИАПФ на функцию почек от почечной дисфункции, вызванной основным заболеванием. В некоторых случаях последствия ухудшения функции почек, вызванного терапией ИАПФ, могут быть серьезными и даже угрожать жизни. Влияние ИАПФ на функцию почек может быть обусловлено не только их вазодилатирующим действием на почечные сосуды, но и иными механизмами. В то же время снижение уровня ангиотензина II и увеличение продукции простагландинов I2 и Е2 в почках приводит к дилатации эфферентных и афферентных артериол. Уменьшение постгломерулярной вазоконстрикции вызывает снижение давления и скорости клубочковой фильтрации. С другой стороны, уменьшение почечного сосудистого сопротивления приводит к повышению почечного кровотока. Чем больше увеличивается почечный кровоток, тем меньше снижается скорость клубочковой фильтрации. Этот механизм отчасти компенсирует снижение фильтрационного давления в клубочках.
Кроме того, ИАПФ неоднородно снижают регионарное сосудистое сопротивление и увеличивают регионарный кровоток, при этом их способность вызывать вазодилатацию в различных участках кровяного русла снижается в следующей последовательности: мышцы – почки – гепатомезентериальный отдел. ИАПФ индуцируют перераспределение сердечного выброса в сторону сосудов почек и конечностей [32]. Увеличение сердечного выброса фармакологическими средствами не означает увеличение кровотока в сосудистой системе всех органов, а зачастую лишь индуцирует перераспределение кровотока. Более того, существуют огромные различия между отдельными группами лекарственных препаратов, применяемых при ХСН. Эти различия следует учитывать при оценке благоприятного эффекта препаратов с точки зрения увеличения кровотока или снижения сопротивления периферических сосудов. Наряду с этим необходимо иметь в виду и возможное отрицательное действие препаратов с точки зрения снижения кровотока, что наблюдали, например, в почках при лечении нитратами, поскольку такие эффекты могут быть неблагоприятными как сами по себе, так и вызывать рефлекторные явления, например, стимуляцию симпатической нервной системы или РААС [32].
У пожилых больных, у больных с исходно нарушенной функцией почек, с сахарным диабетом, а также с исходной гипотонией имеется более высокий риск развития дисфункции почек на фоне терапии ИАПФ. Риск развития острой почечной недостаточности существенно повышен в тех случаях, когда почечная гломерулярная перфузия поддерживается преимущественно РАСС (например, при билатеральном стенозе почечных артерий или аортальном стенозе) [33]. Снижение риска нарушений функции почек при терапии ХСН ИАПФ характерно, во-первых, у пациентов с сопутствующим диабетом; во-вторых, у больных, находящихся на сопутствующем лечении бета-адреноблокаторами; у пациентов с более высокой фракцией выброса левого желудочка. Нельзя обойти вниманием и способность ИАПФ оказывать нефропротекторное действие. В многочисленных исследованиях доказано, что нефропротекторные свойства этих препаратов связаны не только с их антигипертензивной активностью, но и проявляются независимо от снижения АД. Таким образом, влияние на гормональный профиль, в частности блокада РААС, становится наиболее важным направлением в долгосрочной программе нефропротекции [34, 35]. Хотя индивидуально у 15–20 больных из 1000 нельзя исключить увеличение протеинурии и рост уровня креатинина, что требует контроля этих показателей в первые недели назначения ИАПФ [31]. В связи с этим возникает резонный вопрос – какие ИАПФ предпочтительны и какие критерии подбора доз ИАПФ должны быть использованы у пожилых больных ХСН?
Ингибитор АПФ, необходимый для лечения пациентов с кардиоренальным синдромом, должен обладать высоким профилем эффективности и безопасности. К числу таких препаратов заслуженно относится фозиноприл. Вследствие высокого сродства к липидам (индекс липофильности фозиноприлата более 2,0 Ед) он проникает во все ткани и органы, что ведет к ингибированию как циркулирующего, так и тканевого АПФ (головной мозг, сердце, почки). На этом фоне ингибируется и системная, и местная РААС. Двойной путь выведения (печень и почки) ведет к тому, что у больных с дисфункцией почек фозиноприл не кумулируется в организме на фоне 10-дневной терапии [36]. В таблице 2 приведены результаты основных клинических исследований с участием фозиноприла. В многочисленных работах убедительно показана высокая безопасность и хорошая переносимость фозиноприла у пациентов с различными сердечно-сосудистыми заболеваниями, ведущими к формированию кардиоренального синдрома. При этом у лиц старше 65 лет не выявляется различий в частоте побочных эффектов по сравнению с молодыми пациентами. Таким образом, применение фозиноприла позволяет эффективно предотвратить развитие кардиоренального синдрома у пациентов с сердечно-сосудистыми заболеваниями, а также проводить лечение этих пациентов, относящихся к группе высокого риска смертности и заболеваемости.
1. Sarnak M.J., Levey A.S., Schoolwerth A.C. et al. Kidney disease as a risk factor for development of cardiovascular disease: a statement from the American Heart Association Councils on Kidney in Cardiovascular Disease, High Blood Pressure Research, Clinical Cardiology, and Epidemiology and Prevention. Circulation. 2003; 108: 2154–2169.
2. Al Suwaidi J., Reddan D.N., Williams K. et al. Prognostic implications of abnormalities in renal function in patients with acute coronary syndromes. Circulation. 2002; 106: 974–980.
3. Best P.J., Lennon R., Ting H.H. et al. The impact of renal insufficiency on clinical outcomes in patients undergoing percutaneous coronary interventions // J Am Coll Cardiol. 2002; 39: 1113–1119.
4. Rao V., Weisel R.D., Buth K.J. et al. Coronary artery bypass grafting in patients with non-dialysis-dependent renal insufficiency. Circulation. 1997; 96(Suppl.): II 38–43; discussion II 44–45.
5. Gibson C.M., Pinto D.S., Murphy S.A. et al. Association of creatinine and creatinine clearance on presentation in acute myocardial infarction with subsequent mortality // J Am Coll Cardiol. 2003; 42: 1535–1543.
6. Dries D.L., Exner D.V., Domanski M.J., Greenberg B., Stevenson L.W. The prognostic implications of renal insufficiency in asymptomatic and symptomatic patients with left ventricular systolic dysfunction // J Am Coll Cardiol. 2000; 35: 681–689.
7. Mahan N.G., Blackstone E.H., Francis G.S., Starling R.C. III, Young J.B., Lauer M.S. The prognostic value of estimated creatinine clearance alongside functional capacity in patients with chronic congestive heart failure // J Am Coll Cardiol. 2002; 40: 1106–1113.
8. Hillege H.L., Girbes A.R., de Kam P.J., Boomsma F., de Zeeuw D., Charlesworth A., Hampton J.R., van Veldhuisen D.J. Renal function, neurohormonal activation, and survival in patients with chronic heart failure. Circulation. 2000; 102: 203–210.
9. Krumholz H.M., Chen Y.T., Vaccarino V., Wang Y., Radford M.J., Bradford W.D., Horwitz R.I. Correlates and impact on outcomes of worsening renal function in patients or > 65 years of age with heart failure // Am J Cardiol. 2000; 85: 1110–1113.
10. Forman D.E., Butler J., Wang Y., Abraham W.T., O’Connor C.M., Gottlieb S.S., Loh E., Massie B.M., Rich M.W., Stevenson L.W., Young J.B., Krumholz H.M. Incidence, predictors at admission, and impact of worsening renal function among patients hospitalized with heart failure // J Am Coll Cardiol. 2004; 43: 61–67.
11. Gottlieb S.S., Abraham W., Butler J., Forman D.E., Loh E., Massie B.M., O’Connor C.M., Rich M.W., Stevenson L.W., Young J., Krumholz H.M. The prognostic importance of different definitions of worsening renal function in congestive heart failure // J Card Fail. 2002; 8: 136–141.
12. Smith G.L., Vaccarino V., Kosiborod M., Lichtman J.H., Cheng S., Watnick S.G., Krumholz H.M. Worsening renal function: what is a clinically meaningful change in creatinine during hospitalization with heart failure? J Card Fail. 2003; 9: 13–25.
13. Ruiz-Ortega M., Lorenzo O., Egido J. Angiotensin III increases MCP-1 and activates NF-kappaB and AP-1 in cultured mesangial and mononuclear cells. Kidney Int 2000; 57: 2285–2298.
14. Pueyo M.E., Gonzalez W., Nicoletti A. et al. Angiotensin II stimulates endothelial vascular cell adhesion molecule-1 via nuclear factorkappaB activation induced by intracellular oxidative stress. Arterioscler Thromb Vasc Biol. 2000; 20: 645–651.
15. Braam B. Renal endothelial and macula densa NOS: integrated response to changes in extracellular fluid volume // Am J Physiol. 1999; 276(Pt 2): R1551–R1561.
16. Zou A.P., Li N., Cowley A.W. Jr. Production and actions of superoxide in the renal medulla // Hypertension. 2001; 37: 547–553.
17. Vallance P., Leone A., Calver A. et al. Accumulation of an endogenous inhibitor of nitric oxide synthesis in chronic renal failure // Lancet. 1992; 339: 572–575
18. Kielstein J.T., Bode-Boger S.M., Klein G. et al. Endogenous nitric oxide synthase inhibitors and renal perfusion in patients with heart failure // Eur J Clin Invest. 2003; 33: 370–375.
19. Witko-Sarsat V., Friedlander M., Capeillere-Blandin C. et al. Advanced oxidation protein products as a novel marker of oxidative stress in uremia. Kidney Int 1996; 49: 1304–1313.
20. Nguyen-Khoa T., Massy Z.A., Witko-Sarsat V. et al. Oxidized low-density lipoprotein induces macrophage respiratory burst via its protein moiety: A novel pathway in atherogenesis? Biochem Biophys Res Commun. 1999; 263: 804–809.
21. Katoh M., Egashira K., Usui M. et al. Cardiac angiotensin II receptors are upregulated by long-term inhibition of nitric oxide synthesis in rats. Circ Res. 1998; 83: 743–751.
22. Zebrack J.S., Anderson J.L., Beddhu S. et al. Do associations with C-reactive protein and extent of coronary artery disease account for the increased cardiovascular risk of renal insufficiency? J Am Coll Cardiol. 2003; 42: 57–63.
23. Converse R.L. Jr, Jacobsen T.N., Toto R.D. et al. Sympathetic overactivity in patients with chronic renal failure // N Engl J Med. 1992; 327: 1912–1918.
24. Leineweber K., Heinroth-Hoffmann I., Ponicke K. et al. Cardiac betaadrenoceptor desensitization due to increased beta-adrenoceptor kinase activity in chronic uremia // J Am Soc Nephrol. 2002; 13: 117–124
25. Bristow M.R., Ginsburg R., Minobe W. et al. Decreased catecholamine sensitivity and beta-adrenergic-receptor density in failing human hearts // N Engl J Med. 1982; 307: 205–211.
26. Erami C., Zhang H., Ho J.G. et al. Alpha(1)-adrenoceptor stimulation directly induces growth of vascular wall in vivo // Am J Physiol Heart Circ Physiol. 2002; 283: H1577–H1587.
27. Bleeke T., Zhang H., Madamanchi N. et al. Catecholamine-induced vascular wall growth is dependent on generation of reactive oxygen species. Circ Res. 2004; 94: 37–45.
28. Ратова Л.Г., Чазова И.Е. Нефропротективный эффект антигипертензивной терапии: исследование ИРИС // Consilium Medicum. 2004; Приложение, выпуск 2: 3–7.
29. Фофанова Т.В., Агеев Ф.Т. Ингибиторы АПФ плюс низкие дозы тиазидных диуретиков: идеальная комбинация для лечения артериальной гипертонии // Сердце. 2004; 3: 99–103.
30. Mac Mahon S. Blood Pressure Lowering Treatment Trialist Collaboration – Second cycle of analyses. Abstracts of the 13th meeting of hypertension. June 13–17, 2003; Milan, Italy.
31. Беленков Ю.Н., Мареев В.Ю. Принципы рационального лечения сердечной недостаточности. М.: Медиа Медикал, 2000. 266 с.
32. Тюилле К., Мур Н. Регионарный кровоток при застойной сердечной недостаточности. М.: Медикография, 1995. С. 25–31.
33. Bauer J., Reams G. The angiotensin type I receptor antagonists. Arch. Intern. Med. 1995; 155: 1361–1368.
34. Арутюнов Г.П., Чернявская Т.К., Лукичева Т.И. и др. Микроальбуминурия: клиническое значение и пути медикаментозной коррекции // Клин. фарм. терапия. 1999; №9 (3): 23–29.
35. Тареева И.Е., Кутырина И.М. Пути торможения прогрессирования хронической почечной недостаточности // Клин. фарм. терапия. 1999; №8 (5): 71–74.
36. Стуров Н.В. Ингибиторы АПФ: опыт наиболее значимых клинических исследований для клинической практики // Трудный пациент. 2006; 4(4): 48–54.
Новости на тему
23.08.2022 01:00:00
05.07.2022 13:12:00
07.04.2022 11:00:00
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.