Новая эра антикоагулянтной терапии при неклапанной форме фибрилляции предсердий
- Аннотация
- Статья
- Ссылки
- English
Обязательным элементом в комплексном лечении фибрилляции предсердий (ФП) является профилактика инсульта и других системных эмболий. Речь прежде всего идет об ишемическом инсульте, поскольку среди всех инсультов у больных с ФП на его долю приходится 92%. На долю геморрагического – только 8% [1].
Дезорганизация электрических процессов и отсутствие механической систолы предсердий приводят к замедлению кровотока в предсердиях, особенно в их ушках, и формированию тромбов. В этой связи ФП ассоциируется с 5-кратным увеличением риска ишемического инсульта [2] и считается основной причиной эмболических инсультов [3]. Каждый третий ишемический инсульт происходит вследствие ФП [4].
Отметим, что ишемические инсульты, возникающие на фоне ФП, отличаются крайне тяжелым течением. У 60% больных они заканчиваются стойкой инвалидизацией, у 20% – смертью [5]. Риск ишемического инсульта практически одинаков при любой форме ФП. Его частота сопоставима у больных с пароксизмальной, персистирующей и постоянной формами, у больных с симптомным и бессимптомным течением ФП [6, 7]. Чтобы уменьшить вероятность развития ишемического инсульта и других системных эмболий, у каждого больного, страдающего ФП, врач обязан стратифицировать риск этих грозных осложнений и решить вопрос о целесообразности назначения антикоагулянтной терапии.
Больные с ревматическими клапанными пороками сердца и клапанными протезами относятся к категории крайне высокого риска ишемического инсульта и других системных эмболий на фоне ФП и нуждаются в постоянном приеме варфарина. Новые пероральные антикоагулянты у такой категории больных либо пока не апробированы (ривароксабан, апиксабан), либо не рекомендованы (дабигатрана этексилат). Степень риска ишемического инсульта и других системных эмболий у больных с неклапанной формой ФП увеличивается при наличии ряда факторов, таких как возраст, пол, сопутствующие сердечно-сосудистые заболевания, сахарный диабет.
Существует несколько шкал для стратификации риска инсульта и системных эмболий у больных неклапанной формой ФП. Национальные и европейские рекомендации по лечению ФП рекомендуют шкалу CHA2DS2-VASc, основанную на оценке факторов риска в баллах [8, 9, 10]. Название шкалы представляет собой англоязычную аббревиатуру факторов риска. Расшифровка буквенных обозначений и оценка в баллах каждого составляющего шкалу фактора риска представлены в табл. 1.
За наличие каждого фактора риска больному присваиваются баллы. Сердечная недостаточность со сниженной фракцией выброса, артериальная гипертония, сахарный диабет, наличие сосудистых заболеваний (инфаркт миокарда в анамнезе, заболевания периферических артерий, бляшки в аорте), возраст 65–74 года, женский пол в сочетании с возрастом 65 лет и старше оцениваются в 1 балл дополнительного риска каждый. Инсульт и транзиторные ишемические атаки (ТИА) в анамнезе, возраст 75 лет и старше – наиболее сильные предикторы риска инсульта на фоне ФП, оцениваемые в 2 балла каждый. Алгоритм выбора антикоагулянтной терапии представлен на рисунке.
При оценке риска по шкале CHA2DS2-VASc в 0 баллов (такую оценку получают больные моложе 65 лет, включая женщин, страдающие изолированной формой ФП) риск инсульта близок к нулю [11]. Европейские и российские эксперты полагают, что при оценке риска по шкале CHA2DS2-VASc в 0 баллов правильнее не назначать антитромботическую терапию, поскольку риск инсульта в этом случае намного ниже, чем потенциальный риск кровотечений на фоне антитромботической терапии, в том числе на фоне приема ацетилсалициловой кислоты (АСК).
Если по шкале CHA2DS2-VASc больной получил ≥ 1 балла, профилактика инсульта и системных эмболий обязательна. Правильнее остановить выбор на пероральных антикоагулянтах, а не на АСК, поскольку их преимущества перед АСК доказаны в многоцентровых контролируемых исследованиях и метаанализах. Пероральные антикоагулянты эффективнее АСК при сопоставимом риске кровотечений. Исследование AVERROES (Apixaban Versus Acetylsalicylic Acid [ASA] to Prevent Stroke in Atrial Fibrillation Patients Who Have Failed or Are Unsuitable for Vitamin K Antagonist Treatment – Сравнение эффективности апиксабана и АСК для профилактики инсульта у пациентов с фибрилляцией предсердий, которые не могут получать антагонисты витамина K), в котором сравнивали эффективность и безопасность нового антикоагулянта, блокатора Xa фактора апиксабана в дозе 5 мг 2 раза в день и АСК в дозе 81–325 мг в день у больных неклапанной формой ФП, было прекращено досрочно в связи с достоверно большей эффективностью апиксабана. Относительный риск тромбоэмболических осложнений на фоне приема апиксабана был на 55% ниже, чем на фоне приема АСК (95% ДИ 0,32–0,62, р < 0,001), при недостоверном различии в частоте больших кровотечений [12].
При оценке риска в 2 балла и выше по шкале CHA2DS2-VASc больному назначается пероральный антикоагулянт. В данном случае он не назначается только при наличии серьезных противопоказаний.
Назначая антикоагулянт, врач обязан взвешивать не только риск инсульта, но и риск кровотечений, особенно внутричерепных геморрагий, являющихся самым грозным осложнением антикоагулянтной терапии, ассоциированным с высоким риском смерти [13]. В европейских и национальных рекомендациях по диагностике и лечению ФП для оценки риска кровотечений рекомендовано использовать шкалу HAS-BLED (табл. 2).
Шкалу HAS-BLED следует использовать не для отказа от антикоагулянтной терапии, а для того, чтобы выявить и устранить модифицируемые факторы риска, при высоком риске тромбоэмболических осложнений и кровотечений выбрать эффективный и максимально безопасный антикоагулянт. С появлением новых пероральных антикоагулянтов это стало возможно.
Оценка по шкале HAS-BLED ≥ 3 балла указывает на высокий риск кровотечения и требует особой осторожности и внимания при назначении антитромботической терапии, наблюдения за больными, индивидуального подбора доз, выявления модифицируемых факторов риска и их коррекции. Больным с высоким риском кровотечений приходится назначать антикоагулянты, поскольку риск ишемического инсульта и других системных эмболий у них еще выше. При выборе в качестве антитромботической терапии антагонистов витамина К у таких больных необходимо проводить более жесткий контроль международного нормализованного отношения (МНО) в узком терапевтическом диапазоне 2,0–2,5.
Наиболее изученным антикоагулянтом, относящимся к группе антагонистов витамина К, применяемым для профилактики инсультов и системных эмболий у больных ФП, является варфарин. Зарегистрированный в 1948 г. в США как яд для грызунов, варфарин был разрешен для медицинского применения у людей в 1954 г. [14]. До 2009 г. он оставался самым эффективным антитромботическим препаратом у больных ФП. Опубликованный в 2007 г. метаанализ 29 рандомизированных исследований (18 исследований с участием варфарина), включивших 28 044 больных, показал, что терапия варфарином в терапевтических дозах (МНО от 2,0 до 3,0) по сравнению с плацебо ассоциируется с уменьшением относительного риска (ОР) всех инсультов у больных неклапанной формой ФП на 64% (ишемического инсульта на 67%), в то время как АСК уменьшает риск инсульта лишь на 19% [15]. Отметим, что метаанализ не обнаружил дозозависимого усиления протективного эффекта АСК в отличие от риска кровотечений, который возрастал по мере увеличения дозы АСК.
Двойная антиагрегантная терапия АСК в сочетании с клопидогрелом, продемонстрировавшая в исследовании ACTIVE A (Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events – Исследование клопидогрела и ирбесартана для профилактики сосудистых осложнений при фибрилляции предсердий) снижение ОР развития инсульта, системных эмболий, инфаркта миокарда, сосудистой смерти на 11% по сравнению с АСК + плацебо, также уступает по эффективности варфарину [16, 17]. Нецелесообразно добавлять к варфарину антиагреганты, включая АСК, поскольку комбинированная терапия антагонистами витамина К в сочетании с антиагрегантами не продемонстрировала преимуществ перед монотерапией антагонистами витамина К в целевых дозах (МНО 2,0–3,0). При добавлении к варфарину антиагреганта существенно возрастал риск кровотечений.
Применение антагонистов витамина К, в первую очередь варфарина, сопряжено с определенными проблемами. Прежде всего необходимо постоянно контролировать МНО и корректировать дозы препарата в зависимости от полученных результатов МНО. Дело в том, что метаболизм варфарина осуществляется ферментами системы цитохрома Р450. В связи c этим многие пищевые продукты и лекарства, метаболизирующиеся этими же ферментами, ускоряют или замедляют его метаболизм и соответственно снижают или увеличивают концентрацию препарата в крови. Чувствительность к варфарину зависит от фармакогенетических особенностей конкретного человека, определяемых носительством полиморфизмов гена цитохрома Р 450 2С9 и гена комплекса 1 витамин К эпоксидредуктазы (VKORC1). Еще одна проблема, связанная с приемом варфарина, – необходимость жесткого контроля МНО. Клинические исследования показали, что варфарин способен предупреждать инсульты и другие системные эмболии, только если МНО находится в терапевтическом диапазоне не менее 70% времени приема препарата. Это условие в реальной клинической практике соблюдают крайне редко. Даже в хорошо организованных клинических исследованиях, например в таком, как RE-LY (Randomized Evaluation of Long-Term Anticoagulation Therapy – Рандомизированная оценка длительной антикоагулянтной терапии), средний процент времени пребывания больных в терапевтическом окне МНО на фоне приема варфарина составил лишь 64% [18]. Поэтому необходимо помнить, что в реальной жизни большинство больных, получающих варфарин, недостаточно застрахованы от инсульта и других системных эмболий.
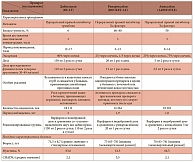
Появление новых пероральных антикоагулянтов открыло новую эру в профилактике инсультов и других системных эмболий у больных неклапанной формой ФП. Среди новых пероральных антикоагулянтов следует выделить две группы препаратов: прямые ингибиторы тромбина, представленные в настоящий момент одним препаратом – дабигатрана этексилатом, и ингибиторы Ха фактора – ривароксабан, апиксабан, эдоксабан, бетриксабан, YM150 и др. Краткая характеристика новых пероральных антикоагулянтов и обзор трех ключевых многоцентровых рандомизированных исследований новых антикоагулянтов в сравнении с варфарином для профилактики инсульта при неклапанной ФП представлены в табл. 3 [10].
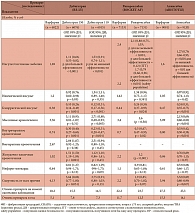
Началом новой эры в лечении больных неклапанной формой фибрилляции предсердий можно считать 17 сентября 2009 г., когда J. Connolly и соавт. в The New England Jornal of Medicine опубликовали результаты крупного (с участием 18 113 больных) исследования RE-LY, в ходе которого сравнивались эффективность и безопасность двух доз дабигатрана этексилата и варфарина у больных неклапанной формой ФП [18]. Впервые за 55 лет, прошедшие с момента регистрации варфарина как лекарственного препарата, появилась альтернатива антагонистам витамина К в профилактике инсульта и системных эмболий у больных неклапанной ФП. В дозе 150 мг 2 раза в день дабигатрана этексилат оказался эффективнее варфарина при сопоставимом риске кровотечений. В дозе 110 мг 2 раза в день дабигатрана этексилат был так же эффективен, как варфарин, при меньшем риске кровотечений. Средний процент времени пребывания в терапевтическом окне МНО на фоне приема варфарина в исследовании составил 64%. Частота достижения комбинированной конечной точки (любой инсульт или системные эмболии) на фоне приема варфарина составляла 1,69% в год. В то же время в группе больных, принимавших дабигатрана этексилат в дозе 150 мг 2 раза в день, частота достижения первичной конечной точки была равна 1,11% в год (уменьшение ОР по сравнению с варфарином на 34%, р < 0,001), в группе больных, принимавших дабигатрана этексилат в дозе 110 мг 2 раза в день, – 1,53% в год (различие недостоверно при сравнении с варфарином, р = 0,34). При анализе отдельных составляющих первичной конечной точки установлено, что в группе дабигатрана этексилата в дозе 150 мг 2 раза в день по сравнению с группой варфарина было меньше и ишемических, и геморрагических инсультов. Частота ишемических или неуточненных инсультов достигала 1,2% в год в группе варфарина и была достоверно выше, чем в группе дабигатрана этексилата (0,92% в год, уменьшение ОР на 24% по сравнению с варфарином, р = 0,03), частота геморрагических инсультов составила 0,38% в год в группе варфарина и 0,10% в год в группе дабигатрана этексилата (уменьшение ОР на 74%, р < 0,001). Дабигатрана этексилат в дозе 110 мг 2 раза в день оказался таким же эффективным, как варфарин, в плане профилактики ишемических инсультов (частота ишемических или неуточненных инсультов 1,34% в год, р = 0,35). Количество геморрагических инсультов было достоверно меньше не только в группе дабигатрана этексилата 150 мг 2 раза в день, но и в группе дабигатрана этексилата 110 мг 2 раза в день (0,12% в год, уменьшение ОР на 69% по сравнению с варфарином, р < 0,001). Частота больших кровотечений составила 3,36% в год в группе варфарина, 3,11% в год – в группе дабигатрана этексилата 150 мг 2 раза в день (различие недостоверно в сравнении с варфарином, р = 0,31) и 2,71% в год – в группе дабигатрана этексилата 110 мг 2 раза в день (уменьшение ОР на 20%, р = 0,003). При этом частота внутричерепных геморрагий была достоверно ниже у больных, получавших обе дозы дабигатрана этексилата, по сравнению с варфарином: 0,74% в год в группе варфарина, 0,23% в год в группе дабигатрана этексилата 110 мг 2 раза в день (ОР меньше на 70% по сравнению с варфарином, р < 0,001), 0,30% в год в группе дабигатрана этексилата 150 мг 2 раза в год (ОР меньше на 59%, р < 0,001). В группе дабигатрана этексилата 150 мг 2 раза в день получено достоверное различие по сравнению с варфарином и по количеству сердечно-сосудистых смертей (2,69% смертей в год в группе варфарина и 2,28% смертей в год в группе дабигатрана этексилата, р = 0,04). Процент умерших по любой причине на фоне приема обеих доз дабигатрана этексилата достоверно не отличался от аналогичного показателя в группе варфарина (4,13% смертей в год в группе варфарина, 3,75% смертей в год в группе дабигатрана этексилата 110 мг 2 раза в день, р = 0,13; 3,64% смертей в год в группе дабигатрана этексилата 150 мг 2 раза в день, р = 0,051).
Эффективность другого таблетированного антикоагулянта – прямого ингибитора Xa фактора ривароксабана в дозе 20 мг 1 раз в день по сравнению с варфарином изучали в исследовании ROCKET AF (Rivaroxaban-once daily, oral, direct factor Xa inhibition compared with vitamin K antagonism for prevention of stroke and Embolism Trial in Atrial Fibrillation – Исследование однократного перорального приема прямого ингибитора фактора Xa ривароксабана по сравнению с антагонистом витамина K для профилактики инсульта и эмболий при фибрилляции предсердий) [19, 20]. Пациенты с умеренной степенью почечной недостаточности получали 15 мг ривароксабана 1 раз в день. В исследовании участвовало 14 264 больных неклапанной формой ФП. Больные, включенные в исследование ROCKET AF, имели высокий риск инсульта, среднее значение риска по шкале CHADS2 составило 3,5, что существенно превышало средний балл риска ишемического инсульта в исследованиях RE-LY (2,1) и ARISTOTLE (Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation – Исследование применения апиксабана для профилактики инсульта и других тромбоэмболических осложнений при фибрилляции предсердий) (2,1). Кроме того, в исследовании ROCKET AF было больше женщин – 38,7% (в исследовании RE-LY – 36,4%, в исследовании ARISTOTLE – 35,5%), а как известно, женский пол является самостоятельным фактором риска ишемического инсульта. Таким образом, сравнивать напрямую результаты трех крупных исследований эффективности новых пероральных антикоагулянтов при неклапанной форме ФП невозможно, поскольку популяции больных, участвовавших в исследованиях, были разными. Во всяком случае в исследовании ROCKET AF больные были однозначно более тяжелыми с множеством сопутствующих заболеваний. Средний процент времени пребывания в терапевтическом окне МНО на фоне приема варфарина в исследовании ROCKET AF составил 55%. Частота достижения комбинированной первичной конечной точки эффективности (любой инсульт или системные эмболии) на фоне приема варфарина в исследовании равнялась 2,4% в год. В то же время в группе больных, принимавших ривароксабан, частота достижения первичной конечной точки эффективности составила 2,1% в год (р < 0,001 для не меньшей эффективности ривароксабана в сравнении с варфарином в популяции ITT (intent-to-treat анализ в соответствии с назначенным вмешательством), р = 0,12 для большей эффективности). В исследовании оценивалась не только популяция ITT. При анализе популяции «ITT в период лечения» и популяции «безопасности в период лечения» ривароксабан оказался не только не менее эффективным, чем варфарин, но и превзошел его (р < 0,001 для обеих популяций). При анализе вторичных конечных точек эффективности обнаружено достоверно меньшее количество геморрагических инсультов в группе ривароксабана. Достоверности различия по количеству больших и небольших, но клинически значимых кровотечений между группами варфарина и ривароксабана не получено. В группе ривароксабана и варфарина кровотечения встречались со сходной частотой 14,9% в год, в группе варфарина – 14,5% в год соответственно (р = 0,44). При этом группа ривароксабана выгодно отличалась от группы варфарина достоверно меньшим количеством внутричерепных (0,5% в группе ривароксабана против 0,7% в группе варфарина, р = 0,02) и смертельных (0,2% в группе ривароксабана против 0,5% в группе варфарина, р = 0,003) кровотечений. Результаты исследования ROCKET AF показали, что ривароксабан так же, как варфарин, предупреждает инсульты и системные эмболии у больных высокого риска с неклапанной формой ФП при сопоставимом риске кровотечений. Если пациент получал лечение, ривароксабан превосходил варфарин на 21% в отношении достижения первичной конечной точки. Ежегодная частота смертей по любой причине в группе ривароксабана составляла 1,9% и достоверно не отличалась от частоты смертей в группе варфарина – 2,2% (р = 0,073). Не показано достоверных различий между двумя группами терапии и по частоте сердечно-сосудистых смертей (1,5% в год в группе ривароксабана и 1,7% в год, р = 0,289). Несомненным достоинством ривароксабана является изученный в исследовании ROCKET AF однократный прием препарата, увеличивающий приверженность больных терапии. Согласно результатам исследования EUPS-AF (European Patient Survey in Atrial Fibrillation – Европейский опрос пациентов с фибрилляцией предсердий), представленным на Европейском конгрессе кардиологов в Мюнхене 26 августа 2012 г., больные ФП предпочитают однократный прием препарата [21].
Сравнению эффективности еще одного прямого ингибитора Ха фактора – апиксабана и варфарина у больных неклапанной формой ФП было посвящено исследование ARISTOTLE [22]. В нем участвовал 18 201 больной. Больные в группе апиксабана получали препарат в дозе 5 мг 2 раза в день, у пациентов с умеренной степенью почечной недостаточности доза снижалась до 2,5 мг 2 раза в день. Средний процент времени пребывания в терапевтическом окне МНО в группе варфарина составил 62,2%. Первичная конечная точка эффективности, как и в исследованиях RE-LY и ROCKET AF, была комбинированной – ишемический или геморрагический инсульт или системные эмболии. Апиксабан в этом исследовании оказался эффективнее и безопаснее варфарина. Частота достижения первичной конечной точки в группе апиксабана составила 1,27% в год, в группе варфарина – 1,60% в год (р = 0,01), уменьшение ОР достижения первичной конечной точки в группе апиксабана на 21% в сравнении с варфарином. На фоне терапии апиксабаном было достоверно меньше геморрагических инсультов – 0,24% в год по сравнению с 0,47% в год в группе варфарина (р < 0,001). Достоверного различия по количеству ишемических инсультов в группах не получено (0,97% в год в группе апиксабана и 1,05% в год в группе варфарина, р = 0,42). Апиксабан уменьшал ОР больших кровотечений на 31% по сравнению с варфарином. Частота больших кровотечений на фоне приема апиксабана составила 2,13% в год, в группе варфарина 3,09% в год (р < 0,001). Смерть по любой причине также регистрировалась реже на фоне приема апиксабана (3,52% в год в группе апиксабана и 3,94% в год в группе варфарина, р = 0,047).
Все три новых пероральных антикоагулянта продемонстрировали как минимум не меньшую эффективность и безопасность в сравнении с варфарином. Каждый из них превзошел варфарин по безопасности в отношении любых внутричерепных кровотечений, включая геморрагические инсульты. Выбор препарата, не уступающего или даже превосходящего по эффективности варфарин при сопоставимом или меньшем риске кровотечений, позволяет оптимизировать профилактику инсульта у больных неклапанной формой ФП. Новые пероральные антикоагулянты назначаются в фиксированных дозах и не требуют рутинного контроля параметров гемостаза, имеют предсказуемый фармакодинамический эффект, не взаимодействуют с пищевыми продуктами и минимально взаимодействуют с другими препаратами, их действие в отличие от варфарина быстро начинается и прекращается в силу более благоприятного фармакокинетического профиля.
Сегодня новые пероральные антикоагулянты составляют реальную конкуренцию варфарину у больных неклапанной формой ФП. В этой связи актуальным представляется вопрос их применения у больных с неклапанной формой ФП в сочетании с ишемической болезнью сердца (ИБС), особенно такой ее формой, как острый коронарный синдром (ОКС), при котором требуется комбинированная, тройная или двойная антитромботическая терапия. Cведения об эффективности и безопасности применения новых пероральных антикоагулянтов при ИБС немногочисленны и противоречивы. Ривароксабан в дополнение к двойной антиагрегантной терапии, единственный из трех новых пероральных антикоагулянтов, показал преимущество перед плацебо у больных ОКС, большинство из которых имели синусовый ритм. В исследовании ATLAS ACS 2–TIMI 51 (Anti-Xa Therapy to Lower Cardiovascular Events in Addition to Standard Therapy in Subjects with Acute Coronary Syndrome 2–Thrombolysis in Myocardial Infarction 51 – Анти-Xa терапия для снижения риска сердечно-сосудистых осложнений в дополнение к стандартному лечению у пациентов с острым коронарным синдромом 2 – Тромболизис при инфаркте миокарда 51) ривароксабан в низких дозах (2,5 мг и 5 мг 2 раза в день) в дополнение к двойной антиагрегантной терапии по сравнению с плацебо достоверно уменьшал относительный риск развития комбинированной конечной точки, включавшей смерть в связи с сердечно-сосудистыми проблемами, инфаркт миокарда или инсульт у больных с недавно перенесенным ОКС (р = 0,008) [23]. Применение ривароксабана в сочетании с двойной антитромботической терапией в этом исследовании ассоциировалось с повышением риска больших кровотечений, не связанных с коронарным шунтированием, и внутричерепных кровотечений. Доза ривароксабана 2,5 мг 2 раза в день в плане кровотечений оказалась безопаснее дозы 5 мг 2 раза в день, кровотечения на фоне терапии ривароксабаном 2,5 мг 2 раза в день были курабельными, в результате количество смертельных кровотечений (0,1%) на фоне терапии ривароксабаном в меньшей дозе достоверно не отличалось от количества смертельных кровотечений, возникших в группе плацебо (0,2%). В то же время неизвестно, способна ли эта доза ривароксабана снизить риск инсульта у больных ОКС на фоне ФП. Терапия ривароксабаном в низких дозах в дополнение к двойной антиагрегантной терапии у больных ОКС, среди которых преобладали больные без ФП, не влияла на риск инсульта в исследовании ATLAS ACS 2–TIMI 51. Тем не менее в практическом руководстве Европейской ассоциации сердечного ритма по использованию новых пероральных антикоагулянтов у пациентов с фибрилляцией предсердий неклапанной этиологии, опубликованном в 2013 г., сказано, что при наличии показаний к применению новых пероральных антикоагулянтов при ОКС предпочтение следует отдавать ингибиторам Xa фактора, прежде всего ривароксабану, как препарату, показавшему преимущество перед другими новыми пероральными антикоагулянтами по уменьшению риска инфаркта миокарда и других форм ОКС в метаанализе K.Н. Mak 2012 г., включившем 28 рандомизированных контролируемых исследований (138 948 больных) [24, 25].
A new era of anticoagulant therapy in patients with non-valvular arterial fibrillation
T.N. Novikova
North-Western State Medical University named after I.I. Mechnikov, Kushakovsky Cardiology Department
Contact person: Tatyana Nikolayevna Novikova, novikova-tn@mail.ru
The results of efficacy and safety studies of new oral anticoagulants dabigatran etexilate, rivaroxaban and apixaban have been analyzed. All three agents were at least as effective and safe as warfarin. Each of them was superior to warfarin with respect to the risk of any intracranial hemorrhage. Therapeutic options at least as effective as warfarin and associated with equal or less hemorrhage risk provide optimal stroke prophylaxis in patients with non-valvular atrial fibrillation.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.