Особенности терапии риносинусита у детей
- Аннотация
- Статья
- Ссылки
В статье на основании проведенного авторами исследования у 90 детей в возрасте от 3 до 15 лет с острым риносинуситом или обострением хронического риносинусита представлены данные об эффективности различных схем терапии риносинусита.
Показано, что включение в комплексное лечение (системный антибиотик + топический интраназальный глюкокортикостероид + антигистаминный препарат (по показаниям)) оксиметазолина (Називин) и ирригационной терапии (Маример) повышает клиническую эффективность терапии острого риносинусита или обострения хронического риносинусита, а также достоверно снижает риск возникновения осложнений данного заболевания у детей.
В статье на основании проведенного авторами исследования у 90 детей в возрасте от 3 до 15 лет с острым риносинуситом или обострением хронического риносинусита представлены данные об эффективности различных схем терапии риносинусита.
Показано, что включение в комплексное лечение (системный антибиотик + топический интраназальный глюкокортикостероид + антигистаминный препарат (по показаниям)) оксиметазолина (Називин) и ирригационной терапии (Маример) повышает клиническую эффективность терапии острого риносинусита или обострения хронического риносинусита, а также достоверно снижает риск возникновения осложнений данного заболевания у детей.
Актуальность изучения проблемы риносинуситов обусловлена и тем, что основные симптомы этого заболевания – затруднение носового дыхания, лицевая и головная боль, гнойные выделения из носа, нарушение обоняния, кашель (в детском возрасте) – значительно отягощают общее состояние пациента. Кроме того, отмечается тенденция к затяжному течению синуситов, переходу процесса в хроническую форму, развитию грозных осложнений со стороны нижних дыхательных путей, внутричерепных и внутриорбитальных осложнений.
Ведущим этиологическим фактором риносинуситов у детей являются вирусы: риновирусы, аденовирусы, респираторно-синцитиальный вирус, вирус парагриппа, коронавирус и др. Однако в подавляющем большинстве случаев регистрируется риновирусная (около 70%) или аденовирусная (около 15%) инфекция. В большинстве случаев вирусные риносинуситы протекают под маской острых респираторно-вирусных инфекций (ОРВИ) и не диагностируются врачами. Бактериальные риносинуситы обычно являются осложнением вирусных синуситов или ОРВИ. В среднем они составляют 5–7% случаев от всех риносинуситов и вызываются чаще всего следующими возбудителями: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus (у детей младшего возраста), – представленными как монофлорой, так и бактериальными ассоциациями [3, 6].
Как отмечалось выше, наиболее часто у детей острый синусит является вирусной инфекцией – в 70–80% случаев. На развитие вирусной инфекции у ребенка влияет множество факторов, среди которых ведущую роль играют уровень вирулентности инфекционного агента и состояние защитных систем организма ребенка. Бактериальная инфекция при остром риносинусите в большинстве случаев является вторичной. Адгезия и инвазия бактерий в слизистую оболочку становится возможной при изменениях, возникающих в результате воздействия вирусов. В новой классификации европейского международного стандарта EPOS 2012 (European Position Paper on Rhinosinusitis and Nasal Polyposis – Европейский консенсус по риносинуситам и назальным полипам) острый риносинусит (OРС) подразделяется на вирусный ОРС (обычная «простуда») и поствирусный ОРС.
В большинстве случаев ОРС не является бактериальным заболеванием – лишь у небольшого процента пациентов с поствирусным ОРС заболевание имеет бактериальную природу. При обычной простуде / вирусном ОРС продолжительность симптомов составляет менее 10 дней. А при поствирусном ОРС отмечается усиление симптомов после 5 дней от начала заболевания или сохранение симптомов после 10 дней (с общей продолжительностью менее 12 недель). Согласно документу EPOS 2012, при наличии как минимум 3 симптомов можно заподозрить бактериальный синусит, характеризующийся бесцветными выделениями (больше с одной стороны) и гнойным секретом в полости носа, выраженной болью в области лица (больше с одной стороны), лихорадкой (> 38 °С), повышением скорости оседания эритроцитов (СОЭ) / уровня С-реактивного белка, «двумя волнами» – ухудшением после исходно более легкой фазы заболевания.
Этиология хронического воспаления околоносовых пазух у детей мало изучена. Чаще всего оно развивается на фоне системных заболеваний. Среди причинных факторов значимую роль играют неинфекционные агенты: аллергия, вазомоторные нарушения, гастроэзофагеальная рефлюксная болезнь, анатомические аномалии строения полости носа и околоносовых пазух. Хронический синусит часто имеет полимикробную этиологию и вызывается ассоциациями, включающими анаэробы (Peptostreptococcus spp., Veillonella spp., Prevotella spp., Fusobacterium spp.), Corynebacterium spp., Streptococcus pneumoniae и Haemophilus influenzae, Staphylococcus aureus, грамотрицательные бактерии [6, 7].
Роль бактериологического исследования более значительна при хроническом риносинусите, чем при остром. У всех пациентов с хроническим риносинуситом рекомендовано проведение бактериологического исследования с определением чувствительности определенной микрофлоры к антибактериальным препаратам. При последующих обострениях риносинусита антибактериальный препарат назначается с учетом полученных результатов бактериологического исследования. Все лечебные мероприятия при синусите направлены на устранение основных звеньев этиопатогенеза заболевания. Схемы лечения включают медикаментозную терапию и манипуляции, с помощью которых осуществляется механическое удаление патологического отделяемого из пораженных синусов с последующим введением в них лекарственных препаратов.
Медикаментозное лечение, как правило, включает антибактериальные препараты, назальные глюкокортикостероиды, сосудосуживающие препараты, противовоспалительные препараты системного и местного действия. Необходимо отметить, что все лекарственные средства системного действия в той или иной степени могут вызывать нежелательные явления со стороны других органов и систем. Особенно это важно для детей с сопутствующей патологией и аллергической предрасположенностью. Местные препараты, как правило, лишены этих недостатков, но эффективность их действия зависит от степени контакта с возбудителем в очаге воспаления, соответственно, будет низкой, в случае если пораженная пазуха заполнена слизистым или слизисто-гнойным отделяемым.
Топические сосудосуживающие препараты (деконгестанты) быстро и эффективно восстанавливают носовое дыхание при риносинуситах, по этой причине они очень популярны у больных с проявлениями ринита. Опасность бесконтрольного применения деконгестантов заключается в том, что это приводит к развитию тахифилаксии (за счет угнетения синтеза эндогенного норадреналина), то есть для достижения эффекта больным требуется все большая доза лекарства. Многочисленные исследования показали, что применение некоторых деконгестантов курсом более 3–7 дней у пациентов с риносинуситами усугубляет отек слизистой носа и приводит к развитию медикаментозного ринита [4]. Кроме того, при длительном применении эти препараты вызывают развитие синдрома «рикошета». Тем не менее назначение деконгестантов возможно при выраженной заложенности носа в течение короткого промежутка времени с целью облегчения самочувствия пациента.
Определенную трудность для практического врача может вызвать вопрос выбора препарата, поскольку группа сосудосуживающих препаратов местного действия неоднородна: деконгестанты различаются своими фармакодинамическими особенностями, по выраженности и продолжительности действия, частоте возникновения побочных эффектов. Для комплексного воздействия на слизистую оболочку носа и околоносовых пазух, включающего удаление патологического отделяемого и введение лекарственных препаратов, применяются пункционное лечение, ЯМИК-метод и ирригационная терапия. В настоящее время отношение к пункционному лечению и ЯМИК-методу неоднозначное. Некоторые авторы считают, что риск развития осложнений, возникающих при применении этих лечебных методик, превышает степень эффективности от их воздействия.
Одним из методов лечения риносинусита являются ирригационные процедуры, в частности носовой душ, который подразумевает промывания и спринцевания полости носа. Процедура необходима для увлажнения слизистой оболочки носа, механического удаления патологического отделяемого и «подготовки» слизистой оболочки для воздействия топических препаратов. Воздействуя на рецепторные окончания тройничного нерва, иннервирующего слизистую оболочку носа, носовой душ способствует сосудистому спазму и улучшению носового дыхания [8]. К ирригационным мероприятиям, применяемым для лечения острого риносинусита и обострения хронического риносинусита, относится также метод перемещения по Альберту Проетцу. Как правило, носовой душ выполняется физраствором. В последние годы на фармацевтическом рынке появилось множество устройств и готовых растворов, рекомендуемых для проведения носового душа. Один из них – препарат Маример, выпускаемый французской компанией «Лаборатории Жильбер», представляет собой изотонический стерильный раствор океанической воды. В отличие от средств первого поколения, Маример бережно, но максимально эффективно воздействует на всю слизистую оболочку полости носа.
Двойная ультрафильтрация, применяемая при производстве аэрозоля Маример, обеспечивает стерильность препарата и позволяет сохранить все богатство сбалансированного комплекса минеральных солей и микроэлементов океана. Благодаря богатому химическому составу (хлориды, натрий, магний, кальций, калий, фтор, медь, марганец и др.) препарат обладает широким спектром фармакологического действия. Так, выявлено, что входящие в состав Маримера микроэлементы селен и цинк оказывают антиоксидантное и противовоспалительное действия, магний обладает мембраностабилизирующим свойством, а марганец нормализует иммунную реактивность и снижает выраженность аллергических реакций. Тем не менее до настоящего времени нет сведений о том, как влияет проведение носового душа солевым раствором на динамику течения воспалительного процесса при остром риносинусите или обострении хронического риносинусита. Таким образом, вопрос о повышении эффективности лечения детей с острым риносинуситом и обострением хронического риносинусита не теряет своей актуальности, что и определило цель проведенного нами исследования.
В исследование было включено 90 детей (48 мальчиков и 42 девочки) в возрасте от 3 до 15 лет с диагнозом «острый риносинусит» или «обострение хронического риносинусита». У всех детей отмечались клинико-анамнестические и клинико-лабораторные признаки острого риносинусита или обострения хронического риносинусита. С соблюдением принципа рандомизации были сформированы три группы. В 1-ю (основную) группу вошли 30 пациентов, которые получали комплексную терапию, включающую системный антибактериальный препарат амоксициллин/клавуланат в соответствующей возрастной дозировке с кратностью приема 2 раза в сутки, топический интраназальный глюкокортикостероидный препарат в возрастной дозировке, антигистаминный препарат в возрастной дозировке по показаниям; ирригационную терапию препаратом Маример (компания «Лаборатории Жильбер», Франция); топический деконгестант оксиметазолин (Називин, компания «Мерк», Германия) (курс лечения оксиметазолином составил 5 дней). По показаниям проводили пункцию верхнечелюстных пазух. Вторая (контрольная) группа включала 30 пациентов, которые получали комплексную терапию, аналогичную детям 1-й группы, ирригационную терапию физиологическим раствором (не менее 3 раз в сутки), местный деконгестант нафазолин (Нафтизин) (курс лечения нафазолином составил 7 дней). Третью (контрольную) группу составили 30 пациентов, получавших комплексное лечение, аналогичное детям из 1-й и 2-й групп исследования, ирригационную терапию препаратом Маример (не менее 3 раз в сутки).
В ходе исследования была проведена оценка эффективности применения комбинации препаратов на основании таких субъективных показателей, как затруднение носового дыхания, количество отделяемого из носа. Состояние слизистой оболочки оценивали с помощью оптической риноэндоскопии с учетом трех критериев: гиперемии слизистой оболочки полости носа, отечности носовых раковин и наличия в полости носа отделяемого. Объективная оценка функции носового дыхания проводилась на основании передней активной риноманометрии. Оценку клинической эффективности проводили согласно визуальной аналоговой шкале (ВАШ) по 10-балльной системе в 1-й день через 2 часа и через 6 часов, а также на 7-й и 10-й день лечения. Учитывались данные бактериологического и вирусологического исследований назального секрета. Кроме того, изучали удобство применяемой схемы лечения (по оценке пациентов и/или их родителей) и учитывали возникновение оториноларингологических осложнений риносинусита и нежелательных явлений на фоне терапии во время исследования.
Все включенные в исследование пациенты закончили исследование в соответствии с протоколом. Соблюдение режима применения и дозирования препаратов оксиметазолин (Називин) и Маример не вызвали затруднений у пациентов, что свидетельствует о хорошей комплаентности. Анализ динамики субъективных показателей в процессе лечения выявил более значительные положительные сдвиги у детей 1-й (основной) группы по сравнению с детьми 2-й и 3-й (контрольных) групп. При сравнении динамики объективных показателей в 1-й и 2-й группах отмечены более выраженные положительные изменения у детей основной группы. У детей из обеих контрольных групп дольше, чем в основной группе, сохранялись признаки воспаления слизистой оболочки полости носа и симптомы риносинусита.
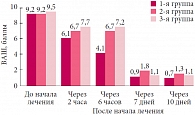
Затруднение носового дыхания до начала лечения было оценено пациентами (родителями) 1-й (основной) группы в 9,2 ± 0,5 балла, 2-й (контрольной) – 9,2 ± 0,5 балла, 3-й (контрольной) группы – 9,5 ± 0,62 балла (р < 0,05). Через 2 часа лечения выраженность затруднения носового дыхания у детей 1-й группы уменьшилась до 6,1 ± 0,42, у детей 2-й группы – до 6,7 ± 0,32 и у детей 3-й группы – до 7,2 ± 0,48 балла. Через 6 часов лечения этот показатель у детей 1-й группы снизился до 4,1 ± 0,42 балла, а у детей 2-й и 3-й групп сохранился на предыдущем уровне (6,7 ± 0,32 и 7,2 ± 0,48 соответственно). Через 7 дней лечения выраженность затруднения носового дыхания снизилась до 0,9 ± 0,44 балла у детей 1-й группы, 1,8 ± 0,32 балла у детей 2-й группы и 1,1 ± 0,42 балла у детей 3-й группы. Через 10 дней этот показатель составил 0,7 ± 0,44, 1,3 ± 0,32 и 1,1 ± 0,42 соответственно (рис. 1).
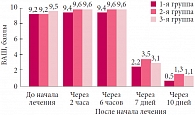
Выраженность ринореи в 1-й (основной) группе до начала лечения составила 9,4 ± 0,45 балла, во 2-й (контрольной) группе – 9,6 ± 0,43 балла (р < 0,05), в 3-й (контрольной) группе – 9,6 ± 0,56 балла (р < 0,05). Через 2 и 6 часов показатели ринореи составили 9,4 ± 0,45, 9,6 ± 0,43 (р < 0,05) и 9,6 ± 0,56 балла (р < 0,05) соответственно. Через 7 дней лечения ринорея значительно уменьшилась у детей 1-й группы – до 2,2 ± 0,52 балла, у пациентов 2-й группы выраженность ринореи снизилась до 3,5 ± 0,53 балла, 3-й группы – до 3,1 ± 0,42 балла; на 10-й день – до 0,5 ± 0,32, 1,3 ± 0,34 (р < 0,05) и 1,1 ± 0,22 балла соответственно (рис. 2).
По данным микробиологического исследования при первичном осмотре у пациентов 1-й группы были выявлены следующие представители микрофлоры: у 13 детей определялся Streptococcus (Str.) pneumoniae, у 11 – Haemophilus (H.) influenzae, у 5 – Moraxella (M.) catarrhalis, у 2 – Staphylococcus (S.) аureus. Микрофлора, выявленная у детей 2-й контрольной группы, была представлена следующим образом: у 11 детей определялся Str. pneumoniae, у 9 – H. influenzae, у 5 – M. catarrhalis. В 3-й контрольной группе у 11 детей определялся Str. pneumoniae, у 9 – H. influenzae, у 5 – M. catarrhalis, у 3 – S. аureus. Во всех трех группах в большинстве случаев определялась полимикробная флора: у 17 человек в 1-й группе, 15 – во 2-й и 18 – в 3-й. Интенсивность роста Str. pneumoniae и H. influenzae во всех 3 группах не превышала 104 КОЕ/мл. S. aureus и M. catarrhalis во всех случаях дали рост на уровне 105–106 КОЕ/мл. У большинства детей выявлены дисбиотические изменения за счет высокого роста добавочной микрофлоры: среднепатогенные альфа-гемолитические стрептококки (Str. suis, Str. mutans, Str. oralis и др.) со степенью обсеменения более 104 КОЕ/мл были выделены у 16 пациентов основной и у 15 и 16 детей групп контроля соответственно.
При повторном микробиологическом исследовании, проведенном после лечения, у детей 1-й группы не было выявлено роста патогенной микрофлоры, у 3 детей определялись представители добавочной микрофлоры (Str. suis, Str. mutans, Str. oralis и др.) со степенью обсеменения не более 104 КОЕ/мл. У пациентов 2-й группы Str. pneumoniae определялся в 3, H. influenzae – в 2 и M. catarrhalis – в 2 случаях (степень обсеменения не превышала 103–104 КОЕ/мл). Кроме того, у 7 детей из 2-й группы определялся высокий рост среднепатогенных альфа-гемолитических стрептококков (Str. suis, Str. mutans, Str. oralis и др.). В 3-й группе рост патогенной микрофлоры был выявлен у 5 детей, из них в 2 случаях был определен рост H. influenzae и в 3 – S. aureus и M. catarrhalis. Во всех случаях степень обсеменения не превышала 103–104 КОЕ/мл. Представители добавочной микрофлоры (Str. suis, Str. mutans, Str. oralis и др.) с ростом не более 104 КОЕ/мл были определены у 5 детей, а с высоким ростом (на уровне 105–106 КОЕ/мл) – у 2 детей. По данным вирусологического исследования, проведенного при первичном осмотре, метапневмовирус человека (hMPV) был выявлен у 17 детей 1-й группы, 16 – 2-й и 19 – 3-й, вирусы парагриппа – у 10, 8 и 6, коронавирусы – у 9, 6 и 9, риновирус – у 7, 4 и 4, аденовирус – у 6, 5 и 3 детей соответственно. У большинства детей было выявлено сочетание двух и более возбудителей ОРВИ: в 17 случаях в 1-й группе, 15 – во 2-й и 18 – в 3-й.
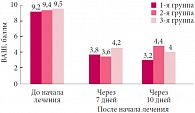
По результатам эндоскопического исследования показатель отека слизистой оболочки полости носа и носовых раковин и количества назального секрета статистически достоверно (p < 0,05) снижался через 7 дней лечения у детей 1-й (основной) группы, у детей 2-й (контрольной) группы и у детей 3-й (контрольной) группы. До начала лечения данный показатель составил в 1-й группе исследования 9,2 ± 0,6 балла, во 2-й – 9,4 ± 0,6, в 3-й – 9,5 ± 0,6 балла. На 7-й день исследования – 3,6 ± 1,4, 3,9 ± 1,5 и 4,2 ± 1,8 балла соответственно (p < 0,05). При осмотре на 10-й день после начала лечения была отмечена отрицательная динамика данного показателя у пациентов 2-й группы (4,4 ± 1,6), тогда как у пациентов 1-й и 3-й групп исследования значительной отрицательной динамики выявлено не было (3,2 ± 1,2 и 4,0 ± 1,6 соответственно). При этом было получено статистически достоверное различие между показателями в 1-й и 2-й группах исследования (p < 0,05) (рис. 3).
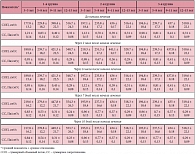
Данные риноманометрии позволяют дать объективную оценку функции носового дыхания. По результатам передней активной риноманометрии положительные изменения у детей 1-й (основной) группы наблюдались через 2 часа после начала лечения, через 6 часов результаты сохранялись на прежнем уровне, а на 7-й и 10-й день наблюдались выраженные положительные изменения. У детей 2-й (контрольной) группы положительные изменения отмечены через 2 часа после начала лечения, а через 6 часов показатели не отличались от таковых до начала лечения, на 7-й и 10-й день отмечались положительные изменения. У детей 3-й (контрольной) группы через 2 и 6 часов после начала лечения показатели риноманометрии не изменились по сравнению с исходными значениями, но на 7-й и 10-й день также отмечались положительные изменения, причем более выраженные, чем у детей 2-й (контрольной) группы (табл.).
На основании данных передней активной риноманометрии можно говорить о более длительном (до 12 часов) действии оксиметазолина (Називин) по сравнению с нафазолином (его действие продолжается не более 2 часов). Благодаря этому свойству оксиметазолина препарат можно применять 2 раза в день, в отличие от нафазолина, который используется до 4 раз в сутки. Это увеличивает риск развития побочных явлений на фоне применения нафазолина, что было подтверждено в ходе настоящего исследования. Так, нежелательные явления были отмечены в 16,7% случаев у детей 2-й группы и ни в одном случае у пациентов основной группы.
При сравнении динамики объективных показателей в 1-й (основной) и 2-й (контрольной) группах отмечены более выраженные положительные изменения у детей 1-й группы. У детей контрольных групп дольше, чем в основной группе, сохранялись признаки воспаления слизистой оболочки полости носа и симптомы риносинусита. Таким образом, после применения комплексного лечения хорошие результаты достигнуты у 26 (86,6%) человек 1-й группы, 16 (53,3%) – 2-й и 19 (63,3%) – 3-й. В результате проведенного комплексного лечения острого риносинусита и обострения хронического риносинусита все пациенты и родители отмечали хорошую переносимость препаратов оксиметазолин (Називин) и Маример – каких-либо неприятных ощущений и раздражений слизистой оболочки полости носа не отмечено, побочных эффектов и нежелательных явлений не выявлено. У 5 детей 2-й (контрольной) группы отмечались нежелательные явления со стороны слизистой оболочки в виде ощущения сухости и жжения после интраназального закапывания препарата нафазолин (Нафтизин). У детей 3-й (контрольной) группы неприятных ощущений и раздражений слизистой оболочки полости носа не отмечалось, побочных эффектов и нежелательных явлений не выявлено.
Родителями пациентов была проведена субъективная оценка результатов лечения (предлагалось оценить лечение либо как «хорошо», либо как «без эффекта»). Оценку «хорошо» выставили родители 26 (86%) детей 1-й (основной) группы, 21 (70%) – 2-й и 23 (76%) – 3-й (контрольных) групп. Анализ результатов проведенного исследования позволяет заключить, что применение оксиметазолина (Називин) и ирригационной терапии (Маример) в комплексном лечении риносинуситов у детей привело к более быстрому и выраженному ослаблению/купированию симптомов острого риносинусита или обострения хронического риносинусита, достоверно и статистически значимо уменьшало выраженность эндоскопических признаков. Опыт применения препаратов Називин (компания «Мерк», Германия) и Маример (компания «Лаборатории Жильбер», Франция) продемонстрировал хорошую переносимость лечения, отсутствие серьезных побочных эффектов и нежелательных явлений на фоне терапии с использованием этих препаратов.
Результаты проведенного исследования дают основания говорить, что применение препарата оксиметазолин (Називин) в комплексе с регулярным орошением полости носа изотоническим раствором стерильной океанической воды Маример значительно повышает клиническую эффективность терапии острого риносинусита или обострения хронического риносинусита, а также достоверно снижает риск возникновения осложнений данного заболевания у детей. Использование микрокапельного промывания слизистой оболочки носа Маримером в комбинации с сосудосуживающим препаратом с противовирусным действием Називин позволяет достичь значительной экономии денежных средств (за счет сокращения сроков лечения) и снизить частоту развития нежелательных явлений, предотвратить развитие обострений и осложнений риносинусита у детей.
Показано, что включение в комплексное лечение (системный антибиотик + топический интраназальный глюкокортикостероид + антигистаминный препарат (по показаниям)) оксиметазолина (Називин) и ирригационной терапии (Маример) повышает клиническую эффективность терапии острого риносинусита или обострения хронического риносинусита, а также достоверно снижает риск возникновения осложнений данного заболевания у детей.
" id="sender_art_description" name = "SENDER_ART_DESCRIPTION" />Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.