количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Теория
Ожирение и лекарственное поражение печени
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Гастроэнтерология" №2 (28)
- Аннотация
- Статья
- Ссылки
- English
В статье представлена этиология лекарственных поражений печени при ожирении и неалкогольной жировой болезни печени (НАЖБП). Особое внимание уделено потенциальным патофизиологическим механизмам развития лекарственных поражений печени при ожирении. Перечислены лекарственные препараты, вызывающие прогрессирование НАЖБП и острые лекарственные поражения печени. Рассмотрены перспективные направления терапии лекарственных поражений при НАЖБП с применением современных лекарственных препаратов.
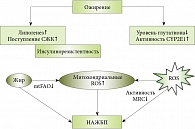
Рис. 1. Схема патофизиологии НАЖБП (СЖК – свободные жирные кислоты, CYP2E1 – цитохром, ROS – свободные радикалы кислорода, MRC – дыхательная цепь митохондрии, mtFAO – mitochondrial fatty acid oxidation – бета-окисление жирных кислот в митохондриальном мат
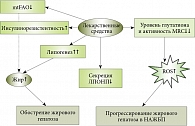
Рис. 2. Схема лекарственно-индуцированного прогрессирования НАЖБП
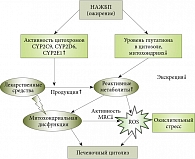
Рис. 3. Схема развития лекарственно-индуцированного острого поражения печени при НАЖБП
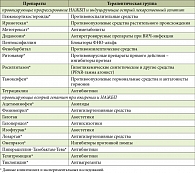
Таблица. Препараты, способные провоцировать прогрессирование НАЖБП и индуцировать острый лекарственный гепатит при ожирении и НАЖБП
Ожирение – одно из наиболее распространенных хронических заболеваний в мире. Многие исследователи называют ожирение эпидемией XXI века. По данным Всемирной организации здравоохранения [1], избыточный вес и ожирение – пятый по значимости фактор риска смерти в мире. По меньшей мере 2,8 млн взрослых людей ежегодно умирают в результате излишнего веса и ожирения. Кроме того, этими факторами обусловлены 44% случаев диабета, 23% случаев ишемической болезни сердца и от 7 до 41% случаев некоторых видов рака. По общему количеству людей с ожирением лидируют США, Германия и Канада. Например, в США 34% взрослого населения имеют избыточную массу тела и 27% – ожирение. Согласно результатам выборочных исследований, проведенных в России, в настоящее время не менее 30% трудоспособных россиян имеют избыточную массу тела и 25% – ожирение [2].
Многочисленные исследования последних лет идентифицировали ожирение как ключевую причину развития сердечно-сосудистых заболеваний, сахарного диабета (СД) 2-го типа и неалкогольной жировой болезни печени (НАЖБП), которые относятся к наиболее значимым проблемам здравоохранения большинства стран мира [2].
У больных ожирением распространенность различных клинических форм НАЖБП значительно выше, чем в общей популяции, – 75–93%. Причем неалкогольный стеатогепатит (НАСГ) диагностируется у 18,5–26%, фиброз – у 20–37%, цирроз печени – у 9–10% пациентов. При морбидном ожирении частота встречаемости НАЖБП достигает 95–100% [3].
Пациенты, страдающие ожирением, употребляют в среднем больше лекарственных средств, чем пациенты без ожирения [4]. Это представляет другую медицинскую проблему, в частности для гепатологов, поскольку многие препараты гепатотоксичны и могут вызвать повреждение печени [5–7].
Кроме того, появляются новые доказательства того, что вследствие НАЖБП возрастает риск лекарственно-индуцированного повреждения печени (ЛИПП) [7–9]. У пациентов с ожирением наиболее вероятно развитие ЛИПП из-за чрезмерного употребления лекарственных средств и повышенной уязвимости больной печени по отношению к гепатотоксичным лекарствам.
ЛИПП у пациентов с ожирением обусловлено двумя клиническими причинами [10]:
- при ожирении и метаболических заболеваниях некоторые лекарственные средства способны спровоцировать прогрессирование НАЖБП;
- гепатотоксичные препараты могут вызывать острый лекарственный гепатит (рис. 1–3).
К препаратам, способным спровоцировать прогрессирование НАЖБП у пациентов с ожирением, относятся тамоксифен, иринотекан, метотрексат и нуклеозидные ингибиторы обратной транскриптазы, например ставудин и диданозин [10], а также росиглитазон, тетрациклин, фенобарбитал и пентоксифиллин (см. таблицу).
К лекарственным средствам, которые могут вызывать острые повреждения печени, обычно у тучных людей, относятся летучие галогенированные анестетики галотан и изофлуран, парацетамол, лозартан, тиклопидин и омепразол. Перечень препаратов, приведенных в таблице, не окончательный. Он обязательно будет расширен, поскольку изучение ЛИПП при ожирении вызывает у исследователей повышенный интерес. Рассматривается несколько возможных механизмов и препараты, которые могут быть наиболее гепатотоксичными у тучных людей.
ЛИПП при НАЖБП можно объяснить различными механизмами (рис. 2). Некоторые препараты стимулируют липогенез в стеатозной печени (в здоровой – нет), активируя липогенные факторы транскрипции, такие как рецептор, активируемый пролифератором пероксисом – с (PPAR-c, peroxysome proliferator-activating receptors) (например, росиглитазон), прегнановый X-рецептор (тамоксифен) и белок, связывающий углеводчувствительный элемент (пентоксифиллин) [10].
Многие препараты изменяют функции митохондрий. Это означает, что нарушения митохондриального окисления жирных кислот (mitochondrial fatty acid oxidation, mtFAO) также могут вызывать ЛИПП при НАЖБП. Увеличение окисления жирных кислот при НАЖБП является ключевым адаптивным механизмом, сдерживающим рост жировой ткани. В связи с этим любое препятствие для адаптации может значительно ухудшить течение НАЖБП (рис. 2).
Снижение секреции липопротеинов очень низкой плотности (ЛПОНП) может быть задействовано в процессе развития НАЖБП. Показано, что несколько препаратов (например, амиодарон и тианептин) нарушают синтез ЛПОНП, ингибируя микросомальный белок транспорта триглицеридов (microsomal triglyceride transfer protein, MTP) или синтез аполипопротеина B-100 (например, мипомерсен). Ряд препаратов также вызывает окислительный стресс, приводящий к прогрессированию стеатоза при НАСГ (рис. 2).
Лекарственно-индуцированный окислительный стресс может быть вызван истощением системы глутатиона (GSH) и ингибированием митохондриальной дыхательной цепи (mitochondrial respiratory chain, MRC). Спровоцированное лекарственными препаратами снижение уровня GSH и угнетение MRC при НАЖБП приводит к окислительному стрессу и ускоряет прогрессию жировой инфильтрации печени в направлении НАСГ.
В отличие от чрезмерного употребления этанола, который также провоцирует прогрессирование течения НАЖБП [11], до сих пор неизвестно, способны ли лекарственные препараты влиять на развитие НАЖБП путем стимулирования производства фиброгенных и провоспалительных цитокинов, например трансформирующего ростового фактора бета-1 и фактора некроза опухоли альфа (ФНО-альфа) соответственно [10].
На рисунке 1 показано, что инсулинорезистентность (ИР) приводит к развитию стеатоза печени за счет нарушения способности инсулина подавлять липолиз (преимущественно в висцеральных адипоцитах) и увеличения поступления свободных жирных кислот (СЖК) в клетки печени.
Увеличенное поглощение гепатоцитами СЖК вызывает торможение их бета-окисления в митохондриях и накопление жира в гепатоцитах. СЖК являются субстратами липоксигеназ и индукторами микросомальных цитохромов CYP2E1 и CYP4A. Уровень цитохрома CYP2E1 в печени пациентов со стеатогепатитом увеличивается, что приводит к производству свободных радикалов кислорода, которые индуцируют перекисное окисление липидов мембран гепатоцитов.
Вторичные ЛИПП при НАЖБП могут быть обусловлены ИР – одним из ключевых механизмов, приводящих к печеночному депонированию липидов (рис. 1). Действительно, нарастание ИР активирует не только липогенез в печени (вторичная гиперинсулинемия), но и доставку СЖК в печень вследствие гидролиза триацилглицеринов жировых тканей. К лекарствам, способным вызвать (или усугубить) ИР, относятся синтетические глюкокортикостероиды, нейролептические препараты (например, клозапин, оланзапин), нуклеазидные ингибиторы обратной транскриптазы, ингибиторы протеаз и тиазидных диуретиков (например, гидрохлоротиазид) [10].
Липотоксичность является характерным для ИР результатом активации липолиза с образованием большого количества СЖК, преимущественно насыщенных – стеариновой и пальмитиновой. СЖК не обладают собственной токсичностью, но приводят к окислительному стрессу и активации перекисного окисления липидов клеточных мембран митохондрий, других органелл и наружной клеточной мембраны вследствие активации их метаболизма в тканях-мишенях: скелетных мышцах, кардиомиоцитах, тромбоцитах и печени. Непосредственным результатом увеличения уровней СЖК также является накопление в организме необходимых для их транспорта ЛПОНП и липопротеинов низкой плотности, которые одновременно служат транспортными формами холестерина и активно участвуют в атерогенезе [12].
Высокий риск лекарственно-индуцированного острого гепатита при ожирении может быть связан с повышением активности нескольких цитохромов системы P450 (CYPs), которая способствует повышению уровня токсичных реактивных метаболитов. Повышение активности CYP1A2, CYP2C9, CYP2D6 и CYP2E1 было обнаружено у тучных людей [10]. Высокой активностью CYP2E1 можно объяснить высокую гепатотоксичность галотана и парацетамола при ожирении и НАЖБП. Эти препараты в CYP2E1 превращаются в трихлорацетилхлорид – высокореактивный метаболит и N-ацетил-p-бензохинонимин соответственно. В ряде случаев избыток реактивных метаболитов вызывает печеночный окислительный стресс, тяжелую митохондриальную дисфункцию и цитолиз. Примечательно, что более высокий риск индуцированного парацетамолом острого повреждения печени у тучных людей с НАЖБП связан с передозировкой парацетамола, хотя его терапевтические дозы тоже могут приводить к ЛИПП [10]. Еще один механизм, который способен объяснить высокий риск лекарственно-индуцированного острого гепатита при ожирении, – снижение уровня GSH, в частности, на митохондриальном уровне [7], в результате чего снижается биотрансформация и выведение образуемых в CYP реактивных метаболитов (рис. 3). Поскольку тучность ассоциируется со снижением активности ряда CYPs, например CYP3A4, более высокий риск острого гепатита характерен для применения не всех лекарственных средств, способных генерировать токсичные метаболиты. Кроме того, увеличение активности глюкуронозилтрансферазы при ожирении [10] может давать положительный эффект в детоксикации некоторых соединений. Примечательно и то, что эффект препаратов, дозировка которых не адаптирована к высокому индексу массы тела, может быть недостаточным. Для того чтобы расшифровать механизмы, которые делают ряд препаратов более токсичными при ожирении печени, необходимы дальнейшие исследования. С клинической точки зрения лучше идентифицировать все лекарственные препараты, используемые при лечении ожирения и НАЖБП, как препараты, которые могут потенциально приводить к ЛИПП. Это должно побуждать врачей осуществлять регулярный мониторинг функции печени при лечении пациентов с ожирением для обнаружения любого ухудшения существующей НАЖБП или предотвращения возникновения острого гепатита.
Основная задача ведения пациентов с ожирением и сопутствующими заболеваниями других органов и систем – выбор оптимальных лекарственных средств с минимальным гепатотоксическим эффектом для лечения основного заболевания. У таких пациентов необходим лабораторный контроль функции печени и использование гепатопротекторов последнего поколения. В настоящее время наиболее широким спектром клинико-фармакологических эффектов обладают препараты, содержащие эссенциальные фосфолипиды (цитопротективный, регенераторный, антиоксидантный, гиполипидемический).
Согласно накопленным клиническим и экспериментальным данным фосфолипиды:
- формируют липидный бислой клеточных мембран, определяя такие свойства мембран, как текучесть и гибкость, и обеспечивая проницаемость и барьерные функции клеточных мембран;
- способны напрямую встраиваться в структуру клеточных мембран, замещая дефекты;
- участвуют в нормализации липидного профиля и уменьшении жировой инфильтрации гепатоцитов;
- обладают антиоксидантным действием (способны блокировать свободные радикалы путем разрыва двойных связей);
- стабилизируют физико-химические свойства желчи;
- оказывают антифибротический эффект, обусловленный воздействием на звездчатые (коллагенпродуцирующие) клетки печени (введение фосфолипидов снижает уровень активации звездчатых клеток и, следовательно, продукцию проколлагена);
- характеризуются противовоспалительными свойствами: снижают уровень активации клеток Купфера и увеличивают синтез противовоспалительных цитокинов – интерлейкина-1b и ФНО-альфа.
Препарат Резалют, содержащий эссенциальные фосфолипиды, – единственный гепатопротектор последнего поколения, в состав которого входят только натуральные компоненты. Препарат производится по усовершенствованной технологии, исключающей добавление красителей и консервантов, и обладает дополнительным гиполипидемическим эффектом [13]. Современная технология производства без доступа кислорода и упаковка действующего вещества в специальную бесшовную капсулу предохраняют активную субстанцию от окисления и гидролиза, что повышает терапевтический потенциал
Резалюта.
Таким образом, Резалют можно считать препаратом выбора для предотвращения прогрессирования НАЖБП при сопутствующих заболеваниях. Учитывая особенности течения НАЖБП при ожирении, рационально применять курсовое лечение по схеме: две капсулы препарата Резалют по три раза в день в течение не менее шести месяцев.
1. Ожирение и избыточный вес // Информационный бюллетень ВОЗ № 311, 2013.
2. Демидова Т.Ю., Круглова Е.Л. Ожирение как ключевая и модифицируемая причина развития сахарного диабета 2 типа // РМЖ. 2009. Т. 17. № 7. С. 450–454.
3. Комшилова К.А., Трошина Е.А., Бутрова С.А. Неалкогольная жировая болезнь печени при ожирении // Ожирение и метаболизм. 2011. № 3. С. 3–11.
4. Stuart B., Lloyd J., Zhao L., Kamal-Bahl S. Obesity, disease burden, and prescription spending by community-dwelling Medicare beneficiaries // Curr. Med. Res. Opin. 2008. Vol. 24. № 8. P. 2377–2387.
5. Полунина Т.Е., Маев И.В. Лекарственные поражения печени // Consilium medicum. Гастроэнтерология. 2011. № 2. С. 54–60.
6. Porceddu M., Buron N., Roussel C. et al. Prediction of liver injury induced by chemicals in human with a multiparametric assay on isolated mouse liver mitochondri // Toxicol. Sci. 2012. Vol. 129. № 2. P. 332–345.
7. Begriche K., Massart J., Robin M.A. et al. Drug-induced toxicity on mitochondria and lipid metabolism: mechanistic diversity and deleterious consequences for the liver // J. Hepatol. 2011. Vol. 54. № 4. P. 773–794.
8. Звенигородская Л.А., Самсонова Н.Г., Черкашова Е.А. Гиполипидемическая терапия у пациентов с неалкогольной жировой болезнью печени // РМЖ. Приложение. Болезни органов пищеварения. 2011. № 17. С. 1061–1067.
9. Aubert J., Begriche K., Knockaert L. et al. Increased expression of cytochrome P450 2E1 in nonalcoholic fatty liver disease: mechanisms and pathophysiological role // Clin. Res. Hepatol. Gastroenterol. 2011. Vol. 35. № 10. P. 630–637.
10. Fromenty B. Drug-induced liver injury in obesity // J. Hepatol. 2013. Vol. 58. № 4. P. 824–826.
11. Robin M.A., Demeilliers C., Sutton A. et al. Alcohol increases tumor necrosis factor alpha and decreases nuclear factor-kappab to activate hepatic apoptosis in genetically obese mice // Hepatology. 2005. Vol. 42. № 6. P. 1280–1290.
12. Вовк Е.И. Лечение неалкогольной жировой болезни печени в практике терапевта: что? где? когда? // РМЖ. Приложение. Болезни органов пищеварения. 2011. № 17. С. 1038–1047.
13. Бакулин И.Г., Сандлер Ю.Г. Возможности применения гепатопротекторов в практике врача-терапевта // Consilium medicum. Гастроэнтерология. 2010. № 8. С. 72–76.
Obesity and drug-induced liver injury
T.Ye. Polunina
Evdokimov Moscow state university of medicine and dentistry
Contact person: Tatyana Yevgenyevna Polunina, tpolunina@emcmos.ru
The article addresses etiology of drug-induced liver injury in patients with obesity and non-alcoholic fatty liver disease (NAFLD). Special attention is paid to potential pathophysiological mechanisms involved in the development of drug-induced liver injury in obesity. Medicinal drugs inducing exacerbations of NAFLD as well as acute drug-induced liver injury are specified. The author discusses promising therapeutic approaches and modern drugs for the treatment of drug-induced liver injury in patients with NAFLD.
Новости на тему
04.07.2022 13:00:00
29.06.2022 17:00:00
12.04.2022 09:00:00
31.03.2022 12:00:00
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.