Пандемия COVID-19 как триггер коррекции подходов к управлению сахарным диабетом 2 типа
- Аннотация
- Статья
- Ссылки
- English
Пандемия новой вирусной инфекции COVID-19, ассоциированной с SARS-CoV-2, помимо очевидных проблем, связанных с быстрым распространением и тяжелым течением болезни, послужила пусковым механизмом для переоценки роли дистанционного оказания медицинской помощи, равно как и переосмысления подходов к выбору медикаментозных средств, в частности сахароснижающих и антигипертензивных препаратов, с точки зрения их возможного влияния на течение и прогноз COVID-19 у пациентов с сахарным диабетом 2 типа.
Пандемия новой вирусной инфекции COVID-19, ассоциированной с SARS-CoV-2, помимо очевидных проблем, связанных с быстрым распространением и тяжелым течением болезни, послужила пусковым механизмом для переоценки роли дистанционного оказания медицинской помощи, равно как и переосмысления подходов к выбору медикаментозных средств, в частности сахароснижающих и антигипертензивных препаратов, с точки зрения их возможного влияния на течение и прогноз COVID-19 у пациентов с сахарным диабетом 2 типа.
Введение
Пандемия новой вирусной инфекции COVID-19 внесла существенные коррективы во все сферы жизни: экономическую, политическую, социальную и т.д. Так, в области здравоохранения значительно повысилась нагрузка на амбулаторно-поликлиническое звено, госпитальный сектор. Часть лечебных учреждений была перепрофилирована. Как следствие, снизилась доступность медицинской помощи для непрофильных больных.
Пандемия позволила выявить не только слабые места, но и возможности для развития организации оказания медицинской помощи. Речь, в частности, идет о цифровизации, благодаря которой стало возможным оказывать помощь пациентам с хроническими заболеваниями дистанционно.
Эффективность современных цифровых технологий, применяемых в медицине, не вызывает сомнений. Однако есть нерешенные вопросы как практического, так и юридического характера.
Цифровые технологии
…для пациентов
В последнее десятилетие индустрия Интернета и мобильных технологий, без преувеличения, переживает революцию. Пациенты с сахарным диабетом (СД), число которых в мире превышает 450 млн, не могли не стать целевой аудиторией для большого числа разработчиков приложений для мобильных устройств. В настоящее время созданы приложения не только для больных СД 1 и 2 типов, но и для лиц с предиабетом, ожирением. Их цель – улучшить результаты лечения или способствовать профилактике развития заболевания.
С учетом большого числа приложений, быстроты распространения среди пациентов с СД, сложности оценки влияния на течение и прогноз заболевания возникла потребность в проведении исследований их эффективности и безопасности, а также в создании регулирующих документов, рекомендаций для специалистов системы здравоохранения.
Эксперты европейского отделения Международной федерации диабета (International Diabetes Federation – IDF) изучили мобильные приложения с точки зрения психологических, мотивационных, поведенческих изменений у пациентов с СД, а также перспективы их использования в здравоохранении и потенциальную роль в контексте этических и других аспектов. В результате была сформирована и опубликована позиция по использованию мобильных приложений в медицинских целях [1]. Данный документ касается широкого круга лиц: пациентов с СД 2 типа, специалистов здравоохранения, медицинских организаций, в том числе уполномоченных органов в области здравоохранения, а также медицинских ассоциаций, в том числе самих компаний-разработчиков программного обеспечения. Основное внимание в нем уделяется приложениям для персональных устройств (мобильных телефонов и планшетов).
Необходимо отметить, что документ служит отправной точкой для дальнейших дискуссий об использовании такого рода программ для профилактики и контроля СД.
В настоящее время предложено подразделить приложения на несколько видов:
- мониторирование данных, ведение дневника самоконтроля;
- питание и диетотерапия;
- физические упражнения, фитнес;
- платформы для подключения медицинских устройств;
- обучение, коучинг;
- социальные сети, блоггинг.
При этом приложения рассматриваются как дополнительные инструменты, которые помогают управлять заболеванием и улучшать качество жизни пациентов. В этом состоит их принципиальное отличие от цифровой терапии, когда программа непосредственно вмешивается в лечебный процесс для достижения заранее заданных терапевтических параметров.
…для специалистов здравоохранения
Для врачей также разработано значительное количество приложений, которые содержат предустановленные данные национальных и международных клинических рекомендаций по лечению того или иного заболевания. Такие приложения позволяют упростить принятие клинического решения, сэкономить время при работе с пациентами. Приложения своевременно обновляются, исходя из актуализации терапевтических протоколов.
Существенное число приложений представляют собой вспомогательные инструменты для расчета необходимых параметров: уровня сердечно-сосудистого риска, скорости клубочковой фильтрации, риска кровотечений и тромбообразования, переломов и др. Часть из них предназначена для оказания дистанционной медицинской помощи (телемедицины). Эти программы позволяют оценивать состояние больного на основании данных приложения, принимать обоснованные клинические решения и осуществлять мониторинг результатов лечения. Так, на очередном конгрессе «Инновационные технологии в лечении диабета» («Advanced Technologies Treatment Diabetes»), прошедшем в феврале 2020 г. в Мадриде [2], для дистанционной диагностики диабетической ретинопатии и синдрома диабетической стопы были представлены партнерские разработки WeHealth Digital Medicine – подразделения цифрового здравоохранения Servier Group, позволяющие в присутствии медицинской сестры (фельдшера) проводить визуализацию глазного дна [3] или раневого дефекта стопы [4] с дальнейшей передачей данных в региональный специализированный центр для выработки тактики ведения пациента. Для стран со значительной территорией и большим количеством удаленных населенных пунктов, таких как Россия, это может стать оптимальным решением, как и развитие телемедицины в целом.
Еще одно перспективное направление – глобальные цифровые платформы для аккумулирования данных в режиме реального времени и их быстрого отображения не только на служебном компьютере специалиста, но и на его мобильном персональном устройстве. Речь, в частности, идет о показателях гликемии по данным глюкометров, систем непрерывного мониторирования глюкозы, других показателях лабораторных и инструментальных исследований, дозе пероральных сахароснижающих препаратов и инсулина. Данные могут быть собраны автоматически с помощью передающих информацию по Bluetooth миниатюрных модулей, смонтированных на шприц-ручках, глюкометрах, сенсорных мониторах, тонометрах, электронных браслетах и т.д. Следует подчеркнуть, что в настоящее время существуют шприц-ручки для введения инсулина, уже оснащенные миниатюрным радиопередатчиком, а также отдельные передающие модули, совместимые с широко используемыми традиционными шприц-ручками. Указанными возможностями обладает ряд глюкометров и систем непрерывного мониторирования гликемии. Данные о дозах и времени введения инсулина, гликемии считываются автоматически и через установленные на мобильных устройствах (смартфонах) программы передаются по Интернету в общий портал, после чего становятся доступными специалисту. Кроме того, сама система способна сделать анализ клинической ситуации и предоставить врачу возможные варианты интерпретации тех или иных изменений параметров. Необходимо отметить, что работа по унификации технических требований в отношении персональных приборов для беспрепятственного и простого подключения к единой системе, а также по защите персональных данных продолжается.
Терапия сахарного диабета с помощью цифровых технологий
Как было сказано ранее, помимо приложений, которые используются как дополнительные инструменты для достижения лучших результатов лечения, существуют цифровые технологии, напрямую включенные в терапевтический процесс, так называемая цифровая медицина. В качестве примера можно привести систему искусственной поджелудочной железы (APS) [5]. Для ее работы используются многоуровневые компоненты: система непрерывного мониторирования гликемии, миниатюрный процессор с передатчиком данных, облачное хранилище данных, удаленный сервер, осуществляющий математическую обработку большого объема информации, инсулиновая помпа, которые объединены по принципу закрытого контура (closed loop). Это позволяет управлять заболеванием (уровнем гликемии) без участия самого пациента – «показатели гликемии – обработка данных – решение – результат, фактически». В настоящее время APS не имеет разрешения для медицинского применения, так как находится на стадии клинических испытаний, однако доступны решения с меньшей степенью автономности, например система автоматического отключения подачи инсулина в инсулиновой помпе при гликемии ниже определенного уровня. Разрабатываются алгоритмы автоматического принятия решения о скорости инфузии инсулина без участия пациента, введения с помощью инсулиновой помпы глюкагона при гипогликемии и др.
Использование цифровых технологий в условиях пандемии COVID-19
Вспышка коронавирусной инфекции 2019 г. (COVID-19), вызванной SARS-CoV-2, выявила новые проблемы. Большинство экспертных организаций признали сахарный диабет существенным фактором риска тяжелого течения COVID-19 и повышения риска смерти [6]. Так, в США с 12 февраля по 28 марта 2020 г. на долю пациентов с COVID-19 и СД приходилось 11% от общего числа больных, более 24% госпитализаций и более 32% поступлений в отделения интенсивной терапии [7].
В настоящее время уже разработаны рекомендации по ведению пациентов с СД и COVID-19 [8], однако необходимы дополнительные данные для наиболее эффективного оказания помощи. Очевидно одно – гипергликемия и кетоз являются важными факторами риска при ассоциации COVID-19 с СД.
Лечение СД 2 типа во время пандемии COVID-19 также сопряжено с дополнительными трудностями. Необходимость использования средств индивидуальной защиты наряду с усилиями по минимизации возможных контактов с бессимптомными носителями коронавирусной инфекции создала проблемы для очного взаимодействия пациентов с медицинскими работниками. Барьером на пути быстрого перевода лечебно-консультативного процесса на дистанционные рельсы стали отсутствие нормативной базы, клинических рекомендаций, которые бы отражали все аспекты оказания медицинской помощи удаленно, недостаточность и неполнота результатов научных исследований в этой области. В то же время с марта 2020 г. в ряде медицинских центров был получен положительный опыт дистанционной организации помощи пациентам с СД, в частности в диабетологическом центре Северной Каролины (США). В марте 2020 г. служба по борьбе с диабетом преимущественно была переведена на виртуальную модель оказания медицинской помощи. Консультации для пациентов с COVID-19 и СД 2 типа проводили дистанционно. Данные за 15 недель свидетельствуют, что виртуальное обращение при лечении сахарного диабета в больнице целесообразно и может обеспечить результаты, аналогичные традиционному очному обращению. Сделано предположение, что дистанционный режим консультирования не ухудшает гликемический контроль и должен быть использован для минимизации риска инфицирования пациентов и врачей [9].
Сделанные выводы могут быть экстраполированы на работу с пациентами СД 2 типа в отсутствие пандемии. Дистанционное оказание помощи частично может решить проблему нехватки медицинских кадров, особенно в отдаленных районах.
Новые риски, связанные с сахарным диабетом 2 типа
С начала пандемии особое внимание уделялось больным, имеющим риск неблагоприятного исхода. Первичный анализ данных о смертности от инфекции свидетельствовал, что наибольшему риску подвержены пациенты старшей возрастной группы. Дальнейшие исследования показали, что смертность связана с возрастом не напрямую. В большей степени она зависела от индекса коморбидности. На ухудшение выживаемости влияло наличие артериальной гипертензии, онкологических и сердечно-сосудистых заболеваний, хронической болезни почек. Особое место отводилось СД 2 типа. L. Zhu и соавт. проанализировали данные 7337 пациентов с и без СД и установили значительное превышение риска смерти у первых (7,8 vs 2,7%, отношение рисков – 1,49) [10]. Кроме того, пациентам с СД 2 типа требовалось более интенсивное вмешательство. Отмечена также связь между гликемическим контролем и исходом заболевания. S. Wang и соавт. выявили связь гипергликемии со значительным ухудшением прогноза у пациентов с COVID-19, но без СД 2 типа [11]. При поступлении в стационар у 45,6% больных зафиксирована гликемия натощак более 7,0 ммоль/л. В дальнейшем это стало независимым фактором риска смерти в период госпитализации. Аналогичные данные получены при анализе исходов пневмоний, вызванных вирусом гриппа Н1N1 у пациентов с СД 2 типа, проведенном несколькими годами ранее [12, 13]. Тем не менее остается несколько нерешенных вопросов, в частности: является ли гипергликемия независимым фактором тяжелого течения COVID-19 per se, или же она один из маркеров тяжести инфекционного заболевания?
В значительном количестве работ, проведенных в Китае, США и Италии [14–16], доказано, что СД 2 типа является вторым по значимости после сердечно-сосудистых заболеваний фактором риска летального исхода при COVID-19. Относительный риск смерти составил 7,3 и 10,5% соответственно. Необходимо отметить, что механизмы, отвечающие за неблагоприятный прогноз течения COVID-19 при СД 2 типа, требуют дальнейшего изучения.
Новые ориентиры в медикаментозном лечении
Выбор стратегии ведения пациентов с СД 2 типа во время пандемии COVID-19 должен основываться на оценке возможного влияния того или иного класса препаратов на организм. Так, рецепторы ангиотензинпревращающего фермента 2 (АПФ-2) [17], а также дипептидилпептидазы 4 (ДПП-4) [18] индентифицированы как возможные рецепторы для коронавируса, поэтому использование ингибиторов ренин-ангиотензин-альдостероновой системы и ДПП-4 рассматривалось как возможный фактор риска ухудшения прогноза.
Результаты более поздних ретроспективных исследований по применению ингибиторов АПФ [19] и сартанов [20] у больных с COVID-19 оказались более обнадеживающими.
В отношении ингибиторов ДПП-4 необходимо отметить следующее. ДПП-4, являясь трансмембранным гликопротеином 2, экспрессируется во многих клетках, включая иммунные клетки. ДПП-4 помимо разрушения циркулирующего глюкагоноподобного пептида 1 (ГПП-1) активирует Т-клетки, экспрессию CD86 (мембранный белок суперсемейства иммуноглобулинов, экспрессированный на антигенпредставляющих клетках) и NF-κβ (универсальный фактор транскрипции, контролирующий экспрессию генов иммунного ответа, апоптоза и клеточного цикла), способствуя тем самым развитию воспаления. Следовательно, ингибирование ДПП-4 способно увеличить риск инфицирования. Не до конца ясна роль модуляции ДПП-4 в компенсации опосредованных цитокинами острых респираторных осложнений COVID-19 [21]. Однако ингибиторы ДПП-4 не изменяют экспрессию АПФ-2 (линия диабетических мышей). На сегодняшний день вопрос о потенциальной роли ДПП-4 как функционального рецептора для коронавируса остается открытым.
Инсулин является безопасным выбором в большинстве случаев и может рассматриваться как альтернатива для лиц с СД 2 типа с неудовлетворительным гликемическим контролем. Не сообщалось о прямом воздействии инсулина на АПФ-2. Однако показано, что инсулинотерапия уменьшала почечную экспрессию дизинтегрина и металлопротеиназы 17 (ADAM-17) у мышей Akita с диабетом [22]. В обычных условиях ADAM-17 расщепляет АПФ-2, тем самым инактивируя фермент. Таким образом, использование инсулина косвенно может увеличить число АПФ-2, однако, происходит ли это в пневмоцитах человека, пока неизвестно.
Из всех тиазолидиндионов данные получены только в отношении пиоглитазона. Препарат активирует АПФ-2 в чувствительных к инсулину тканях животных и снижает активность ADAM-17 в скелетных мышцах человека [23, 24].
Подобный эффект продемонстрировал лираглутид, аналог ГПП-1. Он увеличивал сердечную и легочную экспрессию АПФ-2 у крыс с СД 1 типа [25].
Подтверждена способность стимулирования активности АПФ-2 ингибиторами натрий-глюкозного котранспортера 2. Ранее это рассматривалось как вероятный механизм ренопротекции данного класса препаратов [26].
Важно подчеркнуть, что относительно более старые классы сахароснижающих препаратов, такие как бигуаниды (метформин) и производные сульфонилмочевины (ПСМ), не взаимодействуют ни с АПФ-2, ни с ADAM-17, поэтому их применение может быть продолжено у пациентов с COVID-19.
Четким ориентиром в отношении лекарственной терапии являются клинические рекомендации по ведению пациентов с СД 2 типа в период COVID-19, разработанные группой экспертов Национального медицинского исследовательского центра эндокринологии. При выборе препаратов прежде всего требуется оценка их потенциальных нежелательных эффектов. Так, для метформина это риск лактатацидоза, для ингибиторов натрий-глюкозного котранспортера 2 – кетоацидоза и дегидратации, для аналога ГПП-1 – гастроинтестинальных побочных реакций [27]. Эксперты Института эндокринологии Национального медицинского исследовательского центра им. В.А. Алмазова также рекомендуют учитывать особенности той или иной лекарственной группы сахароснижающих препаратов: при наличии гипогидратации прервать терапию глифлозинами, при нестабильной гемодинамике (дыхательная, сердечная, почечная недостаточность) также целесообразно прервать терапию глифлозинами (риск кетоацидоза, острой почечной недостаточности, дегидратации), метформином (риск лактатацидоза), глитазонами (задержка жидкости, ухудшение сердечной недостаточности) и препаратами сульфонилмочевины с высоким риском гипогликемий. К препаратам сульфонилмочевины, ассоциированным с высоким риском гипогликемий, относят глибенкламид, глипизид, глимепирид. Рекомендовано применение ингибиторов ДПП-4, за исключением саксаглиптина, аналогов ГПП-1 (дулаглутида, лираглутида, эксенатида, ликсисенатида) и гликлазида модифицированного высвобождения (МВ) [28].
Рекомендации по ведению пациентов с СД 2 типа и COVID-19, подготовленные международной группой экспертов в области эндокринологии и опубликованные в журнале Lancet 30 апреля 2020 г., основываются на соответствующих рекомендациях Американской диабетической ассоциации, Всемирной организации здравоохранения, а также актуальной информации, доступной в PubMed, мнении экспертов, а не на результатах рандомизированных исследований, что снижает уровень их доказательности и убедительности. Эти рекомендации комплементарны уже вышеперечисленным российским национальным рекомендациям и содержат с некоторыми дополнениями те же позиции в отношении предосторожностей по группам препаратов [8].
Отдельно хотелось бы остановиться на наиболее используемой группе сахароснижающих препаратов в России – производных сульфонилмочевины. Согласно данным И.И. Дедова и соавт., в России 42,3% пациентов с СД 2 типа получают монотерапию ПСМ. Использующих комбинацию метформина и ПСМ абсолютное большинство – 92,58% [29]. В этой связи вопросы безопасности терапии ПСМ при COVID-19 весьма актуальны. Известно, что в целом класс ПСМ характеризуется (при достаточно сохранной массе β-клеток) высокой сахароснижающей эффективностью при невысокой стоимости лечения, что, несомненно, делает его привлекательным для широкого использования при лечении СД 2 типа как в России, так и во всем мире. Однако ПСМ нельзя рекомендовать для применения в ряде клинических ситуаций, прежде всего это высокий риск гипогликемий. Именно поэтому в рекомендациях по ведению больных СД 2 типа и COVID-19 данная группа препаратов указана как возможная для использования, но с ограничениями. В то же время особо выделен один представитель данного класса – гликлазид МВ как препарат с наименее выраженными неблагоприятными эффектами [28].
Низкий риск гипогликемий на фоне терапии гликлазидом МВ обусловлен характером связывания его молекулы с рецептором сульфомочевины 1 на поверхности β-клетки. Отмечается, что диссоциация гликлазида из связи с рецептором происходит существенно легче, чем у других представителей данного класса, что влечет за собой снижение избыточной стимуляции секреции инсулина в кровоток, риска гипогликемий, увеличения массы тела, нивелирование гиперинсулинемии. Кроме того, гликлазид восстанавливает физиологический профиль секреции инсулина [30], в связи с чем снижается нагрузка на β-клетки стимулирующим действием секретагога, увеличивается период жизни функционирующих β-клеток. Антиоксидантное действие гликлазида, обусловленное наличием в структуре молекулы аминоазабициклооктильного кольца, обеспечивает дополнительную протекцию β-клеток, чувствительных к проявлению оксидативного стресса [31].
В исследовании RAMADAN продемонстрирован существенно более низкий риск гипогликемий в группе гликлазида по сравнению с группами других ПСМ [32]. Результаты исследования EASYDia, а также более ранней наблюдательной программы DIАMOND позволили сделать вывод о высокой эффективности наряду с благоприятным профилем безопасности гликлазида [33, 34].
Указанные выше особенности гликлазида позволяют существенно увеличить время до перехода на заместительную терапию инсулином (до появления феномена вторичной неудачи) [35].
Кроме того, гликлазид МВ, молекула которого не содержит бензамидной группы, имеющей сродство с сердечной мышцей и сосудами, проявляет в 16 000 раз большую селективность в отношении рецепторов сульфомочевины 1 в клетках поджелудочной железы, не оказывая при этом влияния на миокард [36]. Селективно взаимодействуя с рецептором β-клеток, гликлазид в отличие от глибенкламида не нарушает процессы ишемического прекондиционирования, то есть адаптацию миокарда к ишемии.
В исследованиях ADVANCE и ADVANCE ON доказано, что интенсивный гликемический контроль, основанный на гликлазиде МВ, оказывает выраженный положительный ренопротективный эффект. Так, вследствие его применения относительный риск возникновения или ухудшения нефропатии снизился на 21%, риск развития микроальбуминурии – на 9% [37]. В исследовании Y.H. Lee и соавт. в группе гликлазида по сравнению с группой глимепирида продемонстрировано снижение вероятности достижения терминальной стадии хронической болезни почек на 76% [38]. Нефропротективное действие препарата отражено и в российских рекомендациях по лечению СД: гликлазид приоритетно показан для пациентов с СД и хронической болезнью почек для предотвращения прогрессирования последней.
Таким образом, место отдельных представителей ПСМ, несмотря на появление других классов сахароснижающих препаратов, остается незыблемым.
Перспективы организации медицинской помощи
Эпидемиологические ограничения по всему миру создают серьезные проблемы в оказании неотложной помощи нековидным больным: многие запланированные консультации, процедуры и операции откладываются. В то же время некоторые пациенты могут не обращаться за неотложной медицинской помощью из-за опасений заражения COVID-19 или ограниченных возможностей стационаров, перепрофилированных для лечения инфицированных. Несвоевременность оказания неотложной медицинской помощи может привести к развитию более тяжелых состояний (например, сердечный приступ, инсульт, диабетический кетоацидоз, гипергликемическая кома, гангрена).
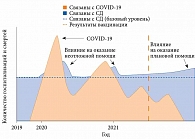
Такие перебои в оказании неотложной помощи при диабете могут повторяться после каждой волны COVID-19 (рисунок) [39].
Изменения в оказании плановой медицинской помощи также будут влиять на комплексное лечение диабета, включая метаболический контроль, управление сердечно-сосудистыми рисками. Это повлечет за собой отдаленную во времени волну заболеваемости и смертности (см. рисунок).
Масштабы волн COVID-19 и их влияние на неотложную или плановую помощь могут различаться в разных странах. В любом случае их необходимо контролировать (анализ данных и построение моделей прогноза).
Одной из стратегий смягчения последствий снижения эффективности оказания плановой помощи пациентам с СД может быть адаптация к новому нормальному числу очных консультаций, в том числе с помощью виртуальных технологий и инновационных командных подходов к лечению.
K.V. Ovsyannikov, PhD
A.I. Yevdokimov Moscow State University of Medicine and Dentistry
Contact person: Konstantin V. Ovsyannikov, kvovsn@gmail.com
Due to the development of digital technologies and their integration into all spheres of everyday and professional life, including healthcare, the analysis of the current digital solutions for doctors and patients, the discussion of the issues of scientific and clinical justification and regulatory regulation of their use became extremely important. Significant imbalance between the avalanche increase in technical capabilities and their slow implementation in routine clinical practice is becoming the challenge to the medical community.
The pandemic of the new COVID-19 virus infection associated with SARS-CoV-2, in addition to the obvious problems in the combination to the rapid spread and severe course of the disease, served as a trigger for the re-evaluation of the role of remote medical care, as well as re-estimation of the approaches to the selection of medications, in particular hypoglycemic and antihypertensive drugs, in terms of their possible impact on the course and prognosis of COVID-19 in patients with type 2 diabetes.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.