Поздняя диагностика анкилозирующего спондилита с ювенильным началом (клиническое наблюдение)
- Аннотация
- Статья
- Ссылки
- English
Введение
Анкилозирующий спондилит – хроническое воспалительное заболевание, относящееся к группе спондилоартритов и характеризующееся поражением крестцово-подвздошных суставов и/или позвоночника с потенциальным исходом в анкилоз, частым вовлечением в патологический процесс энтезисов и периферических суставов [1]. Согласно Международной классификации болезней десятого пересмотра, под кодом М45 значатся анкилозирующий спондилит и ревматоидный артрит позвоночника. Исключены артропатии при болезни Рейтера (М02.3), болезнь Бехчета (М35.2) и юношеский (анкилозирующий) спондилит (М08.1) [2].
По данным зарубежных авторов, диагноз «анкилозирующий спондилит» устанавливается в среднем через семь – десять лет от появления первых признаков заболевания [3, 4]. Результаты российских исследований также свидетельствуют о поздней диагностике заболевания – в среднем через 8,1 ± 6,0 года после возникновения первых симптомов [5]. Исследователи полагают, что причинами этого являются малосимптомное течение, разнообразие клинической картины в дебюте (боль в спине, а также поражение суставов, энтезисов и отдельных органов (сердца, глаз и т.д.)), медленное развитие рентгенологических признаков сакроилеита.
В ряде ретроспективных исследований установлено, что в 7–15% случаев анкилозирующий спондилит развивается до 15 лет [6, 7]. При юношеском анкилозирующем спондилите развитие периферического артрита, как правило, на несколько лет опережает вовлечение в патологический процесс осевого скелета, при этом симптомы аксиального поражения недостаточно выражены [8]. Патология диагностируется только во взрослом возрасте. Поэтому такие больные долгие годы не получают соответствующего лечения.
Клинический случай
У больного П. в 12 лет после травмы появилась боль в области левого коленного сустава, затем нарастающая отечность. Травматолог по месту жительства диагностировал реактивный артрит и направил пациента в детскую городскую клиническую больницу № 9 им. Г.Н. Сперанского. С марта по апрель 2006 г. проведено лечение в стационаре по поводу реактивного артрита левого коленного сустава, эрозивного гастродуоденита и хронического тонзиллита.
Согласно результатам лабораторных исследований крови, гемоглобин – 126 г/л, скорость оседания эритроцитов – 38 мм/ч, С-реактивный белок – 12 мг/л. В синовиальной жидкости хламидии не обнаружены. Данные о цитозе синовиальной жидкости отсутствуют.
Схема лечения: аппликации димексида локально, индометациновая мазь, магнитотерапия.
Суставной синдром купирован. Больной П. продолжил лечение в санатории.
Учитывая показатель скорости оседания эритроцитов – от 40 до 42 мм/ч, было принято решение о направлении пациента на консультацию в Научно-исследовательский институт ревматологии им. В.А. Насоновой (НИИ ревматологии им. В.А. Насоновой).
На момент обращения диагноз – реактивный артрит левого коленного сустава, активность второй степени.
Консультант диагностировал ювенильный артрит, олигоартрит и дал направление на госпитализацию в детское отделение НИИ ревматологии им. В.А. Насоновой.
Больной П. был выписан в мае 2006 г. с диагнозом «хронический тонзиллит, артрит в анамнезе».
В течение последующих семи лет отмечалась отечность левого коленного сустава, поэтому неоднократно амбулаторно проводилась пункция с целью удаления синовиальной жидкости с последующим введением дипроспана.
В 2013 г. в городской клинической больнице № 4 установлен диагноз: анкилозирующий спондилит, двусторонний сакроилеит четвертной стадии, вторичный артроз тазобедренных и левого коленного суставов, продольное плоскостопие первой степени обеих стоп, идиопатический пролапс митрального клапана первой степени, легкое течение, митральная регургитация первой степени, кровообращение не нарушено.
С 2013 по 2018 г. каждые полгода проводилась пункция левого коленного сустава. Во время процедуры удаляли синовиальную жидкость и вводили дипроспан. При боли в суставе принимал диклофенак 100 мг/сут. В 2017 г. при ультразвуковом исследовании левого коленного сустава выявлены признаки острого синовита. Проведена магнитно-резонансная томография. В левом коленном суставе обнаружены разрастание синовиальной оболочки, значительное количество жидкости во всех заворотах.
В октябре 2018 г. пациент обратился в НИИ ревматологии им. В.А. Насоновой с жалобами на боль и отечность левого коленного сустава, а также на значительное ограничение движений в нем.
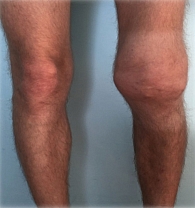
При осмотре: состояние средней тяжести. Больной нормостенического телосложения, рост – 178 см, вес – 58 кг, индекс массы тела – 18,3 кг/м2. Слизистые оболочки физиологической окраски. Лимфатические узлы не увеличены. Гипотрофия мышц левого бедра. При аускультации сердца выслушивается систолический шум во всех точках аускультации. Тахикардия, частота сердечных сокращений – 95 в минуту, артериальное давление – 130/80 мм рт. ст. В легких дыхание везикулярное. Живот при пальпации безболезненный. Печень и селезенка не пальпируются. Симптом поколачивания отрицательный с двух сторон. Отмечается выраженная дефигурация левого коленного сустава (рис. 1), умеренная болезненность при пальпации, объем активных и пассивных движений ограничен (разгибание – 20º, сгибание – 110º). Другие суставы без особенностей. Имеет место сглаженность поясничного лордоза, плоскостопие первой степени обеих стоп. Позвоночные индексы: ротация в шейном отделе – 73º, расстояние «затылок – стена» – 0 см, экскурсия грудной клетки – 5 см, тест Шобера – 5 см, боковые наклоны – 12 см с двух сторон, расстояние между лодыжками – 100 см. Батский индекс активности анкилозирующего спондилита (Bath Ankylosing Spondylitis Disease Activity Index – BASDAI) – 5,3, индекс активности анкилозирующего спондилита (Ankylosing Spondylitis Disease Activity Score – АSDAS) – 3,4.
Результаты анализа крови: гемоглобин – 178 г/л, эритроциты – 5,92 × 1012/л, лейкоциты – 16,3 × 109/л, нейтрофилы – 72,1%, палочкоядерные – 4,0%, эозинофилы – 1,4%, лимфоциты – 16,5%, моноциты – 9,8%, тромбоциты – 400 × 109/л, скорость оседания эритроцитов – 14 мм/ч (Вестегрен). Уровни глюкозы, холестерина, трансаминаз, креа-тинина, мочевой кислоты, общего белка, общего билирубина, щелочной фосфатазы в пределах нормы. С-реактивный белок – 80,0 мг/л, ревматоидный фактор (иммуноглобулиновые антитела IgM) < 9,5%, антитела к циклическому цитруллинированному пептиду – 0,1 Ед/мл. Лейкоцитарный антиген главного комплекса гистосовместимости человека (HLA-B27) – положительный.
Общий анализ мочи: цвет соломенно-желтый, реакция (pH) – 6,0, относительная плотность – 1,015, белок – отрицательно, глюкоза – отрицательно, эритроциты – 1–2 в п/зр., лейкоциты – 0–1 в п/зр., плоский эпителий – 0–1 в п/зр., слизь – отрицательно.
Произведена пункция левого коленного сустава с забором синовиальной жидкости в объеме 150 мл: цвет желтый, прозрачность мутная, вязкость низкая, муциновый сгусток умеренный, цитоз – 31,875 × 109/л, нейтрофилы – 91%, лимфоциты – 5%, синовиоциты – 2%, глюкоза – 5,76 ммоль/л, ревматоидный фактор – 2,17 Ед/мл, С-реактивный белок – 39,98 мг/л.
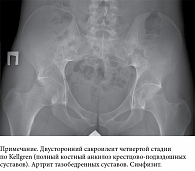
Рентгенография костей таза: крестцово-подвздошные суставы не визуализируются – анкилоз (рис. 2).
Ультразвуковое исследование тазобедренных суставов: в правом – жидкость в шеечно-капсулярном пространстве – 8,3 мм (норма до 7,0 мм). Проекция больших вертелов – контуры сохранены. Места прикрепления сухожилий в проекции большого вертела – отек и утолщение. Признаки подсухожильного бурсита отсутствуют. В левом тазобедренном суставе контуры головки и шейки бедренной кости не изменены. Жидкость в шеечно-капсулярном пространстве – 10,5 мм (норма до 7,0 мм) с пролиферацией синовиальной оболочки. Проекция больших вертелов – контуры сохранены. Места прикрепления сухожилий в проекции большого вертела – вертельный бурсит. Признаки подсухожильного бурсита отсутствуют.
Ультразвуковое исследование коленных суставов: в левом – синовиальная жидкость визуализируется в небольшом количестве, повышенной эхоплотности. Расширение всех заворотов за счет значительной пролиферации синовиальной оболочки. Синовиальная оболочка утолщена до 6,0 мм (норма до 3,0 мм) с выраженными разрастаниями без признаков усиления васкуляризации. Остеофитов на краях мыщелков бедренной и большеберцовой костей не обнаружено. Остеофитов на краях основания надколенника не выявлено. Киста Бейкера – подковообразная, 4,5 × 2,5 × 2,0 см, заполнена пролиферирующей синовиальной жидкостью. В правом коленном суставе синовиальная жидкость не визуализируется. Синовиальная оболочка не утолщена. Остеофиты на краях мыщелков бедренной и большеберцовой костей отсутствуют.
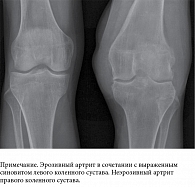
Рентгенография коленных суставов: эрозивный артрит (рис. 3).
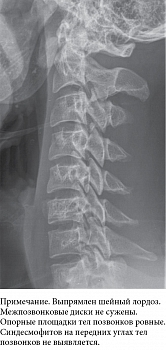
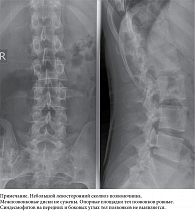
Рентгенография позвоночника: в шейном и поясничном отделах позвоночника синдесмофитов не выявлено (рис. 4 и 5).
Поставлен диагноз: анкилозирующий спондилит, развернутая стадия, высокая активность (BASDAI – 5,3) с внеаксиальными проявлениями (двусторонний коксит, левосторонний гонит), HLA-B27 – положительный, третий функциональный класс.
Учитывая недостаточный эффект нестероидных противовоспалительных препаратов и сульфасалазина (сохранялась высокая активность заболевания), был назначен ингибитор фактора некроза опухоли альфа этанерцепт (50 мг/нед подкожно один раз в неделю).
Обсуждение
Более полувека назад болезнь Бехтерева, анкилозирующий спондилоартрит по классификации Всесоюзного антиревматического комитета, относили к особым вариантам инфектарт-рита (ревматоидного артрита, согласно современной классификации). Однако большинство авторов выделяли его в самостоятельную нозологическую единицу [9].
В более поздних руководствах и рекомендациях по ревматологии:
- болезнь Бехтерева (анкилозирующий спондилоарт-рит) – хроническое системное воспаление суставов, преимущественно позвоночника, с ограничением его подвижности за счет анкилозирования апофизальных суставов, формирования синдесмофитов и кальцификации спинальных связок [10]. Считалось, что в патологический процесс в первую очередь вовлекаются крестцово-подвздошные сочленения, затем межпозвонковые и реберно-позвонковые суставы, в которых развивается хроническое воспаление синовиальной оболочки, гистологически схожее с синовитом при ревматоидном артрите. В результате возникала прогрессирующая деструкция суставного хряща с анкилозированием крестцово-подвздошных суставов и мелких суставов позвоночника, а также эрозированием субхондральной кости;
- идиопатический анкилозирующий спондилоартрит (болезнь Бехтерева, болезнь Штрюмпелля – Бехтерева – Мари) – хроническое системное воспалительное заболевание позвоночника и суставов, относящееся к группе серонегативных спондилоартритов [11];
- анкилозирующий спондилит – хроническое системное воспалительное заболевание, характеризующееся преимущественным поражением крестцово-подвздошных суставов и позвоночника [12];
- идиопатический анкилозирующий спондилоартрит (болезнь Бехтерева) – хроническое системное заболевание, характеризующееся воспалительным поражением суставов позвоночника, околопозвоночных тканей и крестцово-подвздошных сочленений с анкилозированием межпозвоночных суставов и развитием кальцификации спинальных связок [13];
- анкилозирующий спондилит – хроническое воспалительное заболевание позвоночника (спондилит) и крестцово-подвздошных суставов (сакроилеит), нередко протекающее с поражением периферических суставов (артрит) и энтезисов (энтезит), в ряде случаев глаз (увеит) и луковицы аорты (аортит) [14];
- анкилозирующий спондилит (болезнь Бехтерева) – хроническое воспалительное заболевание позвоночника (спондилит) и крестцово-подвздошных суставов (сакроилеит), нередко периферических суставов (артрит) и энтезисов (энтезит), а в ряде случаев глаз (увеит) и корня аорты (аортит) [15].
Согласно последним клиническим рекомендациям, анкилозирующий спондилит характеризуется поражением крестцово-подвздошных суставов и/или позвоночника, с частым вовлечением в патологический процесс энтезисов и периферических суставов [1]. В нашем случае у больного отсутствует поражение позвоночника, что характерно для ювенильного анкилозирующего спондилита [6, 8].
Используемые в настоящее время модифицированные Нью-Йоркские классификационные критерии анкилозирующего спондилита основываются на комбинации клинических симптомов и достоверных признаков сакроилеита: двустороннего не ниже второй стадии или одностороннего третьей и четвертой стадии [16].
У наблюдаемого нами больного в 18 лет диагностирован двусторонний сакроилеит четвертой стадии. Однако, для того чтобы по этим критериям диагноз считался достоверным, при обнаружении рентгенологических признаков необходимо также наличие любого клинического признака. Речь, в частности, идет о боли в нижней части спины, длящейся не менее трех месяцев, уменьшающейся после физических упражнений и не стихающей в покое, ограничении движений в поясничном отделе позвоночника в сагиттальной и фронтальной плоскостях, снижении экскурсии грудной клетки относительно нормы для соответствующего пола и возраста. Учитывая, что на ранних этапах болезни рентгенографические изменения часто отсутствуют и требуется несколько лет, чтобы они появились, наличие анкилоза крестцово-подвздошных суставов можно считать подтверждением длительного течения болезни с ювенильным дебютом. У больного П. заболевание можно классифицировать как анкилозирующий спондилит, согласно классификационным критериям Европейской группы по изучению спондилоартритов [17]: имеет место один большой критерий (односторонний гон-артрит) и один малый критерий (сакроилеит). Несмотря на многолетнее течение болезни и анкилоз крестцово-подвздошных суставов, отсутствие структурных изменений в позвоночнике позволяет диагностировать развернутую клиническую стадию [1].
Заключение
Представленное клиническое наблюдение демонстрирует особенности течения анкилозирующего спондилита с ювенильным началом и возможные причины его поздней диагностики.
Прозрачность исследования
Исследование не имело спонсорской поддержки. Авторы несут полную ответственность за представление окончательной версии рукописи в печать.
Декларация о финансовых и других взаимоотношениях
Авторы не получали гонорар за исследование, лекции или гранты по теме исследования.
V.V. Lebedeva, PhD, Yu.V. Muravyov, MD, PhD, A.V. Smirnov, MD, PhD, A.B. Spitsina
V.A. Nasonova Research Institute of Rheumatology
Contact person: Yury V. Muravyov, murawyu@mail.ru
Presented the features of the course of ankylosing spondylitis with juvenile onset. Discussed the reasons for its late diagnosis.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.