Проведено клиническое исследование эффективности включения препарата Полиоксидоний® в комплекс лечения часто болеющих детей в возрасте 1–14 лет, у которых острые респираторные инфекции сопровождались бронхообструктивным синдромом.
Препарат Полиоксидоний® вводился внутримышечно 1 раз в сутки в дозе 0,1–0,15 мг/кг с интервалом между введениями в 2 дня, курс лечения состоял из 5 инъекций. У всех детей, получавших Полиоксидоний® в остром периоде болезни, на 1–2 дня раньше, чем у детей из группы плацебо-контроля или не получавших Полиоксидоний®, наступало обратное развитие проявлений бронхиальной обструкции.
На фоне терапии Полиоксидонием отмечено повышение исходно сниженных, снижение исходно высоких и сохранение нормального уровня показателей фагоцитирующих нейтрофилов, их переваривающей способности и индекса завершенности фагоцитоза, что подтвердило положительное влияние препарата на систему фагоцитоза и его иммуномодулирующий эффект. Также отмечена тенденция к усилению синтеза ИФН-гамма, что может указывать на способность препарата Полиоксидоний® опосредованно включать клеточные механизмы иммунитета, препятствующие активации Th2-клеток и переключению В-лимфоцитов на синтез IgE.
Анализ отдаленных результатов лечения с применением Полиоксидония показал: эпизоды бронхообструкции отсутствовали у 50% пациентов с рецидивирующим обструктивным бронхитом в течение 1 года катамнестического наблюдения и у 100% пациентов с бронхиальной астмой в течение 1,5 лет наблюдения.
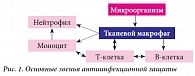
Рис. 1. Основные звенья антиинфекционной защиты
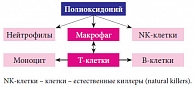
Рис. 2. Принципы действия азоксимера бромида (Полиоксидоний®) на клетки иммунной системы

Таблица 1. Результаты катамнестического наблюдения за детьми, часто болеющими острыми респираторными инфекциями, ассоциированными с рецидивами обструктивного бронхита

Таблица 2. Результаты катамнестического наблюдения за детьми, часто болеющими острыми респираторными инфекциями, ассоциированными с приступами бронхиальной астмы
Введение
Внедрение в педиатрическую практику антибактериальной терапии и вакцинопрофилактики привело к существенному изменению структуры инфекционной заболеваемости в детском возрасте. В настоящее время у детей существенно возросла роль болезней, которым вплоть до второй половины ХХ века придавалось сравнительно небольшое значение. К числу таких болезней относятся острые респираторные инфекции (ОРИ). Этиологическая структура этих заболеваний неоднородна. Причинно-значимыми факторами ОРИ могут быть респираторные вирусы, стрепто- и стафилококки, Mycoplasma pneumoniae, Chlamydia pneumoniae и ряд других микроорганизмов.
В целом к ОРИ в большей степени предрасположены дети, нежели взрослые. Несмотря на то что у некоторых детей эти заболевания встречаются значительно чаще, чем в общей детской популяции, до сих пор контингент с высоким риском частого возникновения ОРИ не определен, частота встречаемости таких детей в популяции не известна, критерии включения ребенка в группу часто болеющих детей (ЧБД) не уточнены.
В нашей стране ЧБД стали включаться в особую группу диспансерного наблюдения с начала 80-х гг. прошлого века. Первоначально ее формировали из детей, у которых вне зависимости от возраста эпизоды ОРИ возникали 4 и более раз в год [1]. Однако в последующем большинство педиатров при включении детей в группу ЧБД стали использовать критерии, предложенные В.Ю. Альбицким и А.А. Барановым, согласно которым ребенка считают часто болеющим, если он переносит ОРИ на первом году жизни не менее 4 раз, а затем ежегодно в возрасте 1–3 лет – не менее 6, в возрасте 4–5 лет – не менее 5, а старше 5 лет – не менее 4 раз [2].
Анализ данных, полученных при обследовании большого количества детей в США и европейских странах, позволил установить, что в течение года грудные дети переносят в среднем 6,1 ± 2,6 респираторных инфекций, за 2-й год жизни – 5,7 ± 3,0; на 3-м и 4-м годах этот показатель несколько уменьшается, составляя 4,7 ± 2,9 эпизода, но в первые школьные годы дети вновь начинают чаще болеть (5,5 ± 2,6), и только к 10–14-летнему возрасту частота ОРИ у детей снижается до 2–3 заболеваний в год [3]. В Европе и США такая частота ОРИ у детей не считается аномальным явлением.
Но можно ли относить к физиологической норме состояние ребенка, при котором ОРИ возникают каждые 2–3 месяца и чаще? В 1989 г. этот вопрос стал предметом обсуждения на XIX Международном конгрессе педиатров во Франции. В итоговой резолюции было признано, что на данный момент «не существует никакого идеального терапевтического решения этой многофакторной проблемы». Некоторые зарубежные и отечественные исследователи расценивают высокую частоту ОРИ у детей грудного и младенческого возраста как нормальное явление, способствующее адаптации иммунной системы маленького ребенка к сосуществованию с миром микроорганизмов. Вместе с этим не вызывает сомнений, что в условиях часто возникающих ОРИ нарушается морфофункциональное состояние растущего организма и возникают условия для раннего развития хронических заболеваний.
Кроме того, известно, что часть респираторных вирусов относится к числу триггеров обострений бронхиальной астмы. Респираторные вирусы также способны вызывать развитие серозных отитов, сопровождающихся снижением слуха, а некоторые из них могут приводить к формированию хронического облитерирующего бронхиолита [4]. Определенная роль в этиологической структуре ОРИ принадлежит Mycoplasma pneumoniae. Как известно, Mycoplasma pneumoniae патогенна для человека. Этот патоген проявляет выраженный тропизм к базальной мембране мерцательного эпителия, выстилающего респираторный тракт. Малый размер, отсутствие ригидной оболочки, высокая подвижность, мощный адгезивный аппарат обеспечивают прочное прикрепление Mycoplasma pneumoniae к мембране эпителиальной клетки и соединение с ней. Прикрепившись к клеткам респираторного эпителия, микроорганизм повреждает реснички и обусловливает цитопатические изменения в клетках эпителия с выделением супероксидантов.
Последние способствуют развитию бронхоспазма, блокаде мукоцилиарного клиренса, гибели клеток и их слущиванию в просвет бронхов. В организме, инфицированном Mycoplasma pneumoniae, развиваются реакции гиперчувствительности замедленного типа [5]. Mycoplasma pneumoniae «ускользает» от действия защитных сил организма хозяина благодаря способности к антигенной мимикрии [5], а также за счет мощного сопротивления действию лизосомальных ферментов нейтрофилов [6]. Более того, Mycoplasma pneumoniae способна как персистировать в нейтрофилах, так и размножаться в них [5]. Респираторный микоплазмоз, вероятнее всего, развивается при наличии иммунодефицита, на что указывает повышенная чувствительность к Mycoplasma pneumoniae в эксперименте у мышей после тимэктомии, облучения или введения антилимфоцитарной сыворотки, а также уменьшение количества инфицированных лиц после их лечения препаратом тимуса [5].
Сегодня к группе ЧБД принято относить детей, подверженных частым респираторным инфекциям из-за транзиторных, корригируемых отклонений в системе биологической защиты и не имеющих стойких нарушений в ней [1, 7]. Однако наши наблюдения показали, что у ЧБД не только в остром периоде респираторных инфекций, но и в интерморбидном периоде имеются отклонения в системе биологической защиты в виде снижения уровней лимфоцитов с фенотипами СD3+, CD4+, (а иногда и СD8+), лейкоцитарного гамма-интерферона, концентрации иммуноглобулинов класса A (IgA) [8]. Служит ли это проявлением вторичного иммунодефицитного синдрома, или у таких детей имеются какие-то генетические особенности – на сегодняшний день остается неизвестным. Подобные изменения иммунного статуса отмечаются также у детей с тимомегалией и с тимомегалией в анамнезе [9–11], и, по нашему мнению, именно эти дети формируют основной контингент ЧБД.
В связи с этим возникает необходимость использовать в комплекcном лечении ЧБД средства, повышающие общую сопротивляемость организма, в том числе иммунотропные препараты. Впервые вопрос о включении в базисную терапию ЧБД иммунотропных средств был поднят на международном уровне на упомянутом выше XIX Международном конгрессе педиатров во Франции. В качестве такого средства предлагалось использовать препарат рибосомного происхождения рибомунил, эффективность которого была доказана в многочисленных исследованиях in vitro и in vivo [4]. В течение последующих 25 лет на фармацевтическом рынке появилось большое количество препаратов, механизм действия которых был направлен на восстановление нормальной функции иммунной системы. Из всех имеющихся иммунотропных средств наиболее целесообразным представляется использование иммуномодуляторов, то есть таких лекарственных средств, которые способны в зависимости от исходного состояния повышать пониженные или понижать повышенные показатели системы иммунитета [12].
Иммуномодулирующие средства достаточно хорошо контролируют вторичные иммунодефициты. Однако группа ЧБД разнородна, и часто бывает трудно ответить на вопрос, вторичный или первичный иммунодефицит имеет место у конкретного ребенка. Как известно, исправить генетический дефект с помощью лекарственных средств невозможно. Тем не менее существует вероятность того, что при некотором повышении активности нормально работающего компонента иммунной системы возможна хотя бы частичная компенсация «плохой работы» дефектного компонента. Таким образом, любой препарат, избирательно действующий на соответствующий компонент иммунной системы, помимо воздействия на него способен оказывать и неспецифическое воздействие на всю систему иммунитета в целом [13]. К препаратам, прошедшим клинические испытания и соответствующим требованиям Фармакологического государственного комитета России, предъявляемым к иммунотропным лекарственным средствам, относится Полиоксидоний® (азоксимера бромид) [14].
Это физиологически активное соединение, обладающее иммуномодулирующим и детоксицирующим свойствами и, помимо этого, являющееся пролонгирующим носителем фармакологически активных соединений [14]. В опытах in vitro доказано, что мишенями для препарата Полиоксидоний® являются факторы естественной резистентности: клетки фагоцитарной системы (моноциты и нейтрофилы) и естественные киллеры (рис. 1) [12]. Его взаимодействие с указанными клетками ведет к изменению их функциональной активности, проявляющейся в усилении синтеза цитокинов и фагоцитоза [15].
В условиях in vivo Полиоксидоний® обладает более сложным и многогранным эффектом. Поскольку развитие любого иммунного ответа начинается с клеток моноцитарно-макрофагальной системы и цитокины, продуцируемые моноцитами/макрофагами, обладают плейотропным эффектом, усиление под влиянием препарата Полиоксидоний® их функциональной активности ведет к активации и клеточного, и гуморального иммунитета [15]. Следовательно, препарат обладает способностью приводить в движение все факторы защиты организма от чужеродных агентов, и это движение распространяется естественным путем – так, как это происходит при развитии иммунного ответа в организме (рис. 2) [12]. На основании всего вышеизложенного было принято решение использовать препарат Полиоксидоний® в комплексном лечении ЧБД, у которых ОРИ сопровождались развитием бронхообструктивного синдрома.
Характеристика пациентов и методы исследования
Под наблюдением находились 188 часто болеющих детей в возрасте 1–14 лет, у которых ОРИ сопровождались бронхообструктивным синдромом. Среди них 100 детей были в возрасте 1–3 лет, 39 – 4–6 и 49 – 7–14 лет. Каждый ребенок болел ОРИ не реже 5 раз в год. Бронхообструктивный синдром у 100 детей 1–3 лет расценивался как обструктивный бронхит, у 88 детей 4–14 лет – как проявления среднетяжелой бронхиальной астмы. Диагноз бронхиальной астмы устанавливался на основании критериев, рекомендованных группой экспертов Национальной программы «Бронхиальная астма у детей. Стратегия лечения и профилактика» (1997) [16]. У всех наблюдавшихся детей бронхообструктивный синдром возникал на фоне типично протекавших ОРИ. Со 2–4-го дня от начала ОРИ у детей усиливался кашель, появлялись шумное дыхание, экспираторная или смешанная одышка с участием вспомогательной мускулатуры грудной клетки, рассеянные сухие свистящие хрипы в легких (у детей с обструктивным бронхитом в легких выслушивались также рассеянные разнокалиберные влажные хрипы).
У больных отмечались тахикардия, приглушение тонов сердца. У 37% детей с повторными эпизодами обструктивного бронхита при поступлении отмечались признаки первичного инфекционного токсикоза (гипертермия, менингизм, тонико-клонические судороги с выключением сознания, повторная рвота). При рентгенологическом исследовании грудной клетки у всех детей выявлялись признаки эмфиземы легких. Острой пневмонии не было зарегистрировано ни у одного ребенка. У всех детей с повторными эпизодами обструктивного бронхита была исследована слизь из нижнего носового хода на присутствие в ней антигенов респираторных вирусов (вирус гриппа, парагриппа, аденовирус, респираторно-синцитиальный вирус). При идентификации вирусов использовали метод иммунофлюоресценции с конъюгированными антителами к вирусам гриппа А1, А2, В, парагриппа I, II, III типов, респираторно-синцитиальному и аденовирусам типов 3, 6, 7, изготовленными на предприятии НИИ гриппа РАМН.
У детей с бронхиальной астмой исследование слизи из нижнего носового хода не проводилось. С учетом результатов наших предыдущих исследований [17–19], в которых была установлена высокая частота инфицированности Mycoplasma pneumoniae у детей, страдавших обструктивным бронхитом, ассоциированным с ОРИ, для назначения адекватной терапии наблюдавшимся пациентам было принято решение проверить инфицированность их организма указанным патогеном.
У детей с повторными эпизодами обструктивного бронхита инфицированность Mycoplasma pneumoniae определялась методом твердофазного иммуноферментного анализа (ИФА), у 16 детей с бронхиальной астмой – методом полимеразной цепной реакции (ПЦР), у 54 детей с бронхиальной астмой – с помощью ИФА, у 18 детей с бронхиальной астмой – обоими указанными методами. Методом ПЦР исследовалось бронхиальное содержимое, полученное после глубокого кашля, спровоцированного надавливанием шпателем на корень языка. С помощью ИФА исследовалась сыворотка крови, полученной из локтевой вены не ранее 8-го дня от начала ОРИ. Идентификация респираторных вирусов проводилась в лаборатории Морозовской детской городской клинической больницы, верификация Mycoplasma pneumoniae у всех пациентов проводилась в лабораториях Московского научно-исследовательского института эпидемиологии и микробиологии (МНИИЭМ) им. Г.Н. Габричевского.
Проведенное клинико-лабораторное исследование показало, что в группе ЧБД с повторными эпизодами обструктивного бронхита антигены респираторных вирусов (гриппа, парагриппа или аденовирусов) выявлялись у 14% детей, инфицированность Mycoplasma pneumoniae – у 68%, вирусно-микоплазменная ассоциация идентифицирована у 18% детей. В группе ЧБД с бронхиальной астмой 74 из 88 (84%) обследованных детей оказались инфицированными Mycoplasma pneumoniae. В целом в общей группе наблюдавшихся нами ЧБД инфицированными Mycoplasma pneumoniae были 160 из 188 (85%) обследованных детей. У наблюдавшихся больных также было проведено исследование иммунного статуса. У 60 детей с повторными эпизодами обструктивного бронхита исследовали фагоцитарную активность нейтрофилов (по способности поглощать и переваривать Staphylococcus aureus). У 40 детей из этой группы определяли также количественные показатели лимфоцитов с фенотипами СD3+, CD4+, CD8+, CD20+ и функциональную активность лимфоцитов по результатам исследования интерферонового (ИФН) статуса.
Относительное и абсолютное количество лимфоцитов определяли по общепринятой методике, количественные показатели Т-звена иммунной системы и CD20+ – методом непрямой реакции поверхностной иммунофлюоресценции с помощью моноклональных антител; методом радиальной иммунодиффузии по Манчини определяли концентрацию сывороточных иммуноглобулинов (IgA, IgM, IgG), отражающих функциональную активность В-звена иммунной системы. Исследование ИФН-статуса проводилось традиционным методом в цельной гепаринизированной крови. Определяли сывороточный интерферон и уровень продукции ИФН-альфа и ИФН-гамма. Оценку ИФН-статуса проводили по способности лейкоцитов периферической крови продуцировать альфа- и гамма-интерферон спонтанно и при стимуляции in vitro вирусом Ньюкасл, штамм Канзас (для ИФН-альфа) и фитогемагглютинином (для ИФН-гамма).
Уровень продукции ИФН определяли по отмене цитопатогенного действия тест-вируса в серии двукратных разведений цельной культуральной жидкости. В качестве тест-вируса использовали вирус энцефаломиокардита мышей (100 цитопатогенных доз). Уровень активности ИФН выражали величиной, обратной максимальному разведению тестируемого супернатанта, задерживающему цитопатогенное действие вируса на 50%. В качестве внутрилабораторных референсных препаратов использовали супернатанты лейкоцитов, содержащие в известном титре альфа- и гамма-интерферон.
У 25 больных бронхиальной астмой, ассоциированной с ОРИ, с помощью тех же методов проведено исследование иммунного статуса с определением относительного и абсолютного количества лимфоцитов, количества лимфоцитов с фенотипом СD3+, CD4+, CD8+, CD20+, основных классов иммуноглобулинов (IgA, IgM, IgG). Помимо этого у всех 88 больных бронхиальной астмой методом иммуноферментного анализа исследовалась концентрация в крови общего IgE, а у 69 из них были определены аллергенспецифические IgE-антитела к эпидермальным, пищевым, пыльцевым, бактериальным аллергенам. Исследование иммунного статуса у больных бронхиальной астмой также проводилось в лабораториях МНИИЭМ им. Г.Н. Габричевского.
У всех больных бронхиальной астмой в динамике исследовалась функция внешнего дыхания: у детей 4–6 лет – методом пневмотахометрии, у детей 7–14 лет – методом спирографии. Установлено, что у всех ЧБД с бронхиальной астмой, у которых определяли концентрацию IgE (n = 69), был повышен уровень общего IgE (98–1598 кЕ/л): из них у 48 детей выявлена поливалентная сенсибилизация, у 7 – сенсибилизация к условно-патогенным микроорганизмам, у 5 – к бытовым аллергенам, у 9 – к пищевым аллергенам. Лечение детей при поступлении под наше наблюдение проводилось согласно общим принципам терапии соответствующих заболеваний. В остром периоде на фоне приступа удушья проводили лечение, направленное на восстановление бронхиальной проходимости.
В комплекс терапии данных пациентов был включен препарат Эуфиллин (аминофиллин) из расчета 10–20 мг/кг, ингаляции бета-2-агонистов короткого действия, ингаляционные глюкокортикостероиды, муколитические препараты, увлажненный кислород. При тяжелых приступах удушья использовались системные глюкокортикостероиды из расчета 1–2 мг/кг в пересчете на преднизолон. Детям с доказанным инфицированием Mycoplasma pneumoniae назначался азитромицин или рокситромицин. В комплексное лечение детей с обструктивным бронхитом включались антибиотики разных групп.
При лечении бронхиальной астмы азитромицин назначался по разным схемам из следующего расчета: в первые сутки 10 мг/кг, в последующие – 5 мг/кг; рокситромицин – в дозе 5–8 мг/кг/сут (курс лечения рокситромицином – 10 суток). Дети, страдавшие обструктивным бронхитом, азитромицин получали по классической схеме: в первые сутки 10 мг/кг, в последующие 4 дня – 5 мг/кг. Помимо указанной терапии, часть больных с рецидивирующим обструктивным бронхитом и бронхиальной астмой, инфицированных Mycoplasma pneumoniaе, в составе комплексной терапии получали препарат Полиоксидоний®. Подгруппы детей формировались методом непреднамеренного отбора. 40 детей группы ЧБД с повторными эпизодами обструктивного бронхита получали Полиоксидоний®. С целью оценки эффективности данного препарата были сформированы еще 2 подгруппы. 15 пациентов с обструктивным бронхитом получали плацебо (изотонический раствор хлорида натрия), а еще 45 детей получали базовое лечение, но без включения в его комплекс препарата Полиоксидоний® или плацебо.
Отметим: среди ЧБД с повторными эпизодами обструктивного бронхита инфицированными Mycoplasma pneumoniae оказались 35 из 40 детей (87%), получавших препарат Полиоксидоний®, 12 из 15 (80%) детей, получавших плацебо, и 36 из 45 (82%) детей из подгруппы сравнения. В группе ЧБД с бронхиальной астмой (n = 74) препарат Полиоксидоний® получали 30 детей, остальные были включены в группу сравнения; плацебо-контроля в данной группе не проводилось. Из 30 ЧБД с бронхиальной астмой, получавших препарат Полиоксидоний®, Mycoplasma pneumoniae были инфицированы 28 детей (93%), из 58 детей подгруппы сравнения – 46 (80%) детей. Лечение препаратом Полиоксидоний® и плацебо назначали в зависимости от сроков поступления в стационар с 3–8-го дня от начала ОРИ, препараты макролидного ряда (азитромицин или рокситромицин) назначали после получения информации об обнаружении у больного Mycoplasma pneumoniae. Препарат Полиоксидоний® вводился внутримышечно 1 раз в сутки в дозе 0,1–0,15 мг/кг с интервалом между введениями в 2 дня. Курс лечения состоял из 5 инъекций. Контроль параметров иммунного и ИФН-статусов и фагоцитоза у больных, страдавших бронхообструкцией, получавших препарат Полиоксидоний®, и в группах сравнения проводился до лечения и через 2 и 4 недели от его начала.
Все дети в остром периоде наблюдались на кафедре детских болезней медицинского факультета Российского университета дружбы народов на базе Морозовской детской городской клинической больницы г. Москвы. Эффективность комплексной терапии оценивали как с точки зрения непосредственного эффекта (купирование инфекционного токсикоза, устранение проявлений бронхообструкции, динамика показателей фагоцитоза, иммунного и ИФН-статусов), так и по отдаленным результатам лечения. У детей с рецидивирующим обструктивным бронхитом применялись следующие критерии оценки отдаленных результатов лечения (применялась 4-балльная шкала):
- 4 балла – (при отсутствии базисной терапии) полное прекращение рецидивов обструктивного бронхита в течение срока наблюдения (1 год);
- 3 балла – (при отсутствии базисной терапии) полное отсутствие приступов бронхиальной обструкции в течение 6 месяцев;
- 2 балла – (при отсутствии базисной терапии) возникновение обструктивного бронхита в течение первых 3–6 месяцев после окончания курса терапии препаратом Полиоксидоний® с уменьшением частоты и тяжести приступов по сравнению с периодом до лечения;
- 1 балл – сохранение прежней частоты и тяжести рецидивов обструктивного бронхита.
У детей, больных бронхиальной астмой, при включении в комплекс лечения азитромицина или рокситромицина в сочетании с препаратом Полиоксидоний® для оценки отдаленных результатов лечения также применялась 4-балльная шкала со следующими критериями:
- 4 балла – (при отсутствии базисной терапии) полное прекращение приступов бронхиальной астмы в течение 1,5 лет наблюдения;
- 3 балла – (при отсутствии базисной терапии) прекращение приступов бронхиальной астмы в течение 5 месяцев наблюдения, с уменьшением частоты и тяжести приступов после указанных пяти месяцев ремиссии;
- 2 балла – сохранение симптомов заболевания при уменьшении либо частоты (при сохранении прежней тяжести проявлений), либо выраженности проявлений (при сохранении прежней частоты);
- 1 балл – течение заболевания осталось прежним.
Обработка результатов исследования проводилась методами вариационной статистики с определением средней арифметической величины, ошибки средней, стандартного отклонения. Сравнение результатов проводилось с использованием критерия Стьюдента. При сравнении некоторых показателей рассчитывали доли пациентов (q), при этом общее количество пациентов в группе принимали за 1.
Результаты исследования
Рецидивирующий обструктивный бронхит
При оценке результатов лечения препаратом Полиоксидоний® основное внимание обращали на динамику показателей систем биологической защиты, поскольку, в отличие от многих других систем организма, нарушение функции иммунной системы оценить на основании клинических критериев очень сложно. Основным критерием нарушения функции данной системы является склонность к инфекционным заболеваниям, что и было отмечено у наблюдавшихся нами пациентов. При анализе течения неосложненного обструктивного бронхита у детей сравниваемых подгрупп установлено, что у пациентов, получавших в комплексе лечения Полиоксидоний®, по сравнению с детьми, не получавшими данный препарат, на 1–2 дня раньше снижалась температура тела, исчезали одышка, кашель, хрипы в легких. Анализ результатов исследования фагоцитарной активности у детей, получавших лечение препаратом Полиоксидоний®, на 2–3-и сутки после окончания лечения показал, что при исходно низком содержании фагоцитирующих нейтрофилов появилась отчетливая тенденция к увеличению их абсолютного количества (до лечения – 1343 ± 128 в мкл, после лечения – 2171 ± 570 в мкл).
В случаях когда абсолютное количество фагоцитов до начала лечения препаратом Полиоксидоний® превышало 3,0 × 109/л, после окончания терапии наблюдалось достоверное уменьшение их количества (до лечения – 4554 ± 547 в мкл, после лечения – 1953 ± 578 в мкл; p < 0,01). На исходно нормальное количество фагоцитирующих нейтрофилов Полиоксидоний® существенного влияния не оказывал (до лечения – 2455 ± 117, после – 3223 ± 625; p > 0,05). Полиоксидоний® оказывал положительный эффект на переваривающую способность нейтрофилов в случаях снижения ее до начала лечения. Так, у детей до лечения препаратом Полиоксидоний® индекс завершенности фагоцитоза в среднем был равен 0,6 ± 0,11, после лечения составлял 1,38 ± 0,23 (p < 0,01), в то время как у детей, получавших плацебо, – 0,7 ± 0,14 и 1,11 ± 0,41 (p > 0,05) соответственно. На нормальную переваривающую способность нейтрофилов Полиоксидоний® существенного влияния не оказывал, и индекс завершенности фагоцитоза был равен 0,61 ± 0,05 и 0,86 ± 0,18 (p > 0,05) соответственно.
Что касается показателей клеточного иммунитета, то после окончания лечения как с включением препарата Полиоксидоний®, так и с плацебо уменьшилось количество лимфоцитов CD3+-фенотипа. Влияния препарата Полиоксидоний® на уровень CD4+-, CD8+- и CD20+-лимфоцитов не выявлено. Сниженная до лечения продукция ИФН-альфа у детей, получавших и Полиоксидоний®, и плацебо, сразу после окончания лечения восстанавливалась до уровня здоровых детей. Продукция ИФН-гамма в условиях включения в комплексную терапию препарата Полиоксидоний® имела отчетливую тенденцию к повышению (60 ± 30 МЕ/мл по сравнению с 16 ± 30 МЕ/мл у детей, получавших плацебо), что может свидетельствовать об усилении цитокиновой активности Th1-клеток и о включении клеточного механизма иммунитета, препятствующего активации Th2-клеток и переключению В-лимфоцитов на синтез IgE. Через 4 недели после окончания лечения препаратом Полиоксидоний® в сочетании с препаратами макролидного ряда количество фагоцитирующих нейтрофилов у детей находилось в пределах возрастной нормы, в то время как у детей, получавших плацебо, нормализации количества фагоцитирующих нейтрофилов не отмечено (2531 ± 522 и 1557 ± 301 в мкл соответственно).
Количество CD3+-лимфоцитов как в группе детей, получавших Полиоксидоний®, так и в группе детей, получавших плацебо, имело тенденцию к увеличению, но не достигало возрастной нормы. Остальные исследованные показатели Т- и В-звена иммунной системы были в пределах показателей здоровых детей. Способность Т-лимфоцитов к продукции ИФН-гамма после лечения препаратом Полиоксидоний® и через 4 недели сохранялась на высоком уровне. Катамнестическое наблюдение за детьми, получившими в комплексе лечения иммуномодулятор Полиоксидоний®, позволило установить, что в течение всего последующего года у 50% пациентов (q = 0,5) не было ни одного эпизода бронхообструкции. В группе детей, получивших плацебо, рецидивов обструктивного бронхита не было лишь у 1 из 15 детей (q = 0,07; p < 0,001). В группе сравнения из 45 детей, получавших в комплексе лечения только макролиды, эпизодов обструктивного бронхита в течение последующего года не отмечено только у 4 детей (q = 0,09), различие между детьми основной группы и группы сравнения статистически достоверно (p < 0,001) (табл. 1).
Бронхиальная астма
Все пациенты, страдавшие бронхиальной астмой, поступили под наблюдение во время приступа удушья, возникшего на фоне ОРИ. В послеприступном периоде у всех пациентов зарегистрировано нарушение бронхиальной проходимости, при проведении нагрузки с бронходилататором выявлена положительная динамика. Рентгенологическое исследование органов грудной клетки выявило повышение прозрачности легочной ткани без очаговых и инфильтративных изменений, умеренное расширение корней легких, обогащение сосудистого рисунка прикорневых зон. При исследовании иммунного статуса на 7–10-й день от начала заболевания (до включения в комплекс терапии препарата Полиоксидоний® и макролидов) у больных выявлено снижение переваривающей способности нейтрофилов, уменьшение количества лимфоцитов с фенотипами CD3+ и CD4+, повышение количества CD20+-клеток, снижение концентрации IgG и повышение уровня IgA.
У всех инфицированных Mycoplasma pneumoniae детей в комплекс терапии были включены антибиотики макролидного ряда (азитромицин, рокситромицин), а детям, у которых проводилось исследование иммунного статуса, помимо этого назначался Полиоксидоний®. У детей, получавших в комплексе терапии Полиоксидоний®, по сравнению с детьми, получавшими только препараты макролидного ряда, на 1–2 дня раньше снижалась температура тела, исчезали одышка, кашель, хрипы в легких. Катамнестическое наблюдение за 63 детьми в течение 1,5 лет позволило установить, что ни у одного ребенка, получившего в комплексе терапии два десятидневных курса лечения азитромицином или один 10-дневный курс лечения рокситромицином в сочетании с препаратом Полиоксидоний®, за весь период наблюдения не возникло ни одного приступа бронхиальной астмы (табл. 2). Аналогичный эффект наблюдался у половины детей, получивших один 10-дневный курс лечения азитромицином в сочетании с препаратом Полиоксидоний®. Еще у 50% детей данной группы приступы бронхиальной астмы продолжали регистрироваться, однако по сравнению с периодом до проведенной терапии они возникали значительно реже и провоцировались не ОРИ, а причинно-значимыми аллергенами.
Заключение
Оценивая клинические эффекты препарата Полиоксидоний® при включении его в комплекс терапии ЧБД 1–14 лет, у которых ОРИ сопровождались развитием бронхообструктивного синдрома, необходимо отметить, что в группе приема Полиоксидония в остром периоде болезни на 1–2 дня раньше, чем в группах сравнения, наступало обратное развитие проявлений бронхиальной обструкции. Что касается систем биологической защиты, то проведенное исследование показало преимущественное влияние Полиоксидония на систему фагоцитоза и его иммуномодулирующий эффект. Это выражалось в повышении исходно сниженных, снижении исходно высоких и сохранении нормального уровня показателей фагоцитирующих нейтрофилов, их переваривающей способности и индекса завершенности фагоцитоза.
Полиоксидоний® не оказывал существенного влияния на количественный состав лимфоцитов с фенотипами СD4+, CD8+, CD20+, но способствовал усилению функциональной активности Th1-клеток, что подтверждалось усилением синтеза ИФН-гамма. Усиление цитокиновой активности Th1-клеток может указывать и на способность препарата Полиоксидоний® опосредованно включать клеточные механизмы иммунитета, препятствующие активации Th2-клеток и переключению В-лимфоцитов на синтез IgE. Помимо этого, Полиоксидоний® в комплексе с препаратами макролидного ряда является эффективным средством борьбы с таким патогеном, как Мycoplasma pneumoniae. Интересными оказались отдаленные последствия лечения препаратом Полиоксидоний® у часто болеющих детей, у которых ОРИ сопровождались бронхиальной обструкцией.
Результаты исследования показали, что использование в комплексе терапии препарата Полиоксидоний® привело к длительному прекращению возникновения эпизодов обструктивного бронхита у ЧБД и улучшению течения бронхиальной астмы. Включение препарата в схемы терапии позволило добиться отсутствия эпизодов бронхообструкции в течение года (далее наблюдение не проводилось) у 50% пациентов с рецидивирующим обструктивным бронхитом и в течение 1,5 лет у 100% пациентов с бронхиальной астмой. Полученный эффект у больных бронхиальной астмой вызывает вопрос, каким же заболеванием страдали эти дети и была ли на самом деле у них бронхиальная астма? Этот вопрос пока остается без ответа. Можно предположить, что значительное улучшение состояния наблюдавшихся детей обусловлено элиминацией из их организма такого возбудителя, как Мycoplasma pneumoniae, инфицированность которым выявлялась у 84–86% детей. Нежелательных побочных эффектов, связанных с терапией препаратом Полиоксидоний®, не было отмечено ни у одного ребенка.




