Проблемы затрудненного носового дыхания и аллергические заболевания верхних дыхательных путей
- Аннотация
- Статья
- Ссылки
Риносинусобронхиальный рефлекс, связанный единой иннервацией блуждающим нервом полости носа, носоглотки, ротоглотки или бронхов, приводит к бронхоконстрикции, наблюдаемой при бронхиальной астме у больных с первичной локализацией патологического процесса в верхних дыхательных путях. Длительное воздействие пыли, наличие очагов хронической инфекции в полости носа и околоносовых пазухах нарушают самоочищение органов дыхания, способствуют формированию бронхообструктивного синдрома, преобладающего в клинических проявлениях бронхиальной астмы. Носовое очищение (мукоцилиарный барьер) обеспечивает санацию 13–15 тыс. литров воздуха, ежедневно проходящих через верхние дыхательные пути в легкие. Функционирование своеобразного кондиционера, обусловленного кровенаполнением гломусных сосудов и кавернозных тел слизистой оболочки носа, играет важную роль в регуляции влажности и температуры воздуха, направляемого в легкие. При затруднении носового дыхания у детей значительно снижается качество жизни, наблюдаются когнитивные расстройства, снижается память, усиливается сонливость. Длительное затруднение носового дыхания, снижение нормального вдоха через нос или имеющееся в полости носа препятствие ограничивают поступление лекарственных веществ, необходимых для лечения самой носовой обструкции. Заложенность носа является поводом к включению ротового дыхания, у детей грудного возраста может вести к аспирационному эффекту во время кормления, у старших детей способствует активному поступлению аллергенов, патогенных микроорганизмов, поллютантов, холодного воздуха в легкие. В раннем детском возрасте существует ряд анатомо-физиологических особенностей строения полости носа, носоглотки, гортани, которые при развитии воспалительного процесса в полости носа при обычной респираторной инфекции создают значительные проблемы носового дыхания. Среди них можно указать ряд наиболее важных:
- узкая носовая полость;
- нижний отдел полости носа составляет 1/3 общего объема полости носа;
- развитие полости носа происходит дискретно и связано с ростом и сменой зубов;
- рост полости носа в длину и ширину происходит медленнее роста дна полости носа;
- у детей до года носовые ходы очень узкие из-за хорошо развитых и крупных раковин;
- отсутствуют нижний, средний носовые ходы, носовые раковины поджаты, имеются рудиментные дополнительные раковины в задних отделах свода носа;
- низкое стояние основной пазухи и щелевидная носоглотка с преобладанием поперечного размера являются причиной так называемого сопения у детей первых 6 месяцев жизни;
- низкая, толстая носовая перегородка и незначительная перпендикулярная пластинка решетчатой кости;
- отсутствие кавернозной ткани в области свободных краев носовых раковин у детей первых лет жизни определяет невысокую эффективность применения сосудосуживающих капель и т. д.
Аномалии развития полости носа должны быть исключены или подтверждены в процессе детального обследования, а их устранение – один из этапов комплексного лечения детей с затруднением носового дыхания. Нейровегетативная дисфункция отражается на выраженности клинических симптомов, ментальном поведении больного с признаками затруднения носового дыхания.
Наиболее часто встречающейся причиной затруднения носового дыхания у детей является гипертрофия глоточной миндалины, расположенной в носоглотке позади хоан. Глоточная миндалина является неотъемлемой частью системы муконазального иммунитета, ассоциированной со слизистыми оболочками (MALT). Глоточной миндалине отводят важную роль в поддержании, формировании иммунной системы полости носа, околоносовых пазух и среднего уха. В постнатальном периоде превалирующее поступление антигенов через полость носа является физиологическим стимулом к развитию функциональной активности иммунокомпетентной лимфоидной ткани носоглотки, что приводит к физиологической гиперплазии глоточной миндалины в возрасте 2–4 лет. Однако увеличенная глоточная миндалина, к сожалению, в 45–55% случаев у детей дошкольного и младшего школьного возраста связана с наличием хронического воспалительного процесса (аденоидита). Заболевание сопровождается, как правило, патологическим увеличением глоточной миндалины (аденоиды II–III степени). Это не только ведет к развитию и поддержанию воспаления в полости носа, околоносовых пазухах, среднем ухе (так называемое горизонтальное инфицирование близлежащих отделов), но и способствует нисходящему распространению инфекции в гортаноглотку, бронхи, легкие. Наиболее частыми причинами гиперплазии глоточной миндалины могут быть несколько состояний. Острая инфекция респираторного тракта, вызываемая вирусами, тропными к лимфоидной ткани (аденовирусы, RSG-вирус, вирусы ECHO, Коксаки и др.), приводит к быстрому развитию аденоидита на высоте клинических проявлений ОРВИ. Причиной острого поражения глоточной миндалины могут быть вирус Эпштейна – Бар при мононуклеозе, цитомегаловирус, вирусы кори, краснухи, ветряной оспы при детских инфекциях, при которых симптомы аденоидита могут появляться раньше, чем типичные клинические проявления. Особой тропностью к глоточной миндалине обладают так называемые возбудители внутриклеточных инфекций – M. pneumonia, Chl. pneumonia. Мощный каскад провоспалительных цитокинов вирусного воспаления приводит к резкому отеку лимфоидной ткани в носоглотке, блокаде задних отделов полости носа и слуховых труб. Обильное слизеобразование, сопровождающее вирусное воспаление в полости носа и носоглотке, единые механизмы нейровегетативной иннервации способствуют формированию тубоотита, экссудативного среднего отита, риносинусита.
Патологические причины острых и рецидивирующих заболеваний респираторного тракта разнообразны. Вирусная инфекция сопровождается значительным отеком и инфильтрацией слизистой оболочки, цитопатическим эффектом по отношению к мерцательному эпителию. Бактериальное воспаление, следующее, как правило, за вирусной инфекцией, усугубляет клиническое течение вирусной агрессии. При этом активация условно-патогенной микрофлоры, персистирующей на слизистой оболочке респираторного тракта, приводит к формированию агрессивных микросообществ (биопленок) с их адгезией, инвазией и развитием бактериального воспаления. Дисбиотические изменения на слизистых оболочках респираторного тракта могут наблюдаться при рецидивировании заболевания, хроническом течении, при рефлюкс-эзофагите с присутствием микотической инфекции, хеликобактера, кишечной, синегнойной палочки, протея на слизистой оболочке полости носа, носоглотки, околоносовых пазух и среднего уха. Иммунодефициты, топические и системные, создают условия для прогрессирования как вирусной, так и бактериально-микотической инфекции. Врожденная и приобретенная мукоцилиарная дисфункция может служить фоном для формирования хронического воспаления, поэтому риноэндоскопическая картина (отек, полипообразование, характер, вязкость, объем секрета и др.) должна быть учтена при выборе метода лечения. Аллергия во многом определяет тяжесть, длительность, клинические проявления респираторной дисфункции, которые охватывают практически все отделы ВДП.
Таким образом, дети с длительным затруднением дыхания через верхние дыхательные пути обязательно должны проходить расширенное обследование с использованием не только обычных клинических, но и современных эндоскопических методов при участии широкой группы специалистов.
Постоянно персистирующей в полости носа и носоглотке условно-патогенной микрофлорой создаются условия для активного размножения, что в дальнейшем приводит к более тяжелому, длительному бактериальному поражению. Именно хроническая лимфотропная вирусная инфекция, внутриклеточные инфекции и персистирующая условно-патогенная микрофлора (пневмококк, золотистый стафилококк, моракселла, гемофильная палочка, бета-гемолитический стрептококк высокой (III–IV) степени обсеменения) являются ведущими причинами аденоидита. Однако аденоидит не всегда сопровождается гиперплазией глоточной миндалины. Склонность к гиперплазии глоточной миндалины чаще конституционально предопределена и наиболее часто встречается у детей с лимфатическим и атопическим типами иммунных диатезов. У детей с атопией пики затруднения носового дыхания совпадают с периодами активной поллинации (апрель, май, июнь при сезонном аллергическом рините; октябрь, ноябрь при круглогодичном рините). В это время наблюдается и подъем хирургических вмешательств в носоглотке у детей. Развитие аденоидита с гиперплазией глоточной миндалины также может быть связано с рефлюкс-эзофагитом и забросом содержимого желудочно-кишечного тракта с его микрофлорой в носоглотку.
Одной из актуальных проблем современной медицины являются аллергические риниты (АР) в связи с неуклонным ростом заболеваемости ими среди населения Земли, как и всеми аллергическими заболеваниями в целом.
В структуре аллергических заболеваний удельный вес АР значителен и составляет 60–70%. Около четверти населения Земли всех возрастных групп страдают этим заболеванием [1, 2].
Эпидемиология
По данным Н. И. Ильиной, в разных регионах России распространенность АР составляет: в г. Москве – 12%, Ленинградской области – 12,7%, Брянской – 15%, Ростовской – 19%, Свердловской – до 24% [3]. Как видно, распространенность АР во многом зависит от промышленных и климатических условий и особенностей произрастающей флоры региона (для сезонных ринитов).
Эпидемиологические исследования, проведенные в Пензенской области, показали, что распространенность АР составляет 4,0–8,7% в различных возрастных группах [4], а у взрослых – 11,7%. Распространенность АР, по данным официальной статистики, то есть по данным обращаемости, занижена у детей в 11–23 раза. Распространенность АР у детей и подростков в Ростовской области составила 23,9–40,7%. Благодаря анкетированию удалось выяснить, что у 23–37% школьников Пензенской области в течение последних лет имели место длительные симптомы ринита [4]. Специальные направленные аллергические исследования показали, что около трети всех случаев ринитов могли быть связаны со специфическими аллергическими воспалениями слизистой оболочки полости носа.
Диагностика
У детей особенно сложна диагностика аллергического ринита, поскольку ребенок, впервые входящий в детский коллектив, неоднократно переносит ОРВИ, бактериальный риносинусит. Причиной длительной заложенности носа у детей может быть гипертрофированная аденоидная ткань. Существует множество причин, вызывающих острое и хроническое воспаление слизистой оболочки носа у детей. Врожденные особенности строения костных структур полости носа, носовой перегородки (в том числе пороки развития), структуры латеральной стенки носа и ее изменяющаяся в связи с ростом детей архитектоника, прорезывание зубов во многом предопределяют склонность к стойкой заложенности носа, которая может расцениваться как хронический ринит. Эти же факторы являются предпосылкой развития хронического воспаления, в том числе аллергической природы. Создаются условия высокой концентрации аллергенов и их задержки на слизистой оболочке носовой полости с последующим развитием типичного аллергического воспаления, что ведет к росту числа пациентов с АР и полипозной гиперплазией.
Аллергический ринит характеризуется IgЕ-опосредованным воспалением в слизистой оболочке полости носа и клинически проявляется заложенностью носа, выделениями, чиханием и зудом в полости носа. В зависимости от варианта АР в клинической картине могут преобладать заложенность носа, выделения (круглогодичные риниты – КАР, по действующей классификации – персистирующие риниты) или ринорея, зуд, чихание (сезонные аллергические риниты – САР, поллиноз), для которого характерно интермиттирующее течение, согласно современной классификации ARIA.
Без специальных диагностических приемов в педиатрической практике сложно установить причину ринита. АР необходимо дифференцировать с инфекционным воспалением вирусно-бактериальной и грибковой (аспергиллез, кандидоз) природы. Причиной хронического воспаления могут быть туберкулез, сифилис, склерома полости носа, хроническая герпетическая, микоплазменная и хламидийная инфекции.
Структурные изменения в полости носа, при которых доминирует заложенность носа, могут быть связаны с аденоидами, полной и неполной атрезией хоан, длительно существующими инородными телами, гипертрофией носовых раковин (костной или мягкотканной). В связи с этим тщательное эндоскопическое исследование у детей с заложенностью носа или длительными выделениями является обязательным. Особенно это важно при аллергическом рините, так как ожидаемые от медикаментозной терапии АР результаты могут быть в значительной мере хуже по вышеперечисленным причинам. Вазомоторные риниты, связанные с дисфункцией вегетативной иннервации полости носа, наблюдаемой в период смены зубов, пубертатном и предменструальном периодах, во многом напоминают симптоматику аллергического ринита. Новообразования носоглотки (лимфоретикулосаркома, саркома Капоши), гранулематозы, системная красная волчанка, первичный иммунодефицит, ВИЧ-инфекция у детей сопровождаются симптомами блокады носа и выделениями.
У детей во многих случаях имеется сочетание АР с другими причинами затрудненного носового дыхания, поэтому у детей диагностика АР может быть трудной и длительной.
Диагностика АР в первую очередь зависит от тщательности сбора анамнеза (связь с определенными периодами жизни при сезонном АР (рините с интермиттирующим течением), с факторами внешнего воздействия при персистирующих ринитах – домашняя пыль, контакт с мягкими игрушками, с животными, птицами, рыбками). Уменьшение или исчезновение симптомов заболевания при смене места жительства и условий жизни, изменении факторов внешней среды, смене постельных принадлежностей (так называемый эффект элиминации) косвенно указывают на аллергическую природу заболевания. Подробно собранный анамнез, внимательная оценка клинических проявлений ринита у детей в большом проценте случаев позволяет заподозрить аллергическую природу заболевания.
Во многих случаях оптимизирует процесс диагностики АР у детей использование направленных анкет-опросников. Это отражается на экономических затратах, идущих на диагностику АР в рамках ОМС [4, 5]. Такой подход позволяет заподозрить АР еще до постановки аллергопроб. В связи с ложноотрицательными результатами аллергопроб, анализ анамнеза развития заболевания, включая семейную предрасположенность, у детей раннего возраста может быть единственным фактором, указывающим на аллергическую природу ринита. Например, усиление выделений из полости носа или ее заложенность при проявлениях пищевой аллергии на коже.
Клинические подходы к лечению
Симптоматика АР имеет определенные характерные черты в разных возрастных группах. У детей раннего возраста преобладают заложенность носа и выделения слизистого характера, реже наблюдаются чихание и зуд. Чихание, зуд и ринорея, аллергические тики чаще присутствуют у детей после 5 лет, при этом они наблюдаются как при сезонных, так и при круглогодичных АР и характерны и для интермиттирующего, и для персистирующего вариантов течения ринита.
В пубертатном периоде заложенность носа вновь превалирует над зудом и чиханием при круглогодичных персистирующих ринитах. Чихание и зуд доминируют в период поллинации, при этом заложенность носа сохраняется вне зависимости от сезона года. Необходимо отметить, что многократное чихание и зуд, являющиеся следствием раздражения рецепторов гистамином, могут наблюдаться при провокации триггерами (холодный воздух, свет, психогенные реакции). Длительная однообразная ринорея с водянистыми жидкими прозрачными выделениями также говорят в пользу АР, поскольку для инфекционного воспаления характерна периодическая смена вязкости и цвета носового секрета с течением времени. Заложенность полости носа со скудными выделениями в течение года, периодически усиливающимися, более характерны для круглогодичного АР с персистирующим течением заболевания. Однако именно этот симптом требует обязательного обследования ВДП для исключения других причин или констатации осложненных форм АР (полипоз, обострение бактериального риносинусита, аденоидита). Поскольку бактериальные риносинуситы в 70% случаев сопровождают АР, таким пациентам по показаниям в ряде случаев необходимо проводить рентгенологические и КТ-обследования.
Сочетание АР с поражением среднего уха в 50% случаев (особенно в период поллинации) требует динамического наблюдения слуховой функции на всех этапах течения АР и в последующие 3–6 месяцев после завершения периода поллинации. От наличия сопутствующих заболеваний (экссудативный отит, аденоидит) зависит длительность как системной противоаллергической терапии, так и применения топических кортикостероидных препаратов (от 1 до 6 месяцев и более при персистирующем рините).
Изучение мазков и смывов из полости носа позволяет дифференцировать аллергические и инфекционные риниты и может использоваться как экспресс-тест. Международные рекомендации направлены на популяризацию этого метода и внедрение его в практическую деятельность врача общей практики, педиатра, оториноларинголога, поскольку характеризуются неинвазивностью, в отличие от клинических анализов крови, используемых в повседневной практике. Необходимо помнить, что при таких заболеваниях, как неаллергический ринит с синдромом эозинофилии, при глистной инвазии уровень эозинофилов может быть повышен.
Однако при хроническом риносинусите у больных с АР в период обострения последнего может нарастать и уровень нейтрофилов. Наиболее фармакоэкономически оправданными являются кожные пробы как менее затратные и высоко достоверные. Постановка этих диагностических реакций методом скарификации или укола (прик-тест), безусловно, прерогатива только врача-аллерголога [5, 15]. Интерпретировать же результаты исследований должны уметь все специалисты, принимающие участие в лечении пациента с АР (педиатр, оториноларинголог).
Развернутый иммунологический анализ с определением уровня общего и аллерген-специфических IgE используется врачом-аллер-гологом для уточнения диагноза; при наличии противопоказаний к кожному тестированию (выраженные проявления атопического дерматита, инфекционные заболевания кожи); в случае негативного отношения ребенка к многократным уколам; при наличии в анамнезе аллергических системных реакций на кожное тестирование; при расхождении клинической картины с результатами кожных проб [6]; для дифференциальной диагностики IgE-зависимого и IgE-независимого развития заболевания [7].
К сожалению, определение аллергенспецифических антител радиоаллергосорбентным (РАСТ), радиоиммунным, иммуно-фер-ментным или хемолюминисцентным (МАСТ) методами с набором стандартных панелей для диагностикумов не доступен для массовых исследований из-за высокой стоимости. Однако именно использование данных методик позволило выявить среди детей Ростовской области превалирование поздней сезонной аллергии (август – октябрь) в клиническом течении персистирующего АР [8]. Эти методики ценны именно для подобных регионов, так как позволяют дифференцировать «позднюю» поллинацию от эпидемических инфекционных ринитов, нарастающих в детских коллективах после возвращения с летнего отдыха. Именно в этот период врачу общей практики, педиатру, ЛОР-врачу сложно установить истинную причину вялотекущего ринита при возобновлении контакта с домашними аллергенами. Нередко такие обострения круглогодичного АР лечатся по стандартам инфекционного ринита, ОРВИ, а не как среднетяжелый круглогодичный персистирующий АР. Неоправданно используются сосудосуживающие капли, топические и системные антибиотики, физиотерапия.
В сложных случаях аллергологом могут использоваться внутриносовые провокационные тесты, однако их необходимо проводить в специально оборудованных кабинетах, где имеются условия для оказания неотложной помощи. Данные исследования вошли в стандарт диагностики АР [7].
К сожалению, как показали данные ФГОУ «Институт иммунологии Федерального медико-биологического агентства РФ» [9], средние сроки постановки диагноза АР составляют 8,1 ± 7,9 лет, и только 12% пациентов диагноз был поставлен в течение первого года, только у 10% был диагностирован АР при первичном обращении, более чем у 50% пациентов срок диагностики превышал 5 лет.
Неадекватная диагностика ведет к неадекватной терапии. У многих детей формируются медикаментозные риниты в ответ на частое использование сосудосуживающих капель, развиваются дисбиотические явления в области ВДП, ЖКТ после многократных курсов антибиотикотерапии, формируется медикаментозная аллергия. К сожалению, рано выполняются неоправданные хирургические вмешательства (аденотомия, резекция носовых раковин, носовой перегородки) с кратковременным клиническим эффектом. Несвоевременная диагностика АР отражается на качестве жизни пациента.
В соответствии с рекомендациями ARIA (2001, 2008), критерий «качество жизни» положен в основу оценки степени тяжести АР. Для легкого течения АР характерны нормальный сон, отсутствие изменений в повседневной деятельности, занятиях спортом, отсутствие влияния симптомов АР на работу и учебу в школе. При этом симптомы АР наблюдаются менее 4 дней в неделю или менее 4 недель в год (интермиттирующий АР). При среднетяжелом и тяжелом течении усилены все вышеперечисленные позиции, что делает затруднительной или невозможной нормальную жизнь пациента. Симптомы заболевания присутствуют более 4 дней в неделю или более 4 недель в году (персистирующий АР). В соответствии с тяжестью заболевания и формой его течения выстраивается лечебная тактика у детей с АР.
В лечении АР применяется методика ступенчатого подхода:
- устранение контакта с аллергеном;
- аллерген-специфическая терапия;
- фармакотерапия;
- обучение пациента.
Устранение контакта с причинно-значимыми аллергенами является залогом успеха медикаментозной терапии, определяет во многом ее длительность, фармакологическую нагрузку на пациента.
Элиминационные мероприятия направлены на удаление аллергенов из окружающей среды и со слизистой оболочки полости носа. Если в первом случае требуется проведение серьезных санитарно-гигиенических мероприятий в доме, где проживает ребенок, и не всегда они могут быть проведены в полной мере (устранение домашней и библиотечной пыли, постоянно проживающих домашних животных), то направленная элиминационно-ирригационная терапия полости носа может быть выполнена у каждого ребенка. При этом можно использовать изотонические или слабо гипотонические растворы орошающих полость носа препаратов (натрия хлорид, раствор морской соли). Разно-
образные формы выпуска и сила направляемой струи позволяют использовать препараты у детей разных возрастов: у грудных – капельные (Аква Марис капли) или так называемые бэби-формы (Аква ЛОР бэби), у старших детей – спрей с орошающим эффектом (софт-эффект) или нормальной силой струи.
Промывание полости носа у детей с АР должно стать их повседневным гигиеническим навыком. Оно необходимо после утреннего сна, после посещения детского коллектива, перед сном. Дополнительно следует промывать нос во время уборки помещения в доме, после контактов с животными, после прогулки на улице в период поллинации и т. д. Как показали наши многолетние исследования, применение ирригационно-элиминационной терапии снижает фармакологическую нагрузку в период поллинации, нивелирует возможные нежелательные топические эффекты интраназальных кортикостероидов (атрофия, корки, сухость, кровотечения), а также уменьшает длительность их применения в период поллинации [10].
Аллерген-специфическая иммунотерапия (АСИТ) применяется для лечения респираторной аллергии. Она обладает высокими лечебными свойствами. Современные способы АСИТ (подкожный, сублингвальный, интраназальный) показали свою высокую эффективность у взрослых и детей, вошли в рекомендательные документы (ARIA, 2008). Разумное сочетание АСИТ с фармакотерапией дает наилучшие результаты, предупреждает прогрессирование АР, изменяет характер течения заболевания, снижает фармакологическую нагрузку в период поллинации или обострения круглогодичных ринитов. У детей рано начатая и систематизированная АСИТ позволяет добиться ремиссии на многие годы [11].
Среди препаратов медикаментозной терапии АР выделяют следующие группы:
- оральные антигистаминные препараты (АГ);
- интраназальные антигистаминные препараты (ИАГ);
- интраназальные кортикостероиды (ИКС);
- интраназальные кромогликаты (ИКГ);
- антилейкотриеновые препараты (АЛТ);
- топические деконгестанты (ТД).
Антигистаминные препараты первого поколения не рекомендуются детям в связи с седативным эффектом, влияющим на когнитивную (познавательную) функцию, а также другими нежелательными эффектами (кокаиноподобный, хининоподобный, прибавка в весе, влияние на выделительные функции, зрение), кроме того, их действие кратковременно, что требует частого приема препаратов, к ним быстро развивается привыкание (тахифилаксия) [12]. К сожалению, чаще врачи применяют антигистаминные препараты первого поколения, и лишь половина пациентов (по данным ФГОУ «Институт иммунологии Федерального медико-биологического агентства РФ») лечится современными антигистаминными препаратами второго поколения [7].
Важное место антигистаминных препаратов второго поколения в педиатрической практике обусловлено рядом их преимуществ. В первую очередь это отсутствие (дезлоратадин, фексофенадин, лоратадин, эбастин) или незначительно выраженный (цетиризин и левоцетиризин) седативный эффект. Незначительное прохождение через гематоэнцефалический барьер при применении препаратов в терапевтических дозах позволяет сохранить в полном объеме познавательную деятельность ребенка. Это особенно важно в весеннее время, когда поллинация совпадает с экзаменационным периодом в школах, поступлением детей в средние и высшие учебные заведения, именно в это время дозы антигистаминных препаратов наиболее высоки. В то же время частота приема антигистаминных препаратов второго поколения 1 раз в сутки обеспечивает им высокий комплаенс. Сниженные антихолинергический и антисеротониновый эффекты, отсутствие влияния на вес важны для подростков, особенно для девочек.
Преимуществом антигистаминных препаратов (АГ) второго поколения является возможность их совмещения с часто используемыми в педиатрии группами препаратов – противогрибковыми, макролидами, поскольку эти АГ не метаболизируются печенью (дезлоратадин, фексофенадин, левоцетиризин) и возможно их применение при гепатитах. Немаловажно снижение у препаратов последней генерации аддитивного эффекта с алкоголем (дезлоратадин, фексофенадин), поскольку социальное поведение подростков, принимающих по поводу АР антигистаминные препараты, контролировать трудно. У ряда антигистаминных препаратов второго поколения (эбастин) есть способность изменять внутрисердечную проводимость. Этот эффект может быть усилен одномоментным приемом макролидов и кетоконазола. Поэтому особенно у подростков, имеющих преходящую склонность к таким нарушениям сердечного ритма, их назначают с осторожностью.
Местные антигистаминные препараты (азеластин) удачно сочетают одновременно ряд эффектов, таких как противоотечный, противовоспалительный и антигистаминный, что позволяет их применять самостоятельно не только при легких формах АР, но и при вазомоторном и инфекционном ринитах. Достоинством азеластина является возможность длительного применения (до 6 месяцев). Топические антигистамины при легких формах АР могут применяться как монотерапия.
В некоторых работах указывается на выявление противовирусных свойств второго поколения (левоцетиризин), что, несомненно, может быть полезным при возникновении ОРВИ, острого риносинусита у детей с АР, тем более что прием АГ у таких пациентов желателен и внесен в международные рекомендации по лечению риносинусита. Заслуживает внимания в лечении АР у детей группа интраназальных кромонов, являющихся стабилизаторами мембран тучных клеток. Особенно ценно данное свойство в плане профилактики, так как заблаговременное использование препарата предотвращает раннюю и латентную фазы АР в период поллинации. Недостатком их является необходимость длительного (до 3 месяцев) применения и ежедневные частые приемы (3–6 раз в день). Тем не менее у маленьких пациентов они могут быть альтернативой, например, при непереносимости других видов терапии.
При анализе данных эпидемиологического исследования пациентов с АР в Пензенской области было показано, что 94% пациентов беспокоили симптомы ринита, а 21,8% детей они беспокоили в значительной степени [4]. Такие формы заболевания, безусловно, требуют применения топических кортикостероидных препаратов, поскольку именно они наиболее эффективно контролируют все клинические проявления аллергического ринита. Возможность применения топических кортикостероидов уже с двухлетнего возраста (мометазона фуроат, флутиказона фуроат), расширение спектра кортикостероидов, назначаемых с четырехлетнего возраста, за счет флутиказона пропионата, при низкой биодоступности топических кортикостероидов (от 0,1% у мометазона фуроата до 8,0% у некоторых других ИКС), делает их широко применимыми в детской практике на разных ступенях лечения АР.
Вышеуказанные препараты при длительном применении не влияют на рост и развитие костной и соединительной ткани, на систему «гипоталамус – надпочечники», что особенно важно, так как именно у детей требуются продленные курсы кортикостероидных топических препаратов (до 3–4 месяцев и более), поскольку необходимо воздействовать не только на слизистую оболочку полости носа, но и на участвующую в аллергическом воспалении ткань аденоидных вегетаций.
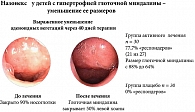
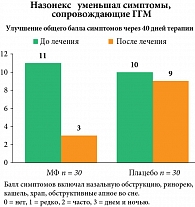
По данным исследования Berlucchi и соавт., применение мометазона фуроата (Назонекс®) у детей с выраженной обструкцией хоан, сопровождавшей аденоидит, приводило к уменьшению симптомов (затруднение носового дыхания, ринорея, храп, апноэ во сне), а также сопровождалось уменьшением размеров самой глоточной миндалины [13] (рис. 1 и 2).
Таким образом, Назонекс® при воспалительных процессах в глоточной миндалине уменьшает размеры самих аденоидных вегетаций, уменьшает симптомы назальной обструкции, уменьшает частоту апноэ во сне и храп, а также способствует разрешению симптомов сопутствующего секретного среднего отита. Применение Назонекс® позволяет избежать операции аденэктомии у значительного числа пациентов.
Возможность длительного применения кортикостероидов обусловлена появлением препаратов с низкой биодоступностью (мометазона фуроат) и со сниженной разовой дозой (флутиказона фуроат) [14]. Относительно быстрое начало действия топических кортикостероидов (мометазона фуроат в первые 5 часов) снижают в 1,5–2 раза потребность в длительном применении топических деконгестантов, обеспечивающих кортикостероидам в начале лечения «свободную дорогу» в полость носа. Наличие высокой вязкости у мометазона фуроата (Назонекс®) позволяет препарату длительно фиксироваться на слизистой оболочке полости носа, а входящий в его состав увлажнитель (глицерин) предупреждает сухость слизистой полости носа и способствует минимизации частоты местных побочных эффектов.
Высокая эффективность топических кортикостероидов (мометазона фуроат, флутиказона пропионат, флутиказона фуроат) обеспечивает значимый клинический эффект. Сродство мометазона фуроата к глюкокортикостероидным рецепторам, способность подавлять продукцию провоспалительных цитокинов, метаболитов арахидоновой кислоты расширяет спектр применения его для лечения круглогодичных АР, поллиноза, для профилактики сезонного аллергического ринита (с 12 лет), лечения инфекционных риносинуситов, в том числе в качестве монотерапии неосложненных острых риносинуситов (с 12 лет).
Достоинством топических глюкокортикостероидов (ГКС) с низкой биодоступностью (мометазон, флутиказон) является отсутствие значительного влияния на слизистую оболочку полости носа, ее структурную перестройку, что повышает их безопасность у детей. Относительно низкая стоимость безопасных топических ГКС расширяет доступность этих препаратов в семьях с различным уровнем бюджета, тем более что на российском рынке доступны и генерические препараты [15].
Относительно новая группа лекарственных препаратов, предлагаемых к использованию у детей в международном документе ARIA 2008, – это антилейкотриеновые препараты (например, монтелукаст натрия). Они могут применяться на всех ступенях терапии АР либо в качестве монотерапии при легких формах ринита, либо в сочетаниях с любыми другими классами препаратов. Большим преимуществом является их эффективность у пациентов с бронхиальной астмой и АР в случаях, когда АР не поддается действию системных антигистаминных препаратов.
Составляя план лечения АР, врач должен четко оценить степень выраженности клинических проявлений, определить форму течения заболевания (интермиттирующее или персистирующее) [16], учесть наличие сопутствующих заболеваний верхних дыхательных путей у детей (аденоидит, экссудативный отит, синусит), присутствие поражения нижних дыхательных путей (бронхиальная астма, инфекционные трахеобронхиты), наличие других проявлений аллергического воспаления (дерматит, крапивница). Во многом на выбор противоаллергических препаратов у детей влияют возрастные ограничения (топические ГКС с 2 лет, ряд АГ препаратов – с 2–6 лет, топические антигистаминные препараты – с 6 лет, антилейкотриеновые препараты – с 2 лет).
Наличие у детей с АР хронического бактериального воспаления (внутриклеточные инфекции) слизистых оболочек респираторного тракта, дисбиотических проявлений в виде оральных, системных кандидозов также должно быть учтено при выборе системных антигистаминных препаратов.
Ребенка отличает от взрослого то, что в относительно короткий жизненный период происходит интенсивное умственное и физическое развитие, поэтому средства, используемые для лечения АР, не должны тормозить социальное становление детей, а терапия должна быть адекватной, чтобы обеспечить ребенку высокое качество жизни.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.