Редкий клинический случай сочетания у ребенка респираторной аллергии с синдромом цилиарной дисфункции
- Аннотация
- Статья
- Ссылки
- English
В статье представлен клинический случай редкого сочетания у ребенка бронхиальной астмы, аллергического ринита, полипозного риносинусита и цилиарной дисфункции, ставший предметом сложного дифференциально-диагностического поиска, а также обсуждения актуальности персонифицированного подхода к ведению детей с коморбидной патологией.
В статье представлен клинический случай редкого сочетания у ребенка бронхиальной астмы, аллергического ринита, полипозного риносинусита и цилиарной дисфункции, ставший предметом сложного дифференциально-диагностического поиска, а также обсуждения актуальности персонифицированного подхода к ведению детей с коморбидной патологией.
Введение
Одной из важнейших особенностей современного течения хронических заболеваний, в том числе аллергических, является коморбидность. Коморбидность – сосуществование у одного пациента двух и более заболеваний, синдромов или расстройств, связанных между собой единым патогенетическим механизмом или совпадающих по времени развития [1].
На сегодняшний день хорошо известно, что в основе взаимосвязи респираторных аллергических заболеваний (бронхиальная астма (БА), аллергический ринит (АР), риносинусит) лежат как морфофункциональная общность верхних и нижних дыхательных путей, так и системные механизмы развития хронического аллергического воспаления [2]. Подтверждением этого являются результаты многочисленных эпидемиологических исследований, демонстрирующих наличие БА у 30–40% пациентов с АР и, напротив, присутствие клинических проявлений АР более чем у 80% пациентов с атопической БА [3].
Тактика лечения этих состояний схожа, так как они имеют общую патогенетическую основу. При одновременном лечении бронхиальной астмы и аллергического ринита, как правило, удается достичь контроля над симптомами обоих заболеваний.
В то же время у детей с астмой высока частота выявления других сопутствующих состояний, связанных с аллергией (атопический дерматит – 24,8%, пищевая аллергия – 15%), или заболеваний, затрагивающих респираторный тракт (синусит – 18%, грипп или пневмония – 10,6%) [4].
С одной стороны, коморбидность видоизменяет клиническую картину БА и АР, усиливает тяжесть течения заболевания и увеличивает риск развития осложнений, мешает достижению контроля над заболеванием, ухудшает прогноз и часто способствует полипрагмазии, которая может приводить к развитию нежелательных явлений [1, 5]. С другой стороны, наличие типичных клинических проявлений и установленного диагноза аллергического заболевания может помешать своевременно выявить возможные сопутствующие патологические состояния, что часто препятствует достижению полноценного терапевтического эффекта. Именно поэтому неожиданное ухудшение течения основного заболевания либо отсутствие эффекта от проводимой терапии при правильно установленном диагнозе должно мотивировать врача к поиску другого коморбидного заболевания, отличающегося патогенетическими механизмами и требующего коррекции тактики ведения.
Клинический случай
Представлен клинический случай наблюдения ребенка с бронхиальной астмой и аллергическим ринитом на фоне дисфункции цилиарного эпителия респираторного тракта.
Девочка В., 7,5 года. В настоящее время наблюдается у пульмонолога и аллерголога-иммунолога с диагнозом «атопическая бронхиальная астма, легкое персистирующее течение, контролируемая, персистирующий аллергический ринит, хронический полипозный риносинусит, синдром цилиарной дисфункции».
Семейный анамнез: у матери атопический дерматит, аллергический ринит, бронхиальная астма, у бабушки по линии матери – бронхиальная астма, хронический гайморит.
Беременность вторая, роды в 38 недель гестации, оперативные, оценка по шкале Апгар – 8/8 баллов, вес при рождении – 3260 г, рост – 53 см. Вакцинация в полном объеме. Вскармливание смешанное: грудное молоко и смесь на основе коровьего молока.
В возрасте одного месяца дебютировал атопический дерматит, симптомы которого сохранялись до года. В общем анализе крови периодически отмечалась эозинофилия до 8%.
До полутора лет девочка перенесла три эпизода ОРЗ с затяжным ринитом.
В возрасте одного года шести месяцев – первое обращение к пульмонологу с жалобами на приступы кашля и затрудненного дыхания, возникающие во время двигательной активности, на улице, при контакте с кошкой, собакой, купирующиеся после ингаляции бронхолитика короткого действия. Ребенок наблюдался пульмонологом в динамике, пробно назначался длительный курс ингаляционных глюкокортикостероидов (ГКС) (будесонид в дозе 500 мкг/сут), на фоне которого приступы купировались. В периоды временной отмены ингаляционных ГКС приступы возобновлялись и сопровождались выраженной заложенностью носа.
В возрасте одного года десяти месяцев девочка обследована в стационаре: мультиспиральная компьютерная томография легких без патологии, уровни сывороточных иммуноглобулинов (Ig) A, M и G, а также общего IgЕ в пределах нормы, сенсибилизация к плесневым грибам Alternaria alternata и белку коровьего молока (специфические IgЕ).
В связи с выявленной гиперчувствительностью ребенок был направлен к аллергологу-иммунологу. На основании типичной клинической картины, отягощенного аллергологического анамнеза, данных лабораторного обследования совместно с пульмонологом был установлен диагноз «атопическая бронхиальная астма, аллергический ринит».
На фоне назначенной базисной терапии флутиказоном в дозе 200 мкг/сут течение бронхиальной астмы было стабилизировано.
Однако с двух с половиной лет у ребенка отмечено усиление симптомов персистирующего аллергического ринита. Принято решение о расширении базисной терапии за счет включения назальных ГКС и монтелукаста, что способствовало значительному улучшению состояния и полному контролю над заболеванием.
С трех лет девочка стала посещать детский организованный коллектив, болеть острыми респираторными инфекциями с явлениями аденоидита, в связи с чем изменилось течение аллергического ринита.
В возрасте от трех до шести лет отмечались рецидивирующие затяжные гнойные риносинуситы до шести – восьми эпизодов в год, требовавшие назначения местной или системной антибактериальной терапии. Периодически также наблюдалось присоединение гнойных отитов – до четырех эпизодов в год. С четырех до пяти лет ребенку дважды без клинического эффекта проводились аденоидэктомия, парацентез с шунтированием с двух сторон. Течение бронхиальной астмы в этот период было частично контролируемым – одно-два обострения в год, на фоне тяжелых риносинуситов, вне обострений симптомов БА. В возрасте пяти лет при амбулаторном обследовании выявлено повышение уровня общего IgЕ до 135,6 МЕ/мл, сенсибилизация к эпителию и перхоти кошки (второй класс) и аллергенам домашней пыли (первый класс). В общем анализе крови сохранялась персистирующая эозинофилия – до 18%. При проведении риноцитограммы эозинофилы – 19%. Помимо базисной терапии БА (флутиказон в дозе 200 мкг/сут) для достижения противовоспалительного и противоаллергического эффектов пациентка на постоянной основе стала получать назальные ГКС, антигистаминные и антилейкотриеновые препараты.
Тем не менее в связи с отсутствием контроля над симптомами АР, частыми гнойными осложнениями в возрасте шести лет пяти месяцев девочке была проведена компьютерная томография придаточных пазух носа, выявившая картину полипозного риносинусита.
В шесть лет семь месяцев ребенок госпитализирован в стационар по месту жительства с симптомами бронхита и гнойного пансинусита.
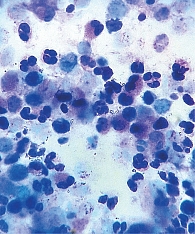
Согласно результатам обследования, общий анализ крови без воспалительных изменений, эозинофилия – 9%, компьютерная томография легких – ателектаз средней доли, единичные бронхи цилиндрически расширены. Проведено цитологическое исследование бронхиального лаважа, в ходе которого обнаружена значительная доля эозинофилов (рис. 1). При этом показатели функции внешнего дыхания не были нарушены, электролиты пота – в норме. На фоне комплексной антибактериальной, муко- и бронхолитической терапии, активных дренажных мероприятий состояние ребенка улучшилось, симптомы бронхита, риносинусита были купированы, ателектаз средней доли расправлен.
В связи с тем что в возрасте старше трех лет в клинической картине помимо симптомов аллергического заболевания с признаками хронического эозинофильного воспаления стали появляться признаки нарушения дренажной функции респираторного тракта с формированием вторичного бактериального инфицирования, была заподозрена первичная цилиарная дискинезия (ПЦД). Ребенок направлен в Морозовскую детскую городскую клиническую больницу (Москва), где было проведено комплексное обследование, исключен ряд возможных в данной ситуации заболеваний (муковисцидоз, синдром Черджа – Стросса (эозинофильный гранулематоз с полиангиитом), дефекты гуморального иммунитета). Выполнена эндоскопическая эндоназальная полисинусотомия. Согласно результатам гистологии, картина хронического полипозного риносинусита. Девочка выписана с диагнозом «бронхиальная астма, аллергический ринит, хронический полипозный риносинусит», который не вызывал сомнений, а также с рекомендациями продолжать базисную терапию БА и АР.
В динамике были получены результаты дополнительного обследования:
- двукратно световая микроскопия реснитчатого эпителия полости носа – выявлена дискинезия ресничек;
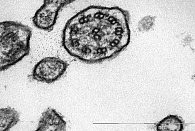
- двукратно биопсия слизистой оболочки трахеи и бронхов с трансмиссионной электронной микроскопией респираторного эпителия – в аксонеме ресничек обнаружено тотальное отсутствие внутренних динеиновых ручек (рис. 2);
- биопсия слизистой полости носа – в аксонеме ресничек внутренние динеиновые ручки не определяются или сильно укорочены;
- генетическое исследование – мутации, соответствующие первичной цилиарной дискинезии, не выявлены, однако обнаружены две патогенные мутации в гене ТТС7F c.1817A>G c.2014T>C, описанные у пациентов с комбинированным первичным иммунодефицитным состоянием и кишечными атрезиями;
- бактериологическое исследование – из носоглотки получен высев Pseudomonas aeruginosa.
Результаты исследований согласованы со специалистами Национального медицинского исследовательского центра детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева, Медико-генетического научного центра им. академика Н.П. Бочкова и Морозовской детской городской клинической больницы (Москва). Данные за первичное иммунодефицитное состояние и ПЦД признаны неубедительными.
За время наблюдения в течение года, с 6,5 до 7,5 года, девочка ежемесячно переносила обострения гнойного риносинусита, однократно – острый бронхит и острый отит. Каждый эпизод требовал назначения системной антибактериальной терапии.
В настоящее время возраст ребенка составляет 7,5 года. Вне обострения общее состояние расценивается как удовлетворительное, самочувствие не страдает, физическое развитие нормостеническое. Индекс массы тела –14,4 кг/м2, частота сердечных сокращений – 90 в минуту, частота дыхательных движений – 22 в минуту, сатурация О2 – 98%, артериальное давление – 98/75 мм рт. ст. Кожа чистая, бледно-розовая, подкожно-жировой слой развит нормально. Носовое дыхание незначительно затруднено, отделяемое из носовых ходов слизистое скудное, зев не гиперемирован. Кашель и одышка отсутствуют. В легких дыхание жесткое, проводится во все отделы равномерно, выдох не удлинен, хрипов нет. Симптомы барабанных палочек и часовых стекол отсутствуют. Тоны сердца ясные, ритмичные. Живот мягкий, не вздут, доступен глубокой пальпации, печень и селезенка не пальпируются. Физиологические отправления не нарушены.
В настоящее время с учетом выявленной дисфункции цилиарного эпителия респираторного тракта, инфицирования Pseudomonas aeruginosa лечебная программа девочки, включавшая антигистаминные препараты, ингаляционные и назальные ГКС, дополнена постоянной муколитической терапией, кинезитерапией, а также мероприятиями по эрадикации Pseudomonas aeruginosa. Для исключения редких форм первичного иммунодефицитного состояния планируется проведение углубленного иммунологического обследования девочки и генетического обследования родителей.
Обсуждение
К сожалению, несмотря на множество сложных и дорогостоящих исследований, проведенных в течение последнего года, окончательный диагноз пациентке не установлен. Очевидно, в данном случае имеет место сложная коморбидная патология респираторного тракта (БА, АР, хронический полипозный риносинусит на фоне изменения функции цилиарного эпителия) вследствие различных причин и механизмов, которые вносят свой вклад в течение заболевания.
На сегодняшний день не существует золотого стандарта диагностики ПЦД. Даже использование генетических методов не может гарантировать установление верного диагноза в связи с большой вариабельностью генов и их патогенных вариантов, а также значительной зависимостью клинических проявлений и тяжести заболевания от генетической гетерогенности [6]. Диагноз ставится на основании сочетания характерной клинической картины и результатов специальных исследований (анализ частоты и паттерна биения ресничек в биоптате из полости носа, трахеи или бронха с помощью световой микроскопии, обнаружение аномалий строения ресничек в биоптате слизистой оболочки носа или бронха по данным электронной микроскопии, медико-генетического обследования) [7]. При постановке диагноза учитываются оценка по предиктивной шкале для выявления симптомов первичной цилиарной дискинезии (PrImary CiliAry DyskinesaA Rule – PICADAR) (более пяти баллов) и характер выявленных структурных изменений в аксонемах ресничек. Для ПЦД характерны следующие дефекты строения ресничек: отсутствие наружных динеиновых ручек, одновременное отсутствие и наружных, и внутренних динеиновых ручек, отсутствие внутренних динеиновых ручек в сочетании с нарушениями со стороны микротрубочек [8].
В представленном случае оценка по PICADAR четыре балла, отсутствие генетического подтверждения и характерных для ПЦД структурных аномалий ресничек по данным электронной микроскопии не позволяют окончательно верифицировать диагноз «первичная цилиарная дискинезия». В то же время характерная клиническая картина, доказанная дисфункция ресничек респираторного эпителия, выявленные структурные дефекты аксонем ресничек, отсутствие эффекта на фоне длительной противоаллергической терапии, прогрессирование симптомов, связанных с хронической бактериальной инфекцией, дают основание предполагать нетипичную мягкую форму цилиарной дискинезии или цилиарной дисфункции.
Кроме того, в литературе описаны случаи сочетания ПЦД с врожденными иммунодефицитами [9], а также формирования вторичной цилиарной дисфункции на фоне хронических воспалительных заболеваний респираторного тракта, в частности на фоне назального полипоза [10], хронических риносинуситов, бронхитов и бронхиальной астмы [11]. Однако исследования демонстрируют, что выраженность ультраструктурных изменений эпителия и цилиарной дисфункции при БА тесно связана со степенью ее тяжести и формируется, как правило, при длительно существующей тяжелой астме [12].
В представленном клиническом случае БА с самого начала и до настоящего времени имеет легкое, контролируемое течение и вряд ли может являться причиной развития вторичной цилиарной дисфункции у пациентки.
Вывод
Данное клиническое наблюдение иллюстрирует актуальность персонализированного (персонифицированного) подхода к ведению сложных коморбидных пациентов с аллергическими заболеваниями, предполагающего необходимость глубокого понимания механизмов развития и патогенетической взаимосвязи основного и сопутствующих заболеваний, комплексного подхода к их диагностике и рационального лечения.
N.B. Migacheva, MD, PhD, T.V. Sushkova, T.I. Kaganova, MD, PhD, Prof.
Samara State Medical University
Samara Regional Children's Clinical Hospital named after N.N. Ivanova
Contact person: Natalya B. Migacheva, nbmigacheva@gmail.com
The presence of concomitant diseases (comorbidity) in allergic rhinitis and asthma in children can modify the clinical picture of the underlying disease, increase the severity of its course, increase the risk of complications and hinder the achievement of control over the pathology.
The article presents a clinical case of a rare combination of bronchial asthma, allergic rhinitis, polypous rhinosinusitis and ciliary dysfunction in a child, which has become the subject of a complex differential diagnostic search, as well as a discussion of the relevance of a personalized approach to the management of children with comorbid pathology.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.