Ростислав Карпов: «Был и остаюсь врачом»
- Аннотация
- Статья
- Ссылки




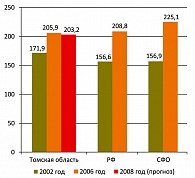
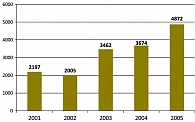
– Результаты исследования, проводимого сотрудниками амбулаторно-поликлинического отделения НИИ кардиологии СО РАМН, свидетельствуют, что суровые климатические условия Сибири, особенно резкие перепады температур, предрасполагают к болезням сердца. Безопасно ли жить в Сибири? Действительно ли в Сибирском регионе больше «сердечников», чем в Европейской части России?
– Это непростой вопрос, на который нельзя дать однозначный ответ. Начнем с того, что и в Сибирском регионе мы столкнулись с теми же неблагоприятными медико-демографическими процессами, которые характерны в последние годы в целом для Российской Федерации, – нарастание депопуляции, в первую очередь обусловленной высокой смертностью населения, в том числе в трудоспособном возрасте. Ежегодно около 50-55% всех смертей в Сибирском регионе происходит по причине болезней системы кровообращения. За последние 15 лет средний возраст умерших от этой группы патологии в России и Сибири снизился у мужчин более чем на 2 года, а у женщин – на 1,5 года. В этом плане состояние «сердечного» здоровья сибиряков отражает общероссийские закономерности. В то же время такой важный интегральный показатель, как ожидаемая продолжительность жизни у населения СФО, ниже, чем в среднем по РФ. Кроме того, в научной литературе давно обсуждается такой феномен, как северо-восточный градиент смертности, который заключается в ее увеличении с юго-запада на северо-восток. В итоге большинство территорий с относительно высокой смертностью расположено на севере Европейской части страны, на Среднем и Северном Урале, в Сибири и на Дальнем Востоке. Данные официальной статистики подтверждаются результатами крупных научных эпидемиологических исследований. Так, кооперативный проект «Эпидемиология ИБС и атеросклероза в различных регионах страны», проведенный в конце 80-х-начале 90-х годов прошлого столетия, выявил выраженные межрегиональные различия в распространенности и частоте новых случаев ИБС в мужских популяциях. При этом наиболее неблагоприятная эпидемиологическая ситуация была выявлена у мужчин Европейского и Сибирского регионов. В ходе другого исследования было установлено, что среди 32 центров крупномасштабного международного эпидемиологического проекта ВОЗ МОНИКА показатели общей, сердечно-сосудистой и цереброваскулярной смертности были наибольшими у населения Новосибирска – Сибирского центра проекта.
Однако важно разобраться, насколько региональные особенности в отношении более высокой распространенности ИБС, а также сердечно-сосудистой смертности обусловлены именно суровостью климатических условий нашего региона. В этом отношении интересны данные популяционной программы «Регистр острого инфаркта миокарда» (РОИМ), которая выполняется в г. Томске с 1984 г. по инициативе Н.Д. Плотниковой и при активном участии С.А. Округина и С.Д. Орловой, и по праву признана «золотым фондом института». Согласно данным РОИМ, наиболее неблагоприятным периодом для развития инфаркта миокарда у взрослого населения города являются дни с контрастной сменой погоды. В эти дни среднесуточное число заболеваний острым инфарктом миокарда достигает 2,5, в то время как обычно – 1,73, различия статистически значимы. При этом к дням с «контрастной сменой погоды» относятся, в частности, дни, когда происходит смена периодов ясной или облачной погоды на облачную или ясную погоду соответственно при изменении среднесуточной температуры воздуха на 2 градуса; либо имеет место межсуточная изменчивость температуры воздуха больше чем на 6 градусов. С другой стороны, значительное варьирование показателей смертности населения от ССЗ, проживающих в одних и тех же климатических условиях, но в разных административных территориях, не дает оснований рассматривать суровый климат региона в качестве ведущего фактора, формирующего обсуждаемую закономерность.
С моей точки зрения, более высокие, чем в Европейской части страны, уровни заболеваемости и смертности населения от ССЗ объясняются целым комплексом факторов. В частности, острейшей проблемой является приспособление приезжего населения к природно-климатическим условиям Сибири и раннее развитие ССЗ у этого контингента как плата за адаптацию к суровым условиям региона. Другая проблема – приверженность большей части населения к нездоровому образу жизни, что ведет, в свою очередь, к высокой распространенности поведенческих, психосоциальных и биологических факторов риска ССЗ, а в последующем и к развитию патологии. Следует учитывать и незавершенность кардиологической службы в условиях рассредоточенно проживающего населения, что мы и имеем в Сибирском регионе, а отсюда недоступность или малодоступность своевременной качественной кардиологической помощи отдельным группам населения. В последние годы все большее значение приобретет психосоциальный стресс в обществе, которому подвержены и жители СФО. Поэтому во многом здоровье современного человека зависит от социальных, экономических и политических факторов в обществе. Сегодня мы переживаем новый период социально-экономической нестабильности. Внутри популяции, как мы знаем, наблюдается значительное варьирование заболеваемости и смертности от ССЗ в зависимости от социального градиента, что приводит к тому, что лица с низким уровнем образования, низким профессиональным статусом и низкой социальной поддержкой имеют наиболее неблагоприятные показатели. А это значит, что именно в отношении этих групп населения в первую очередь должны быть выработаны дополнительные факторы социального иммунитета. Принципиальное значение имеет и то обстоятельство, что популяционная профилактика ССЗ как система отсутствует как в нашем регионе, так и в стране в целом. Все это требует комплексного подхода к решению проблем охраны кардиологического здоровья сибиряков. Вот и получается, что суровые климатические условия в Сибири больше проявляют себя как провоцирующий фактор и оказывают свое неблаговидное воздействие, когда адаптационные силы отдельного человека или всей популяции истощены нездоровым образом жизни, психосоциальным стрессом, социально-экономической нестабильностью. А наши предки жили в этих условиях, много и нелегко работали, вели здоровый образ жизни и отличались завидным сибирским здоровьем.
– Многое зависит от самого человека в таких условиях, но и повышается роль специализированных учреждений. Каков сегодня уровень оказания кардиологической помощи в округе? Насколько Сибирь сегодня «отстает» в этом плане от Центрального округа?
– Уровень развития специализированной кардиологической помощи может заметно повлиять на демографическую ситуацию в стране, сохранить качество жизни и трудоспособность огромной когорты пациентов, страдающих сердечно-сосудистыми заболеваниями. Я бы сказал, что в крупных городах Сибири состояние кардиологической помощи не хуже, а иной раз даже лучше, чем в центральных регионах России. Три крупнейших сибирских кардиологических центра стабильно входят в пятерку лидеров в целом по стране по объемам высокотехнологичной медицинской помощи гражданам России за счет ассигнований федерального бюджета по профилю «сердечно-сосудистая хирургия». Это Новосибирский научно-исследовательский институт патологии кровообращения имени академика Е.Н. Мешалкина, Томский научно-исследовательский институт кардиологии Сибирского отделения Российской академии медицинских наук и Научно-производственная проблемная лаборатория реконструктивной хирургии сердца и сосудов с клиникой СО РАМН в Кемерово. Здесь активно внедряются современные достижения кардиологии, развивается кардиохирургия. Вплоть до того, что Новосибирский НИИ ПК уже приступил к трансплантации сердца. В Томской области не осталось ни одного непрооперированного ребенка с врожденным пороком сердца. То есть, такие дети рождаются, но сейчас их оперируют по показаниям в первые дни или даже часы после рождения, и в обществе исчезает трагичное отношение к врожденным порокам сердца. В целом, делая скидку, конечно, на разницу в финансировании кардиологии, можно сказать, что эти центры работают на мировом уровне. Поэтому жители перечисленных и близлежащих регионов получают своевременную необходимую помощь.
Однако в целом проблема доступности кардиологической помощи населению Сибири и Дальнего Востока остается, и не в последнюю очередь она связана с географическими условиями. В Сибири хуже, чем в европейской части России развита дорожная сеть. Много крайне труднодоступных территорий, где на больших расстояниях разбросаны малонаселенные поселки, как, например, на севере Томской области. Конечно, в некоторых поселках есть медицина – фельдшерско-акушерские пункты и центральные районные больницы. Но кардиологии как таковой там нет. В те времена, когда я еще работал ассистентом на кафедре факультетской терапии Томского медицинского института, меня часто посылали в командировки по области. Тогда, даже в связи с не самым сложным случаем в районы отправляли доктора на самолете АН-2 или ЯК-12. Сейчас такая практика почти сошла на нет. А ведь в кардиологии часто бывают ситуации, требующие экстренных вмешательств, и, кроме высокотехнологичных методов лечения, очень большое значение имеет система организации медицинской помощи.
За 25 лет российская система здравоохранения претерпела и качественные, и организационные изменения. Появились высокотехнологичные виды медицинской помощи, позволяющие справляться с сердечными катастрофами, диагностическое оборудование и методы лабораторной диагностики, с помощью которых выявлять и безошибочно дифференцировать не только патологию, но и ее предикторы. И лишь одно остается неизменным – роль кардиологического диспансера как медицинского учреждения, которое имеет возможность вести квалифицированное наблюдение пациентов с высокой степенью риска осложнений сердечно-сосудистых заболеваний и тех, кто такие осложнения уже перенес. На примере работы Томского кардиологического диспансера этот тезис подтверждается со стопроцентной точностью. Однако сегодня кардиодиспансеры есть лишь в четверти субъектов Федерации.
На недавнем съезде кардиологов Сибири в Красноярске ученые и врачи обсуждали, как здравоохранение регионов Сибири и страны в целом справляется с высоким уровнем ССЗ и какие меры принимаются, чтобы снизить смертность трудоспособного населения от данной патологии. Одной из проблем, по мнению участников форума, является отсутствие в ряде субъектов РФ кардиодиспансеров с официально закрепленными функциями по координации помощи кардиологическим больным.
Эта проблема проступает особенно ярко на фоне того, что центральные районные больницы, межрайонные диагностические центры и амбулатории пока еще недостаточно оснащены оборудованием для своевременного выявления сердечно-сосудистой патологии. А кардиологи поликлиник и стационаров не справляются с огромной нагрузкой, которая при этом еще и не соответствует оплате их труда. Есть проблемы и с усовершенствованием специалистов по отдельным профилям кардиологии.
Можно ли говорить о доступности первичной медицинской помощи для людей с сердечно-сосудистой патологией, да еще перенесших инфаркт и требующих постоянного наблюдения врача? Увы, нельзя. Жесткие финансовые рамки системы льготного лекарственного обеспечения, очереди к участковому врачу приводят к снижению качества медицинской помощи, а зачастую и прерыванию пациентами терапии. Немалые средства, направленные бюджетом на оказание дорогостоящей высокотехнологичной медицинской помощи больным с острым инфарктом, острым коронарным синдромом и жизнеугрожающими аритмиями, оказываются практически выброшенными на ветер. И все из-за того, что после выписки из стационара больной лишен возможности получать своевременную и качественную первичную медицинскую помощь, проходить полноценное диспансерное наблюдение. Я считаю, что в Сибирском Федеральном округе по концентрации кардиологических диспансеров ситуация лучше, чем в среднем по России.
– Чиновники рапортуют, что в последние годы финансирование здравоохранения значительно увеличилось. Заметили ли Вы это на примере НИИ кардиологии СО РАМН? Как это отразилось на доступности для населения современной кардиологической помощи?
– Безусловно, важным показателем развития здравоохранения является обеспечение населения высокотехнологичной медицинской помощью. В последние годы он составлял всего лишь 20% от реальной потребности. Поэтому трудно переоценить значимость того, что развитие высокотехнологичной медицинской помощи стало одним из направлений приоритетного национального проекта в сфере здравоохранения. На эти цели были выделены значительные финансовые средства. Мы ощутили это даже по финансовому наполнению квоты – с 12 до 230 тыс. рублей постепенно вырос объем средств, выделяемый государством на лечение кардиохирургического пациента. Такие меры, как увеличение объемов высокотехнологичной медицинской помощи за счет ассигнований федерального бюджета, а также строительство в регионах федеральных центров сердечно-сосудистой хирургии, безусловно, способствуют повышению качества, доступности и эффективности кардиохирургической помощи, что в конечном итоге скажется на демографической ситуации, поскольку позволит снизить сверхсмертность россиян от ССЗ.
Но по-прежнему нерешенной остается проблема с оснащением существующих кардиологических центров, имеющих хорошие показатели работы, достойные научные и клинические школы. Эта проблема даже стала еще более острой в связи с ростом числа кардиохирургических вмешательств, и особенно в учреждениях, подведомственных Российской академии медицинских наук. Не секрет, что академические учреждения, где сосредоточены лучшие кадры, получают оборудования меньше, чем учреждения, подведомственные Минздравсоцразвития РФ. Даже беглый анализ материально-технической базы показал бы большую степень износа зданий, не говоря о медицинском оборудовании. Большая часть медицинских приборов и аппаратов эксплуатируется по многу лет. Неоднократно выработавшие свой ресурс, они не могут гарантировать высокое качество обследований, безопасность и эффективность лечения больных. Укомплектованность учреждений здравоохранения компьютерной техникой оставляет желать лучшего. Развитие современной медицины невозможно без соответствия материально-технической базы здравоохранения растущему спросу населения на оказание высокотехнологичных видов медицинской помощи. Но мне не известно, разработан ли баланс спроса и предложений на медицинскую технику, сформирована ли база данных о техническом состоянии медицинского оборудования и реальной потребности учреждений в медицинской технике, необходимая для определения объемов финансирования расходов на ее приобретение.
И вторая проблема, о которой я уже упоминал – большая часть кардиологических больных лечится без применения высокотехнологичных методов. Однако диагностические методы и фармакотерапия в современной кардиологии стоят недешево.
– Расскажите, пожалуйста, о ситуации с лекарственным обеспечением гипертоников и других кардиологических пациентов, ведь не секрет, что они нуждаются в дорогостоящих препаратах. Программа ДЛО справляется?
– На днях в службу госпитализации института позвонила женщина и задала вопрос, на который я не могу найти ответа: «Кардиолог назначил мне лекарство за тысячу рублей. Где я возьму эти деньги? Что мне делать?». Это тяжелый вопрос. Сегодня медицина достигла колоссальных успехов. Когда я начинал работать врачом 1960 году, в клинике не было ни одного препарата из тех, которыми мы лечим больных сейчас, все это появилось в основном в 1980-е годы. Сегодня мы можем много, но современное лечение в кардиологии очень дорогостоящее. Хотя многие больные уже привыкли лечиться современными высокоэффективными препаратами. В настоящее время, я считаю, ситуация приближается к очень серьезной, а по отдельным направлениям – критической, в связи с резким удорожанием лекарств. Но если пациент перенес кардиохирургическую операцию или ему поставили стент, то ему жизненно необходимо принимать Плавикс. 14 таблеток этого препарата стоят 1500 рублей. 3000 на месяц не хватит (таблица). Это только Плавикс, а больной принимает еще не менее четырех препаратов!
Мы вынуждены предлагать пациентам с артериальной гипертонией препараты разного уровня: современные оригинальные препараты или дженерики, т.е. менее дорогостоящие аналоги, нередко из экономических соображений. Некоторыми из препаратов-дженериков можно хорошо регулировать давление, но в целом их действие может быть несколько хуже.
Академик Е.М. Тареев в 1980-х годах, выступая на конгрессе терапевтов, говорил, что наш российский больной приходит в клинику, согнувшись под вязанкой многих болезней – это и бронхит, и обструктивная патология, и холецистит, и желчнокаменная болезнь. В этом тоже особенность сибирского, да и российского пациента – изобилие сопутствующих заболеваний. А раз так – требуется и большое количество лекарств.
Могу констатировать лишь то, что сегодня среднему российскому пациенту современная фармакотерапия очень часто не по карману. Удручает, что многие больные и так полноценно не лечатся, потому что просто не в состоянии покупать необходимые препараты, а в условиях финансового кризиса ситуация с лекарственным обеспечением может существенно обостриться. И у меня складывается впечатление, что система дополнительного лекарственного обеспечения не решает всех проблем доступности фармакотерапии.
– Если я не ошибаюсь, на территории Сибири и ДВ пересадка сердца делается только в Новосибирске. Каковы перспективы трансплантации сердца в СФО?
– Несколько операций трансплантации сердца выполнены в НИИ ПК им. Е.Н. Мешалкина с разными результатами. Трансплантация сердца должна развиваться в нашей стране несмотря на то, что она требует больших финансовых затрат и решает проблемы очень малого процента населения – но это пациенты, которым больше не поможет никакая другая методика.
При департаменте здравоохранения Томской области года два назад тоже создавалась рабочая группа по изучению возможности внедрения трансплантологии как высокотехнологичного метода лечения, состоялось даже несколько рабочих совещаний по этой проблеме. В первую очередь речь шла о трансплантации сердца в связи с тем, что на территории Томской области присутствует крупное федеральное учреждение – Томский НИИ кардиологии СО РАМН с подготовленными специалистами. Через клинику НИИ кардиологии ежегодно проходит около 10 пациентов, которым требуется пересадка сердца.
Скорее всего, больных, действительно нуждающихся в пересадке, больше, просто в настоящее время такая операция в Томске не выполняется, пациенты и не обращаются. К сожалению, сейчас вопрос по этим больным практически не решается. Часть из них отправляется в Москву в Институт трансплантологии и искусственных органов. Оказать помощь всем нуждающимся в трансплантации пациентам там, естественно, не могут. Поэтому в большинстве случаев пациенты тихо погибают у себя дома. Как правило, после установки диагноза они больше полугода не живут.
Вопрос о трансплантации сердца поднимался по инициативе НИИ кардиологии четыре года назад. Тогда было подтверждено документально, что томский кардиоцентр по оснащению готов к выполнению таких операций. Группа наших специалистов – кардиолог, кардиохирург, анестезиолог, иммунолог и морфолог – прошла специализацию на базе НИИ трансплантологии и искусственных органов в Москве, а кардиохирург, профессор Шамиль Ахмедов в свое время также проходил стажировку в госпитале Ла Питие-Салпитрие в Париже.
Три года назад предполагалось, что забор органов в Томске будет производиться в МЛПУ «Городская больница № 1». Но инициатива в то время споткнулась о закон, запрещавший забор донорских органов в муниципальных лечебных учреждениях, а государственное учреждение – областная клиническая больница – было к этому не готово, поправка в закон, позволяющая забор донорских органов в муниципальных учреждениях на местах была принята позже.
В общем, время от времени случается всплеск интереса к этой проблеме, но я полагаю, что в ближайшие годы трансплантация сердца не будет внедрена в широкую практику. Эта технология говорит об уровне развития медицины и об объемах ее финансирования. В США выполняются тысячи трансплантаций сердца, а в России всего несколько операций в год. Дело ведь здесь не только и столько в виртуозности кардиохирургов – в Томском НИИ кардиологии СО РАМН выполняются технически более сложные операции, чем трансплантация сердца. Но что такое трансплантация? После операции пациент должен постоянно принимать очень дорогостоящие препараты, препятствующие отторжению донорского сердца – и мы вновь возвращаемся к вашему предыдущему вопросу о доступности лекарств. А чтобы технология была поставлена на поток, придется решить множество проблем – медицинских, финансовых, юридических, морально-этических и организационных, а это зависит, увы, не от кардиологов.
– Каковы перспективы кардиологической службы СФО?
– Перспективы видятся прежде всего во внедрении в широкую практику огромных достижений кардиологии: научных, в области лекарственной терапии, хирургии и интервенционной аритмологии. Мы много говорим о стационарном лечении, но недостаточно о том, что бывает до и после него. Необходимо выстраивать систему восстановительного лечения пациентов, перенесших кардиохирургические вмешательства. Ведь по сегодняшним нормативам больной не может долго находиться в кардиохирургическом стационаре. А куда ему, недолеченному, идти после стационара? Предлагали как вариант решения строить при кардиохирургических центрах отели для восстановительного лечения. Но это ведь беспредметный разговор – мы опять не учитываем финансовые возможности среднеобеспеченного россиянина.
Задача кардиологии не только в обеспечении эффективного лечения, но и в том, чтобы отодвинуть или не допустить развитие болезни, а значит, необходимо возродить профилактику. И, конечно, необходимо совершенствовать систему организации кардиологической помощи, причем адаптированную к условиям регионов.
– Если оценивать по 5-балльной шкале, то какую бы оценку поставили бы сегодня профилактике кардиологических заболеваний в Сибири?
– Твердую двойку, не выше. Во многих регионах профилактика финансируется через ОМС, у нас она только декларируется. Врачу профилактическая работа не оплачивается, а на энтузиазме он уже работать не готов.
– Ростислав Сергеевич, за 50 лет в медицине изменился ли Ваш взгляд на кардиологию? И отличаются ли вообще взгляды практикующего терапевта и руководителя?
– Свою врачебную практику я начал в 1959 году, будучи студентом шестого курса Томского медицинского института. Кардиологии и кардиохирургии в современном понимании пятьдесят лет назад в России еще не было. Не было не только тех препаратов, которыми мы сейчас лечим больных, но и УЗИ тоже – этот метод начал внедряться в клинике в начале 1960-х годов. И примерно в то же время появилась коронарография, но пока не у нас, а в США. Кардиохирургия только начиналась с операций при самых простых пороках сердца. За последние десятилетия кардиология совершила колоссальный рывок вперед и продолжает развиваться быстрыми темпами. Но, к сожалению, появилось слишком много цинизма в медицине. Когда я читаю студентам лекции по истории томской медицины, я говорю, что быть грамотным врачом хорошо, но по-настоящему, особенно терапевтического больного, не вылечишь, если не будешь ему сострадать. Пациент хочет, чтобы к нему отнеслись по-человечески. Не хотелось бы, чтобы человеческие отношения между врачом и пациентом потерялись совсем. И когда говорят, что медицинская услуга – тот же товар, мне становится не по себе. Если медицина и считается сегодня сферой рыночных отношений, то именно в этом сегменте рынка заметно оголяются противоречия сущностей, определенных категориями «медицинская помощь» и «медицинская услуга». Иногда предпринимаются попытки разграничить эти понятия, свести например «медицинскую помощь» к тем состояниям больного, когда речь идет о спасении его жизни, а все остальное считать «медицинскими услугами». Но грань здесь очень тонкая. Для себя эту я дилемму давно разрешил. Пусть в качестве «медицинских услуг» нашу работу рассматривают маркетологи и экономисты, если того требует время. Я же был и остаюсь врачом, и с моей стороны помощь больному человеку всегда будет только помощью.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.