Сахарный диабет как симптом феохромоцитомы: клиническое наблюдение
- Аннотация
- Статья
- Ссылки
- English
Данный клинический случай подтверждает целесообразность проведения комплексной диагностики у пациентов с сахарным диабетом и артериальной гипертензией при нормальном индексе массы тела с целью исключения новообразований в надпочечниках (феохромоцитомы).
Данный клинический случай подтверждает целесообразность проведения комплексной диагностики у пациентов с сахарным диабетом и артериальной гипертензией при нормальном индексе массы тела с целью исключения новообразований в надпочечниках (феохромоцитомы).


Введение
Феохромоцитома и параганглиома (Ф/ПГЛ) – редкие опухоли из хромаффинных клеток, продуцирующие большое количество биологически активных веществ (адреналин, норадреналин, дофамин) и развивающиеся из мозговой ткани надпочечников (80–85%) или паравертебральных ганглиев симпатической цепочки (15–20%) [1, 2].
Распространенность Ф/ПГЛ в общей популяции довольно низкая – от 1,5 до 1,6 случая на 10 тыс. Среди лиц с артериальной гипертензией таковая несколько выше – от 20 до 60 случаев на 10 тыс. Примерно у 76% больных феохромоцитома диагностируется посмертно [1].
В настоящее время выделяют два биохимических типа катехоламинпродуцирующих опухолей: адренергические и норадренергические. Продукция катехоламинов может вызывать совокупность неспецифических симптомов, часто приводящих к ошибочному диагнозу. Среди них наиболее часто отмечаются головная боль, сердцебиение, потливость и артериальная гипертензия [3–5]. Симптомы наблюдаются практически у 75% пациентов. У остальных больных патология протекает бессимптомно или с атипичными проявлениями, такими как дилатационная кардиомиопатия, боль в животе, нарушение дыхания, инфаркт миокарда, отек легких, гипертермия или кардиогенный шок [6, 7].
Многие проявления феохромоцитомы в условиях избытка катехоламинов хорошо известны. Однако нарушение метаболизма глюкозы и инсулина в данной клинической ситуации изучено недостаточно. В ряде зарубежных работ отмечена относительно частая встречаемость нарушения углеводного обмена, в том числе сахарного диабета, при данной патологии. Так, еще в 1912 г. в статье M. Herde сообщалось о гипергликемии и глюкозурии, связанных с феохромоцитомой [8]. В работах 1992, 1996 и 2001 гг. описаны случаи классических проявлений феохромоцитомы в сочетании с кетоацидозом, а также со значительной потребностью в инсулине, которая разрешалась удалением опухоли [8–10]. Согласно данным M. Moustaki и соавт., при Ф/ПГЛ распространенность сахарного диабета составляла около 50% [11]. При этом его проявления варьировались от легких инсулинорезистентных до глубоких инсулинодефицитных, таких как диабетический кетоацидоз и гипергликемическое гиперосмолярное состояние. По мнению ученых, у молодых пациентов с артериальной гипертензией и нормальной массой тела наличие сахарного диабета является ключевым фактором для постановки диагноза «феохромоцитома» [11]. Согласно другим данным, сахарный диабет имел место у 28% пациентов с кризовым течением феохромоциты и 14% пациентов с некризовым течением [12].
Классификация сахарного диабета, предложенная экспертами Всемирной организации здравоохранения в 2019 г., основана на ведущих этиопатогенетических механизмах развития гипергликемии [13, 14]. Новая классификация, так же как предыдущая [15], включает «другие специфические типы сахарного диабета», к которым относятся эндокринопатии, объединяющие заболевания с гиперсекрецией контринсулярных гормонов, – акромегалия, синдром Кушинга, глюкагонома, феохромоцитома и др.
Несмотря на доступность инструментальных методов диагностики, своевременное выявление и лечение хромаффинных опухолей остается актуальной задачей клинической медицины, от успешного решения которой зависит дальнейший прогноз.
В настоящей работе представлен клинический случай феохромоцитомы и сахарного диабета 2 типа, выявленных при первичной госпитализации пациентки по поводу декомпенсации углеводного обмена.
Клиническое наблюдение
Пациентка Ч. 37 лет поступила в эндокринологическое отделение Центрального военного клинического госпиталя им. А.А. Вишневского 26 июня 2020 г. с жалобами на сухость во рту и жажду, снижение массы тела на 5 кг в течение последних трех месяцев.
Из анамнеза известно, что больная в течение 11 лет страдала артериальной гипертензией, антигипертензивные препараты принимала нерегулярно. Примерно за два месяца до госпитализации появились сухость во рту, жажда и общая слабость.
При прохождении диспансеризации в анализе крови от 25 июня 2020 г. выявлено повышение уровня глюкозы плазмы до 19,6 ммоль/л. Больная обратилась за консультацией эндокринолога госпиталя и была госпитализирована в эндокринологическое отделение по неотложным показаниям.
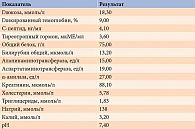
По результатам обследования в отделении в общем анализе крови отмечено невыраженное снижение уровня гемоглобина – 116 г/л (табл. 1). Уровень эритроцитов составил 4,65 × 1012 г/л, лейкоцитов – 10,9 × 109 г/л, тромбоцитов – 267 × 109 г/л. Скорость оседания эритроцитов была повышена до 31 мм/ч.
При проведении ультразвукового исследования (УЗИ) печени, желчного пузыря, поджелудочной железы, селезенки, почек патологии не обнаружено. В проекции правого надпочечника определялось кистозно-солидное округлое образование с четкими ровными контурами размером 3,1 × 2,3 × 2,8 см, в режиме с цветовым допплеровским картированием – единичный локус интранодулярного кровотока. Визуализация левого надпочечника была затруднена из-за кишечника.
На основании результатов обследования был установлен сахарный диабет (гипергликемия – до 24 ммоль/л, глюкозурия – до 28 ммоль/л, уровень гликированного гемоглина – 9%, С-пептида – 4,1 нг/мл).
На фоне назначенной инсулинотерапии в базис-болюсном режиме в дозе 44 ЕД/сут в сочетании с приемом метформина в дозе 1000 мг/сут на третьи – пятые сутки наблюдалось снижение гликемии натощак до 10 ммоль/л и постпрандальной гликемии до 11 ммоль/л.
Наличие стойкой артериальной гипертензии на фоне впервые выявленного сахарного диабета у 37-летней пациентки с нормальным весом (индекс массы тела – 24,7 кг/м2) и обнаруженное при ультразвуковом исследовании от 26 июня 2020 г. новообразование в правом надпочечнике размером до 3,1 см определили необходимость поиска гормонально-активной опухоли надпочечников (феохромоцитомы).
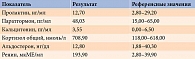
В анализе суточной мочи обнаружен повышенный уровень норметанефринов – 2175,3 мкг/сут при нормальном уровне метанефринов (табл. 2).
Исследование в плазме крови свободных метанефринов и норметанефринов также выявило изолированное повышение уровня свободных норметанефринов до 4,26 нмоль/л (табл. 3).
Дообследование, предполагавшее определение уровня гормонов (табл. 4), проведение УЗИ щитовидной железы, магнитно-резонансной томографии (МРТ) головного мозга и исследование сосудов сетчатки, позволило исключить множественную эндокринную неоплазию 2а и 2б типов, а также синдром Хиппеля – Линдау.
УЗИ щитовидной железы: передне-задние размеры правой доли – 2,0 см (объем – 10,8 см3), левой доли – 1,8 см (объем – 8,4 см3), перешейка – 0,6 см, контуры волнистые, структура паренхимы выраженно перестроена за счет участков с пониженной эхогенностью, четко очерченные узловые образования отсутствуют.
МРТ гипофиза: форма гипофизарной ямки обычная, симметрия гипофиза не нарушена, размер фронтальной, вертикальной и сагиттальной плоскостей 1,5 × 0,5 × 1,0 см соответственно, что соответствует норме, патологических включений в ткани гипофиза не выявлено, гипофизарная воронка расположена по средней линии, селлярно-хиазмальная цистерна обычной конфигурации, перекрест зрительных нервов и кавернозные синусы без особенностей, патологические изменения гипофизарной зоны не обнаружены.
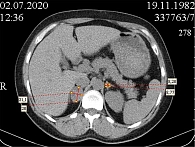
Пациентке Ч. была проведена компьютерная томография (КТ) с контрастным усилением органов брюшной полости и таза (рисунок).
КТ органов брюшной полости и таза: новообразования в правом надпочечнике размером 3,2 × 2,1 см (плотность – 39 ЕН) и левом надпочечнике размером 1,3 × 3,0 см (плотность – 31 ЕН).
Согласно результатам обследования, установлен диагноз: двусторонняя феохромоцитома, изолированный норадреналиновый тип секреции, симптоматическая артериальная гипертензия третьей степени, сахарный диабет вследствие феохромоцитомы.
Пациентке была подобрана антигипертензивная и инcулинотерапия в базис-болюсном режиме.
Больная была выписана с рекомендацией проконсультироваться у специалистов Эндокринологического научного центра, от которой она временно воздержалась.
В октябре 2020 г. во время суточного дежурства у пациентки случился гипертонический криз с повышением артериального давления до 260/140 мм рт. ст., на фоне которого развился ишемический инсульт в бассейне левой средней мозговой артерии с легким центральным правосторонним гемипарезом. Больная была госпитализирована в неврологическое отделение Центрального военного клинического госпиталя им. А.А. Вишневского. Углеводный обмен на момент поступления и в период госпитализации был компенсирован базис-болюсной инсулинотерапией и приемом метформина. На 28 октября 2020 г. уровень гликированного гемоглобина составлял 6,8%.
После стабилизации состояния пациентка была проконсультирована специалистами Эндокринологического научного центра, в частности ей было рекомендовано продолжить предоперационную кардиотропную терапию (доксазозин, бисопролол, амлодипин) с последующей госпитализацией.
Пациентка от запланированной даты госпитализации отказалась.
В ноябре 2020 г. в домашних условиях, вероятно, на фоне очередного феохромоцитомного криза наступил летальный исход.
Обсуждение
У пациентов с Ф/ПГЛ патогенез сахарного диабета и нарушения толерантности к глюкозе многофакторный: нарушение секреции и дефицит инсулина, дефекты в передаче сигналов инсулина, а также увеличение образования эндогенной глюкозы и нарушение экзогенного поглощения глюкозы. При Ф/ПГЛ основными механизмами изменений гомеостаза глюкозы, связанных с гиперсекрецией катехоламинов, являются нарушение секреции инсулина и глюкагоноподобного пептида 1 (ГПП-1), а также повышение инсулинорезистентности. В связи с различием в сродстве адреналина и норадреналина с адренергическими рецепторами секреторный фенотип опухоли может по-разному влиять на метаболизм глюкозы у пациентов с Ф/ПГЛ. Адреналин характеризуется более высоким сродством с адренергическими α2-рецепторами, которые подавляют секрецию инсулина β-клетками поджелудочной железы. И наоборот, норадреналин обладает более высоким сродством с α-рецепторами, которые повышают резистентность к инсулину вследствие увеличения уровня свободных жирных кислот, секреции глюкагона и поглощения глюкозы мышцами. Норадреналин может ингибировать секрецию ГПП-1 через адренергические α1- и/или α2-рецепторы [16]. Так, в исследовании K. Harada и соавт. было показано, что адреналин способен увеличивать секрецию ГПП-1 через адренергические рецепторы α1, α2 и β1 [17]. Будущие исследования помогут выявить связь между уровнем ГПП-1 и типом секреции катехоламинов у пациентов с Ф/ПГЛ.
Согласно консенсусу рабочей группы по эндокринной гипертензии Европейского общества по артериальной гипертензии 2020 г. [18], наличие гипертензии и сахарного диабета при нормальной массе тела (индекс массы тела – менее 25 кг/м2) у пациентов в возрасте до 50 лет должно вызывать серьезное подозрение в отношении Ф/ПГЛ, поэтому в данной популяции рекомендуется биохимическое тестирование [19]. При вторичном сахарном диабете целесообразен персонализированный терапевтический подход исходя из секреторного фенотипа. Адренергический фенотип, тесно связанный со снижением секреции инсулина, предполагает назначение инсулина с последующим снижением его дозы или отменой после операции. При норадренергическом фенотипе, преимущественно ассоциированном с повышенной инсулинорезистентностью, назначают диету, метформин или другие пероральные сахароснижающие препараты. Возможно также рассмотреть вопрос о применении агонистов рецепторов ГПП-1, так как считается, что у пациентов с Ф/ПГЛ секреция ГПП-1 может быть нарушена.
Своевременное оперативное удаление феохромоцитомы практически в 80% случаев приводит к исчезновению гипергликемии и артериальной гипертензии [11]. Следовательно, ранняя диагностика злокачественной феохромоцитомы у лиц с атипичными проявлениями хромаффинсекретирующей опухоли крайне важна [20, 21]. Однако необходимо учитывать, что после хирургической резекции опухоли возможно повышение частоты эпизодов гипогликемий [22], что требует тщательного динамического наблюдения. По разным данным, таковая может составлять от 13% [23] до 21% [24].
В школах сахарного диабета, гипертонической болезни, эндокринных заболеваний необходимо заниматься психологическим консультированием, а также информационно-разъяснительной работой индивидуально и в группах в отношении особенностей вторичных заболеваний, хромаффинных опухолей в целом и феохромоцитом в частности.
Выводы
Представленный клинический случай позволяет сделать следующие выводы.
- Дифференциальная диагностика при впервые выявленном сахарном диабете 2 типа у лиц с гипертонической болезнью должна включать поиск новообразования в надпочечниках (феохромоцитомы).
- При обнаружении феохромоцитомы у страдающих сахарным диабетом 2 типа и гипертонической болезнью хирургическое лечение является жизнеспасающим. Оно приводит к компенсации сахарного диабета или излечению от него, если развитие было обусловлено феохромоцитомой.
- После оперативного лечения пациенты нуждаются в динамическом наблюдении с целью оценки возможной гипогликемии и своевременной ее коррекции.
- Психологическая подготовка пациентов к хирургическому лечению требует участия врачей разных специальностей (кардиолог, эндокринолог, хирург, психотерапевт), что позволит улучшить прогноз.
V.N. Serebrennikov, A.I. Pavlov, MD, PhD, Prof., A.A. Prokhorchik, PhD, V.I. Baksheyev, MD, PhD, A.G. Karakozov, MD, PhD, Prof., A.I. Molodova
National Medical Research Center for High Medical Technologies – A.A. Vishnevsky Central Military Clinical Hospital
Russian University of Medicine
Contact person: Viacheslav N. Serebrennikov, vserebrennikov@list.ru
The study presents a discussion of a clinical case of a 37-year-old woman who was treated for diabetes mellitus and arterial hypertension. The patient was hospitalized for newly diagnosed diabetes mellitus. During examination, tumors were found in both adrenal glands against the background of diabetes and arterial hypertension. To clarify the hormonal activity of the tumors, adrenal hormone levels were studied and computed tomography of the adrenal glands with intravenous contrast was performed. For the purpose of differential diagnosis, an additional examination was performed, which allowed excluding multiple endocrine neoplasia types 2a and 2b, as well as von Hippel – Lindau syndrome. The patient was diagnosed with bilateral pheochromocytoma, isolated norepinephrine type of secretion; symptomatic arterial hypertension grade 3; diabetes mellitus due to pheochromocytoma.
This clinical case demonstrates the advisability of conducting a comprehensive diagnosis in patients with diabetes mellitus and hypertension with a normal body mass index in order to exclude adrenal tumors (pheochromocytomas).
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.