Служба профилактики повторных переломов: зачем нужна и как работает
- Аннотация
- Статья
- Ссылки
- English
В настоящее время существует система организации медицинской помощи, основанная на создании Служб профилактики повторных переломов (СППП). В их основные функции входит выявление пациентов с остеопоротическими переломами, оценка риска повторных переломов и падений, назначение необходимой терапии и обеспечение длительного наблюдения.
Международная инициатива «Capture the Fracture» («Не упусти перелом») поддерживает создание этих служб во всем мире. В рамках этой глобальной кампании был разработан опросник «Система лучших служб», включающий основные направления работы СППП. Он позволяет оценивать эффективность организации работы СППП, а также выявлять недостатки.
В статье проанализировано оказание помощи пациентам в рамках СППП в Ярославле.
В настоящее время существует система организации медицинской помощи, основанная на создании Служб профилактики повторных переломов (СППП). В их основные функции входит выявление пациентов с остеопоротическими переломами, оценка риска повторных переломов и падений, назначение необходимой терапии и обеспечение длительного наблюдения.
Международная инициатива «Capture the Fracture» («Не упусти перелом») поддерживает создание этих служб во всем мире. В рамках этой глобальной кампании был разработан опросник «Система лучших служб», включающий основные направления работы СППП. Он позволяет оценивать эффективность организации работы СППП, а также выявлять недостатки.
В статье проанализировано оказание помощи пациентам в рамках СППП в Ярославле.
Введение
Остеопороз (ОП) занимает одно из ведущих мест среди причин инвалидизации и смерти. Так, в Европе среди причин летального исхода у лиц 45 лет и старше переломы проксимального отдела бедренной кости (ППОБ) вследствие ОП находятся на пятом месте [1]. В России, согласно эпидемиологическим данным, остеопорозом страдает около 10% населения [2]. С учетом демографических прогнозов количество ежегодных основных остеопоротических переломов к 2035 г. может увеличиться до 730 тыс. [3]. Для сравнения – в 2010 г. зафиксировано 590 тыс. переломов.
В связи со сказанным проблема остеопороза и ассоциированных с ним переломов представляется крайне актуальной. Меры, направленные на ее решение, позволили бы снизить бремя их последствий.
Установлено, что низкоэнергетические переломы в анамнезе ассоциируются с двукратным увеличением риска повторных переломов [4, 5]. Примерно 50% пациентов с ППОБ перенесли переломы ранее [6, 7]. Согласно российским данным [8], у 49% женщин и 42% мужчин, обратившихся в травматологическую клинику, имели место повторные низкоэнергетические переломы.
Своевременное выявление пациентов, перенесших низкоэнергетический перелом, и назначение лечения позволили бы быстро снизить их инцидентность в целом.
Одной из ключевых причин необеспеченности необходимой помощью пациентов с остеопоротическими переломами считают отсутствие преемственности между специалистами разных профилей [9]. Кроме того, по-прежнему актуален вопрос о том, кто должен нести ответственность за ведение таких больных. Суть проблемы сформулировал J. Harrington: «Помощь пациенту с остеопорозом является бермудским треугольником, состоящим из ортопедов, врачей первичного звена и экспертов по остеопорозу, в котором исчезает пациент с переломом» [10].
Выходом из сложившейся ситуации может стать создание Служб профилактики повторных переломов (СППП).
Основные показатели эффективности и цели работы СППП
В 2012 г. Международным фондом остеопороза была предложена глобальная инициатива «Не упусти перелом» («Capture the fracture») [11] для содействия внедрению СППП. В этом же году Российская ассоциация по остеопорозу инициировала проект «Прометей» (Создание системы Предупреждения пОвторных перелоМов у пациентов с осТеопорозом).
Среди разных вариантов организации служб максимальная эффективность отмечена при наличии выделенного координатора [11, 12]. Чаще всего это квалифицированная медицинская сестра. Именно в таких службах зафиксировано снижение частоты повторных переломов до 40% от ожидаемой [13, 14], летальности [15], а также высокая экономическая эффективность [16].
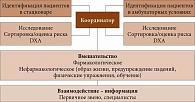
В разных СППП закрепленные за координатором функции могут различаться. Обычно к таковым относят выявление больных со случившимся переломом, организацию их индивидуального консультирования и обучения (по проблемам ОП, питания, приверженности лечению), оценку факторов риска, обеспечение выполнения двухэнергетической рентгеновской абсорбциометрии (Dual-energy X-ray Absorptiometry – DXA) и лабораторного дообследования, направление к специалисту для назначения антиостеопоротической терапии, передачу информации о пациенте врачам первичного звена (рис. 1) [17].
В настоящее время предложена схема работы 5IQ [18]. Ее ключевыми целями являются:
- идентификация (identification) пациентов с низкоэнергетическими переломами;
- исследование (investigation) для оценки риска переломов и падений, выявления вторичных факторов остеопороза;
- информирование (inform) – обучение пациентов по вопросам профилактики падений, пользы и риска терапии;
- интервенция (intervention) – назначение медикаментозной и немедикаментозной терапии;
- интеграция (integration) в длительное наблюдение (врачом первичного звена, другими специалистами) для обеспечения приверженности лечению;
- качество (quality) – оптимизация организации предоставляемой медицинской помощи посредством сбора данных, аудита, постоянного профессионального образования, бенчмаркинга и др.
Стандарты организации и оценки работы службы
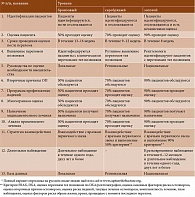
Важнейшим шагом в продвижении глобальной инициативы «Не упусти перелом» стала разработка глобальных стандартов по организации СППП. Помимо унифицированного подхода к созданию служб были разработаны критерии оценки и отбора наилучших вариантов их организации. Данный свод стандартов получил название «Система лучших служб» («Best Practice Framework») [9]. На сегодняшний день это международный эталон для оценки работы СППП. Опросник включает 13 стандартов (таблица), каждый из которых имеет три уровня в зависимости от объема задач и степени их достижения. Первый уровень (бронзовый) – самый низкий, второй (серебряный) – средний, третий (золотой) – самый высокий.
Стандарт 1 опросника «Система лучших служб» касается вопросов идентификации пациентов. Все лица 50 лет и старше с новым низкоэнергетическим переломом должны выявляться систематически и активно. Идентификация является основной обязанностью СППП, за это обычно отвечает координатор – медсестра. При этом важна связь с ортопедами и травматологами, а также наличие открытого доступа к данным пациентов. Специалисты службы должны анализировать имеющиеся в учреждении базы данных, в том числе отчеты рентгенологической службы, могут принимать участие в обходах и конференциях в травматологических подразделениях.
Стандарт 2 позволяет оценить риск повторных переломов. Для этого используется два основных инструмента:
- Оценка риска переломов с использованием калькуляторов (например, алгоритма расчета десятилетнего абсолютного риска переломов по FRAX);
- Остеоденситометрия.
При выполнении DXA следует учитывать, что показатели минеральной плотности костной ткани могут не соответствовать критериям ОП. Так, только у 30% пациентов с переломами обнаруживают ОП. У 70% значения минеральной плотности костной ткани могут быть в пределах нормы или остеопении. Поэтому в клинических стандартах СППП Национального общества остеопороза Великобритании обозначены ситуации, в отношении которых получены доказательства снижения риска переломов при назначении лечения вне зависимости от этих показателей. В этих случаях проведения DXA не требуется [18]. К таковым относятся наличие двух и более переломов тел позвонков, когда исключены другие причины, ППОБ, выявление переломов у пациентов старше 75 лет, если врач считает начало лечения обоснованным [19].
Стандарт 3 касается сроков проведения оценки у пациентов, перенесших низкоэнергетический перелом. Новые переломы часто происходят в ближайшие к событию месяцы [20]. В связи с этим необходимо стремиться к максимальному сокращению времени между переломом, установлением риска повторных переломов и назначением терапии.
Стандарт 4 – выявление переломов тел позвонков. Большое количество переломов данной локализации остаются неустановленными. Так, соотношение между клинически манифестными переломами и переломами, которые выявляются только при морфометрии и не сопровождаются симптоматикой, составляет приблизительно 1:5 у женщин и 2:5 у мужчин [21]. Переломы тел позвонков ассоциируются с болью, потерей роста, кифозом, трудностями в повседневной деятельности, а также являются значимым фактором риска повторных переломов других локализаций [5] и повышения смертности [22]. В связи со сказанным необходимо приложить максимальные усилия для их обнаружения. На разных уровнях СППП это организовано по-разному. В частности, на бронзовом уровне служба занимается только пациентами с клинически манифестными переломами тел позвонков. Два более высоких уровня предполагают системный поиск переломов данной локализации, в том числе не проявляющихся клинически. Это могут быть рутинное рентгенологическое обследование или проведение программы VFA при выполнении денситометрии среди всех лиц, получивших переломы других локализаций, либо система, при которой в случае выявления переломов тел позвонков при проведении любых визуализирующих методов исследования пациенты попадают в СППП.
Стандарт 5 опросника «Система лучших служб» касается наличия руководств по оценке вмешательства. Следует отметить, что в России существуют национальные рекомендации по ведению пациентов с ОП [23].
Стандарт 6. Важнейшим этапом при проведении диагностики является установление вторичных причин, которые могли привести к развитию ОП и переломов, например множественная миелома или метастазы в костной ткани. В качестве тестов предлагается использовать общий анализ крови (включая определение скорости оседания эритроцитов и числа клеток крови), определение мочевины и электролитов, оценку функции печени, уровня гормонов щитовидной железы, кальция (Ca), фосфора, щелочной фосфатазы (ЩФ). У мужчин моложе 65 лет дополнительно исследуют уровень тестостерона и глобулина, связывающего половые гормоны [18]. Кроме того, должны быть оценены лабораторные параметры, влияющие на выбор терапии, например уровень кальция крови и скорость клубочковой фильтрации (СКФ).
Стандарт 7 определяет необходимость оценки риска падений и при высоком риске – направление к соответствующим специалистам. Существует мнение, что ее проведение оправданно у всех пожилых пациентов, а также у молодых при наличии факторов риска [18]. Она включает установление факта падений за последние 12 месяцев, обморочных состояний, страха перед падением, нарушения походки и равновесия, когнитивного дефицита, снижения зрения, полипрагмазии/приема седативных препаратов, недержания мочи. Пациенты с высоким риском падений должны быть направлены к специалистам для подбора индивидуальных программ, включающих упражнения на силу и баланс, обеспечение безопасности жилища, коррекцию сопутствующих заболеваний и приема медикаментов, повышающих риск падений.
Стандарт 8 касается выявления и коррекции особенностей здоровья и/или образа жизни, повышающих риск переломов и падений. К ним отнесены курение, злоупотребление алкоголем, неправильное питание, недостаток физической активности, нарушение координации движений, баланса и др. При необходимости вмешательства пациент может быть направлен к соответствующему специалисту. Очень пожилым пациентам с нарушением координации и баланса может быть рекомендовано ношение протекторов бедра для снижения риска ППОБ при падении [9].
Стандарт 9 имеет отношение к назначению антиостеопоротического лечения. Таковое предполагает фармакологическое и нефармакологическое вмешательство, назначаемое в соответствии с национальными руководствами. Следует помнить об обязательной инициации приема кальция и витамина D в качестве фоновой терапии. Если пациенту в рамках СППП не может быть назначено лечение, он должен быть направлен к врачу первичного звена. Необходимо учитывать, что риск переломов при применении антиостеопоротических препаратов снижается через 12–18 месяцев, хотя есть данные, что это происходит уже через полгода [24]. Поэтому в течение указанного срока важная роль отводится мерам немедикаментозного вмешательства, например стратегии снижения риска падений.
Стандарт 10. Если пациент на момент получения перелома уже принимал антиостеопоротическое лечение, оно должно быть переоценено для решения вопроса о необходимости смены терапии или оптимизации нефармакологических вмешательств. Важно оценить приверженность пациента терапии, ее переносимость, при необходимости подобрать лекарственные препараты с меньшей кратностью введения или более удобным режимом применения.
Стандарт 11. Важнейшим аспектом организации медицинской помощи является налаживание взаимодействия с другими службами здравоохранения. СППП работает во взаимодействии с врачами первичного звена, специалистами узкого профиля. И это должно поддерживаться органами управления здравоохранения.
Данный стандарт относится к ситуациям, когда у пациента при стационарном или амбулаторном обследовании, проведенном в другом учреждении, обнаружен перелом. В этом случае применяется алгоритм ведения больного с переломом.
СППП также отвечает за передачу информации о пациенте врачу первичного звена. На втором и третьем уровнях выполнения данного стандарта (см. таблицу) анализируется набор данных, которые необходимо сообщить после обследования пациента и/или назначения ему терапии в службе.
Стандарт 12. Предпоследний стандарт определяет необходимость длительного наблюдения за пациентом для повышения приверженности лечению. СППП должна обеспечить пациента планом последующего наблюдения. Регулярный анализ терапии – залог соблюдения предписаний врача. Известно, что внимание со стороны медицинского персонала повышает приверженность терапии на 57% [25]. Поэтому повторная консультация рекомендуется уже через четыре месяца после назначения терапии [18], затем через 12 месяцев, далее ежегодно. Это может быть осуществлено в первичном звене оказания медико-санитарной помощи [25] либо при телефонном контакте с пациентом.
Стандарт 13 регулирует вопрос работы с базой данных. В идеале это должен быть общенациональный регистр. Эффективное управление данными и их сбор имеют первостепенное значение с учетом большого количества пациентов, ежегодно проходящих через СППП. В дальнейшем с помощью баз данных проводится аудит работы системы.
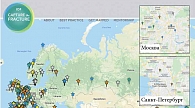
Любая из созданных СППП может присоединиться к глобальной инициативе «Не упусти перелом». Для этого необходимо заполнить унифицированный опросник (его можно найти на русском языке на сайте www.capturethefracture.org).
При предоставлении основных сведений новая служба будет обозначена на интерактивной карте мира в виде звезды голубого цвета (рис. 2). Если СППП сообщает данные о работе за 12 месяцев, она обозначается в виде звезды зеленого цвета. Эксперты в свою очередь проводят анализ присланной информации. После этого оцениваются достижения СППП по пяти доменам: оказание помощи пациентам с ППОБ, с другими переломами при нахождении в стационаре, больным, получающим амбулаторное лечение, при переломах тел позвонков, а также реализация организационных критериев. В результате служба получает единую оценку с присвоением уровня достижений: бронзовый, серебряный или золотой (см. рис. 2).
Присоединиться к глобальной инициативе могут любые СППП при наличии координатора вне зависимости от типа учреждения, стадии развития и масштаба службы.
В настоящее время в России созданы 16 СППП.
Анализ работы службы в Ярославле
СППП была организована на базе лечебно-диагностического центра остеопороза ГАУЗ ЯО «Клиническая больница скорой медицинской помощи им. Н.В. Соловьева». Ярославская СППП занимается организацией помощи пациентам, находящимся на лечении в стационаре больницы по поводу перелома позвонков, проксимального отдела бедренной и плечевой кости.
В начале создания службы, в 2013 г., был проведен пилотный проект, когда пациенты с остеопоротическими переломами активно направлялись в службу врачами-травматологами. Однако проведенный анализ эффективности подобной организации СППП позволил выявить целый ряд разделов, нуждавшихся в улучшении. С 1 января 2014 г. в штате службы была введена должность медсестры-координатора. В ее обязанности входило идентификация пациентов, оценка критериев включения в программу, выявление факторов риска переломов и падений, проведение беседы о связи перелома с ОП, обеспечение необходимого лабораторного обследования, консультации врача-специалиста, выполнения DXA, телефонных контактов в динамике после выписки больного из стационара.
В 2015 г. центру был присвоен серебряный уровень достижений.
Разберем на примере организацию системы оказания помощи в рамках СППП.
Пациентка С., 78 лет. По экстренным показаниям 17 ноября 2013 г. в 16.00 доставлена в больницу скорой медицинской помощи им. Н.В. Соловьева г. Ярославля с жалобами на боль в области правого тазобедренного сустава. Обстоятельства травмы: упала в быту (закружилась голова при резком вставании).
Выполнена рентгенография костей таза. Заключение: аддукционный перелом шейки правого бедра.
Из анамнеза: ишемическая болезнь сердца, стабильная стенокардия напряжения, третий функциональный класс, нарушение ритма сердца (единичные желудочковые экстрасистолы), гипертоническая болезнь третьей стадии, риск четвертой степени, состояние после острого нарушения мозгового кровообращения от 1996 и 1997 гг. с легким левосторонним гемипарезом.
Гемиартропластика справа выполнена 18 ноября 2013 г. в 12.25–13.10. При выписке рекомендована консультация в центре остеопороза для назначения терапии и наблюдения.
Из-за трудности передвижения после перелома, возраста, полиморбидности пациентка за амбулаторной помощью в центр остеопороза не обращалась.
Повторно поступила в больницу 9 марта 2014 г. с жалобами на выраженную боль в области левого тазобедренного сустава после падения. Упала в быту (споткнулась).
Выполнена рентгенография костей таза. Заключение: аддукционный перелом шейки левого бедра.
Эндопротезирование тазобедренного сустава слева выполнено 11 марта 2014 г. в 10.10–10.40.
Пациентка включена в СППП. Последующие этапы оказания медицинской помощи в рамках данной службы выполнялись следующим образом.
Стандарт 1 (см. таблицу). Медсестра-координатор по журналу приемного покоя получила сведения о пациентке, применив следующие критерии отбора:
- возраст ≥ 50 лет;
- локализация перелома (ППОБ).
Стандарт 2. Медсестра-координатор в травматологическом отделении:
- провела опрос, подтвердив низкоэнергетический уровень травмы;
- выполнила оценку факторов риска ОП (у пациентки ранее перенесенный ППОБ; наследственности по переломам, вредных привычек, сопутствующих заболеваний, включенных в калькулятор FRAX, – нет);
- рассчитала десятилетний абсолютный риск переломов по FRAX (риск основных переломов высокий – 23%);
- обеспечила прохождение DXA (выполнено измерение только в позвоночнике, так как исследование в других локализациях невозможно). Результат: минеральная плотность костной ткани в позвонках L1–L4 – -0,6 стандартного отклонения. Заключение: минеральная плотность костной ткани в норме;
- с учетом ППОБ, возраста, высокого риска переломов по FRAX – риск последующих переломов признала высоким.
Стандарт 3. Срок до проведения оценки после перелома – четыре дня.
Стандарт 4. За время госпитализации по поводу ППОБ проведение рентгенографии/денситометрии позвоночника для выявления переломов тел позвонков невозможно ввиду тяжести состояния. Поэтому при выписке даны рекомендации по выполнению рентгенографии грудного и поясничного отделов позвоночника в боковой проекции в амбулаторных условиях.
Стандарт 5. Как было отмечено ранее, решение о назначении терапии специалисты принимают на основании федеральных клинических рекомендаций [23].
Стандарт 6. Для исключения вторичных причин перелома проанализированы результаты рентгенографии костей таза и остеоденситометрии, данные анамнеза и наличие сопутствующих заболеваний.
Для своевременного лабораторного дообследования был издан приказ по больнице о включении необходимого минимума в обследование пациента при поступлении в стационар (общий анализ крови, общий анализ мочи, уровень креатинина (с вычислением СКФ по Кокрофту – Голту), кальция ионизированного (Са++), общего белка, ЩФ, фосфора). После консультации специалиста при необходимости более расширенной дифференциальной диагностики определяют паратиреоидный гормон, 25(ОH)D, тиреотропный гормон и другие показатели.
Результаты лабораторного обследования пациентки при поступлении в стационар: Са++ – 1,24 ммоль/л (норма – 1,12–1,32 ммоль/л), креатинин – 78 мкмоль/л (62–106 мкмоль/л), СКФ – 56 мл/мин/1,73 м2 (соответствует умеренному снижению), общий белок – 76 г/л (66–87 г/л), ЩФ – 102 ед/л (35–104 ед/л), фосфор – 1,2 ммоль/л (0,85–1,40 ммоль/л). Общие анализы крови и мочи без значимых отклонений от нормы.
Рентгенография костей таза не выявила деструктивных изменений или очаговых поражений костей.
Имеющиеся сопутствующие заболевания и результаты денситометрии не потребовали проведения дополнительного обследования для установления вторичных причин остеопороза.
Стандарт 7. Оценка риска падений выполнялась медсестрой-координатором при первичном опросе. С учетом утвердительного ответа на вопросы: «Были ли у Вас падения за последний год?» и «Боитесь ли Вы упасть?» у пациентки риск падений расценен как высокий. В связи с отсутствием специализированной службы профилактики падений в Ярославле, проведено обучение больной по применению мер, повышающих безопасность жилища (с использованием специально разработанной брошюры), ей рекомендовано обратиться к окулисту для коррекции нарушений зрения. Кроме того, терапевтом в стационаре проведена коррекция лечения сердечно-сосудистой патологии.
Стандарт 8. Врачом-специалистом проведена оценка факторов риска ОП. Среди них недостаточное потребление кальция с пищей, низкая физическая активность. Даны рекомендации по диете и комплекс упражнений.
Стандарт 9. Пациентка при выписке из стационара получила рекомендации специалиста: соблюдение диеты, богатой кальцием (не менее 1200 мг/сут), прием холекальциферола 500 МЕ: 100 капель (50 000 МЕ) одномоментно, затем четыре капли один раз в день (или 28 капель один раз в неделю) постоянно, через две недели после операции – введение золедроновой кислоты 5 мг внутривенно. Проведена разъяснительная беседа (обучение) о пользе и риске терапии, важности приверженности медикаментозному и немедикаментозному лечению, длительного наблюдения в СППП.
Стандарт 11. При выписке из стационара больная получила заключение специалиста с указанием диагноза, назначенной терапии, рекомендаций по немедикаментозным мероприятиям, результатов остеоденситометрии, с планом дальнейшего наблюдения. Последний предполагал амбулаторное выполнение анализов крови для определения уровня кальция, фосфора, креатинина, щелочной фосфатазы, витамина D – через три-четыре месяца, рентгенографии грудного и поясничного отделов позвоночника в боковой проекции – через три-четыре месяца, повторное обращение в СППП – через три-четыре месяца.
Стандарт 12. Как указывалось ранее, в СППП пациент получает подробный план наблюдения. Через четыре месяца медсестра-координатор выполнила контрольный звонок. Установлено, что больная передвигается по квартире с тростью, новых падений или переломов не было, назначенные препараты принимает регулярно, золедроновая кислота введена через четыре недели после перелома. Пациентка была записана на прием к специалисту СППП. Через 12 месяцев при повторном телефонном звонке установлено, что пациентка принимает препараты согласно назначениям, переносит лечение хорошо, переломов и падений не было.
Стандарт 13. Сведения о пациентке внесены в локальную базу данных.
Заключение
СППП являются эффективным способом организации медицинской помощи пациентам с ОП для снижения риска повторных низкоэнергетических переломов. Наиболее эффективными признаны системы, работающие при наличии выделенного координатора – медсестры.
Созданный в рамках глобальной инициативы «Не упусти перелом» опросник «Система лучших служб» определяет основные разделы работы службы и позволяет оценить ее успешность.
Каждая созданная служба может стать частью глобальной инициативы «Не упусти перелом» и быть размещена на интерактивной карте мира.
K.Yu. Belova, MD, PhD, O.B. Yershova, MD, PhD, Prof.
Yaroslavl State Medical University
N.V. Solovyov Clinical Hospital of Emergency Medical Care, Yaroslavl
Contact person: Ksenia Yu. Belova, ksbelova@mail.ru
Fragility fractures in patients with osteoporosis associated with a high value of morbidity and mortality. According to investigation results, a system of medical care which effectively reduce the frequency of these fractures was created. It was called Fracture Liaison Services (FLS). It’s main functions are the identification of patients with fragility fractures, the assessment of their further fractures and falls risk, the initiation of the therapy and the ensuring of long-term follow-up. The international initiative ‘Capture the Fracture’ supports the creation of these services worldwide. Within this global campaign the questionnaire ‘Best Practice Framework’ was developed, which includes all main areas of FLS organization. It allows to evaluate the achievements and challenges of FLS organization. According to this questionnaire the organization of FLS in Yaroslavl city is analyzed.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.