Современные возможности управления гликемией у пациентов с сахарным диабетом 2 типа
- Аннотация
- Статья
- Ссылки
- English
Не секрет, что оценка гликемии, частота и точность измерения могут оказывать большое влияние на эффективность проводимой терапии.
В течение многих лет активно исследуются ключевые факторы, влияющие на точность определения гликемии. До 40% используемых портативных глюкометров не соответствуют стандарту точности. Огромное количество скрытых ошибок и проблем может возникнуть из-за неправильно определенной гликемии (от переедания до передозировки инсулина с последующими гипер- и гипогликемическими состояниями). Уверенность в адекватно определенном уровне гликемии позволит пациентам грамотно анализировать и корректировать свои показатели и достигать целевых значений.
Не секрет, что оценка гликемии, частота и точность измерения могут оказывать большое влияние на эффективность проводимой терапии.
В течение многих лет активно исследуются ключевые факторы, влияющие на точность определения гликемии. До 40% используемых портативных глюкометров не соответствуют стандарту точности. Огромное количество скрытых ошибок и проблем может возникнуть из-за неправильно определенной гликемии (от переедания до передозировки инсулина с последующими гипер- и гипогликемическими состояниями). Уверенность в адекватно определенном уровне гликемии позволит пациентам грамотно анализировать и корректировать свои показатели и достигать целевых значений.

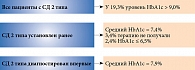



Сегодня в мире насчитывается 415 млн человек с диагнозом «сахарный диабет». При этом на долю больных сахарным диабетом (СД) 2 типа приходится от 85 до 90% [1]. В России СД страдает более 10 млн населения.
Осложнения заболевания приводят к ранней инвалидизации и преждевременной смерти пациентов, преимущественно вследствие развития сосудистых патологий. Установлено, что смертность от сердечно-сосудистых заболеваний среди больных СД 2 типа составляет 70–80%.
Сахарный диабет 2 типа признан ведущей причиной развития терминальной стадии хронической почечной недостаточности (ХПН), потери зрения у лиц работоспособного возраста и нетравматической ампутации нижних конечностей (рис. 1) [2].
Хроническая гипергликемия как ведущий фактор развития поздних осложнений заболевания требует оптимальной коррекции. Достижение целевых метаболических показателей необходимо уже в дебюте СД 2 типа. Первое скрининговое национальное российское исследование NATION [3] показало, что у пациентов с впервые выявленным СД 2 типа средний уровень НbА1с составляет 7,9% (рис. 2), что соответствует среднему уровню глюкозы в крови – 9–10 ммоль/л. Как следствие, быстро развиваются и прогрессируют микро- и макрососудистые осложнения.
Однако уровень HbA1c не отражает ежедневных колебаний гликемии, не выявляет бессимптомные гипо- и гипергликемии.
Достижение целевых показателей гликемии в течение суток, своевременная инициация и интенсификация сахароснижающей терапии возможны лишь при тщательном и структурированном самоконтроле глюкозы крови. Частота измерений, план самоконтроля зависят от типа заболевания, получаемого лечения, возможностей взаимодействия врача и пациента, наличия интеркуррентных заболеваний, особенностей образа жизни пациента [4].
На данный момент выделяют пять основных целей проведения самоконтроля глюкозы крови.
Первая – оценка эффективности проводимой сахароснижающей терапии. Это актуально для всех пациентов с СД, данные самоконтроля дополняют данные по HbA1c.
Вторая – выявление скрытых гипогликемий. Низкие значения глюкозы крови могут быть регулярными даже у пациентов без симптоматических гипогликемий, особенно при автономной диабетической нейропатии. Обнаружение таких эпизодов возможно только при достаточно частом проведении самоконтроля, прежде всего в наиболее опасное для развития гипогликемических состояний время – после физических нагрузок, при нерегулярном питании. Самоконтроль глюкозы крови в ночное время позволяет выявить ночные гипогликемии, которые могут быть причиной ее высоких показателей натощак в утреннее время.
Данная цель актуальна прежде всего для пациентов, получающих инсулин и/или препараты, которые ассоциируются с высоким риском развития гипогликемических состояний. Речь, в частности, идет о глинидах и производных сульфонилмочевины. Установление скрытых гипогликемий требует коррекции проводимого лечения и образа жизни. Если пациент получает только препараты метформина, измерения гликемии с этой целью не требуется.
Третья – коррекция проводимой сахароснижающей терапии. При неудовлетворительном гликемическом контроле показано изменение доз, добавление других сахароснижающих препаратов. Перед коррекцией терапии необходимо получение как можно более полной информации о колебаниях глюкозы в течение суток на протяжении нескольких дней. Оценка достигнутого эффекта проводится и после изменения схемы лечения, в том числе для исключения вероятных эпизодов гипогликемии.
Для пациентов, получающих базис-болюсную инсулинотерапию, коррекция доз инсулина с учетом текущих показателей глюкозы крови может осуществляться на постоянной основе, что составляет суть интенсифицированной инсулинотерапии.
Четвертая – изучение эффектов питания, физических нагрузок. Для пациента может быть полезным узнать, как изменение образа жизни отражается на гликемическом контроле. Осознание негативного влияния изменений позволит предпринимать меры по предупреждению гипогликемических состояний, положительного влияния – повысить приверженность лечению.
Пятая – предупреждение гипергликемии, острых осложнений СД (прежде всего кетоацидоза) в случае изменений состояния здоровья, обострения хронических или развития острых заболеваний. В этой ситуации, как правило, ухудшается контроль гликемии, поэтому проведение самоконтроля особенно необходимо. При значительном нарушении проводится коррекция терапии для предупреждения развития острых осложнений диабета и негативного влияния декомпенсации на течение сопутствующего заболевания (плохое заживление послеоперационной раны или разрешение пневмонии).
В зависимости от особенностей пациента могут быть установлены и другие цели самоконтроля. У одного и того же больного с течением времени приоритетность целей самоконтроля может меняться. Как следствие, будет изменяться и частота его проведения, выбор временных точек.
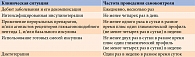
Согласно обновленному в 2017 г. Алгоритму специализированной медицинской помощи больным сахарным диабетом РФ [5] проведение самоконтроля гликемии является важной составляющей лечения СД 2 типа наряду с диетотерапией, физической активностью, пероральной сахароснижающей терапией и инсулинотерапией. Частота его проведения представлена в табл. 1.
Кроме того, пациентам с СД 2 типа рекомендуется контролировать уровень HbA1c один раз в три месяца [5].
В связи со сказанным выше первоочередным требованием к современным глюкометрам является точность измерений. DIN EN ISO 15197 – признанный международный стандарт, в котором указаны технические характеристики глюкометров для самоконтроля, в том числе их точность.
Точность глюкометра – близость его результата к истинной концентрации глюкозы в крови. Под истинной концентрацией понимается концентрация, измеренная эталонным лабораторным методом. Согласно стандарту точности для глюкометров Международной организации по стандартизации (International Organization for Standardization – ISO), если истинная концентрация глюкозы крови, измеренная эталонным методом, составляет менее 4,16 ммоль/л, то концентрация глюкозы, измеренная глюкометром, не должна отклоняться от истинной более чем на 0,83 ммоль/л. Если истинная гликемия более или равна 4,16 ммоль/л, то данные, полученные с помощью глюкометра, не должны отклоняться более чем на 20% (2003 г.).
В обновленной версии стандарта ISO (2013 г.) требования к минимальной точности глюкометров ужесточились [6, 7]. Так, ≥ 95% результатов измерений глюкометра должны находиться в пределах ±0,83 ммоль/л результатов, соответствующих процедуре измерения производителя, при концентрациях глюкозы < 5,55 ммоль/л и в пределах ±15% при концентрациях глюкозы ≥ 5,55 ммоль/л. В таблице 2 представлены основные различия в стандартах точности, предъявляемой к глюкометрам в 2003 и 2013 гг.
В Европе производители приборов для измерения глюкозы в крови, чтобы получить знак соответствия стандартам качества и безопасности Европейского Союза, должны представить доказательства соответствия своей продукции стандарту ISO.
Тем не менее опубликованные в 2010 г. результаты исследования качества продемонстрировали, что более 40% оцениваемых систем не соответствуют критериям минимальной точности ISO [6]. Последствия этого крайне негативны. Так, в Северной Америке дополнительные затраты здравоохранения только на лечение гипогликемических эпизодов, вызванных ошибками глюкометров, составляют 460 млн долларов в год на 2,4 млн больных СД [8]. Рассчитанные по той же модели затраты для России составляют примерно 28 млрд рублей в год на 6 млн больных СД (по данным компании PharmExperience, Санкт-Петербург) [9].
В исследовании N. Dunne и соавт. [10] оценивалась точность пяти систем для самоконтроля гликемии Contour plus (CP) (BayerHealthCare LLC, DiabetesCare, Tarrytown, NY, США), ACA (RocheDiagnostics, Indianapolis, IN, США), ACP (Roche Diagnostics, Indianapolis, IN, США), FF (Abbott DiabetesCare, Inc, Alameda, CA, США) и OTSS (LifeScan, Inc., Milpitas, CA, США). Анализ результатов показал, что система СР имеет статистически значимо более низкую медианную абсолютную относительную разницу (MARD), чем другие системы, по всему протестированному диапазону глюкозы – от низких до высоких (2–460 мг/дл (1,5–25,5 ммоль/л)), измеренной эталонным методом YSI.
В 2015 г. опубликованы результаты исследования по оценке точности глюкометра CP, проведенного M. Caswell и соавт. (табл. 3 и 4), которые продемонстрировали соответствие глюкометра СР требованиям стандарта ISO 15197:2013 [11].
Не менее важный фактор, предопределяющий точность измерений глюкометра, – качество тест-полосок. В этой связи актуальна технология изготовления, при которой не требуется кодирования глюкометра под каждую новую партию тест-полосок. Такая технология используется, например, в глюкометре СР. В этом случае на всех этапах изготовления проводится строжайший контроль качества сырья и всех технологических процессов.
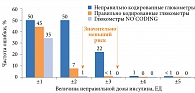
Известно, что при расчете дозы инсулина, основанной на неточных результатах измерений, полученных с помощью неправильно кодированного глюкометра, может возникнуть ошибка в дозе инсулина до 5 ЕД. При использовании неправильно кодированного прибора риск ошибки дозы на 1, 2 и 3 ЕД составляет 50, 50 и 22% соответственно. В случае использования прибора с системой NO CODING риск ошибки в расчете дозы инсулина на 1 и 2 ЕД составляет лишь 35 и 1% (рис. 3). Кроме того, отсутствует риск ошибки в расчете дозы инсулина более чем на 2 ЕД [12].
N.A. Chernikova
Russian Medical Academy of Continuing Professional Education
Contact person: Natalya Albertovna Chernikova, nachendoc@yandex.ru
Here, current recommendations on glycemia self-monitoring in patients with type 2 diabetes mellitus depending on experience and type of antihyperglycemic therapy are presented, with analyzing factors influencing accuracy of measuring glycemia level.
It is commonly known that frequency and accuracy of glycemia measurements may have a great impact on efficacy of applied therapy.
Over the years, key factors influencing accuracy of glycemia measurement have been extensively studied. Up to 40% of portable blood glucose meters in use do not comply with the accuracy standard. A great number of latent errors and problems may occur due to incorrectly measured glycemia (caused by overeating or insulin overdose with subsequent hyper- and hypoglycemia). Confidence in properly determined glycemia level would allow patients to adequately analyze and correct own parameters and achieve target ranges.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.