Современный подход к комплексному лечению неспецифического вульвовагинита у девочек-подростков с олигоменореей
- Аннотация
- Статья
- Ссылки
- English



Введение
Неспецифический вульвовагинит – наиболее распространенная патология среди гинекологических заболеваний детского и подросткового возраста [1]. По данным А.В. Мироновой и Г.Ф. Кутушевой, данная нозология выявляется у 60–70% девочек, обращающихся к гинекологам [2].
Сложность терапии неспецифического вульвовагинита обусловлена разными факторами, в том числе ассоциированностью инфекционных штаммов, персистирующими формами микроорганизмов, а также резистентностью возбудителя к антибиотикам, широко и иногда бездумно назначаемым в детском возрасте.
Известно, что состояние Т-клеточного звена иммунного ответа зависит от содержания половых гормонов. Так, Л.Г. Зайцева и соавт. (2012), проанализировав вагинальный секрет здоровых и ВПГ-инфицированных женщин, установили повышенную активность провоспалительных цитокинов в период овуляции и противовоспалительных цитокинов в фазе секреции. По мнению авторов, это приводило к снижению уровня протективного Т-клеточного иммунного ответа и поддержанию хронической вирусной инфекции [3].
Локальное развитие инфекционного процесса в нижних отделах генитального тракта во многом обусловлено структурно-физиологическими особенностями влагалища. В этой связи нельзя не оценить способность слизистой влагалища секретировать защитные факторы в ответ на внедрившийся патоген [4]. Однако научная литература предоставляет противоречивые сведения о состоянии компонентов местного иммунитета [5].
Среди факторов местной антимикробной защиты организма, кроме системы фагоцитоза и комплемента, основу естественной резистентности слизистых оболочек составляют секреторный иммуноглобулин A и бактерицидные гуморальные факторы [6]. Иммуноглобулины (антитела) влагалищной жидкости секретируются плазматическими клетками субэпителиального слоя влагалища. Значительная их часть попадает из кровеносной системы, остальные (до 55% секреторного иммуноглобулина A) вырабатываются собственными иммунокомпетентными клетками [5]. Как известно, антитела могут прямо препятствовать прикреплению бактерий или вирусов к слизистым поверхностям. Кроме того, антитела активируют каскад комплемента (с целью уничтожения чувствительных микроорганизмов) и усиливают поглощение или уничтожение микробов фагоцитарными клетками.
По данным О.А. Вороновой (2004), около половины пациенток с воспалительными заболеваниями влагалища имели нарушения местного иммунитета в виде снижения уровня секреторного иммуноглобулина A [7]. Согласно исследованиям Е.Ф. Киры (2001), для бактериального вагиноза характерны уменьшение концентрации иммуноглобулинов A и G, секреторного иммуноглобулина A и увеличение концентрации иммуноглобулина M, который в норме отсутствует [8]. Отношение иммуноглобулинов G/A у пациенток с данной патологией находилось в пределах 3,8:1 – 5,7:1, тогда как у здоровых женщин оно составляло 1,5:1 – 2:1 [8].
Подобные сдвиги в концентрации иммуноглобулинов дают основание полагать, что возникший патологический процесс способствует не местному синтезу иммуноглобулинов, а их транссудации из сыворотки крови. В пользу такого предположения свидетельствует и существенное увеличение концентрации иммуноглобулина M.
Как известно, воспаление – это ответ слизистой оболочки влагалища, направленный на уничтожение вирусов и бактерий. Основными компонентами воспаления являются альтерация с выделением медиаторов, сосудистая реакция с экссудацией, пролиферация. После фагоцитоза макрофагами бактериального антигена происходит его разрушение, сопровождающееся выделением свободных радикалов и повреждение ими тканей. В ответ на это высвобождаются медиаторы воспаления, в свою очередь вызывающие пролиферацию лейкоцитов, активацию Т-лимфоцитов и дальнейшее усиление воспаления. К основным медиаторам воспаления относят провоспалительные цитокины.
Иммунная система половых путей является частью общей иммунной системы слизистых оболочек. Несмотря на структурное и функциональное сходство, слизистая оболочка половых органов имеет одну важную особенность – чувствительность к стероидным гормонам яичников, которые влияют на афферентное и эфферентное звено иммунного ответа. Так, в отдельные фазы цикла в отделяемом половых путей иммуноглобулины класса G могут преобладать над А-изотипом, характерным для большинства слизистых оболочек [9].
Интересны результаты исследования содержания гонадотропных гормонов гипофиза у больных бактериальным вагинозом в динамике менструального цикла [8]. При длительном течении патологического процесса отмечались значимые индивидуальные колебания концентрации лютеинизирующего и фолликулостимулирующего гормонов при сохраненной средней величине их секреции. Нарушения гонадотропной функции гипофиза проявлялись усилением секреции лютеинизирующего гормона и недостаточностью секреции фолликулостимулирующего гормона. У пациенток с бактериальным вагинозом эндокринные нарушения выражались в умеренной гиперсекреции эстрадиола на фоне сохраненной секреции суммарных эстрогенов и относительной гипоэстрогении на фоне достоверного повышения уровня прогестерона на протяжении всего менструального цикла.
Первичность гормональных нарушений при развитии воспалительного процесса подтверждается еще и тем, что выраженность дисбиотических явлений во влагалище мало зависит от этиологии воспалительного процесса, а больше связана с характером гормональных нарушений. Так, по данным Ю.Э. Доброхотовой и Н.Г. Затикян (2008), наиболее значимое угнетение резидентной флоры наблюдается при дисфункции яичников, менее существенное – при гиперпролактинемии и изменении уровня гормонов гипофиза [10].
Состояние эстрогенного профиля женского организма является важным фактором, обусловливающим в том числе и характер местного иммунитета влагалища. Принимая во внимание выраженные изменения эндокринного статуса при дисфункции яичников, можно предположить наличие дисбаланса локальных компонентов иммунной системы у пациенток с олигоменореей и аменореей.
Таким образом, изменение параметров иммунной системы при дисфункции яичников и сопряженные с ними нарушения цитокинового баланса служат патогенетическим основанием для введения препаратов противовоспалительного и иммуномодулирующего действия в комплексную терапию хронических воспалительных заболеваний вульвы и влагалища у девочек-подростков с олигоменореей.
Некоторые антисептические средства, наряду с антимикробным действием, обладают выраженными иммуномодулирующими свойствами. В многочисленных научных статьях, основанных на результатах клинических исследований, описаны эффективность, высокая антимикробная активность и широкий спектр действия препарата Мирамистин®. Действующее вещество Мирамистина – бензилдиметил[3-(миристоиламино)пропил]аммоний хлорид моногидрат. Препарат оказывает выраженное бактерицидное действие в отношении грамположительных (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), грамотрицательных (Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp. и др.), аэробных и анаэробных бактерий, определяемых в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. Препарат оказывает противогрибковое действие на аскомицеты рода Aspergillus и рода Penicillium, дрожжевые (Rhodotorula rubra, Torulopsis glabrata и т.д.) и дрожжеподобные грибы (Candida albicans, Candida tropicalis, Candida krusei, Pityrosporum orbiculare (Malassezia furfur) и т.д.), дерматофиты (Trichophyton rubrum, Trichophyton mentagrophytes, Trichophyton verrucosum, Trichophyton schoenleinii, Trichophyton violaceum, Epidermophyton Kaufmann – Wolf, Epidermophyton floccosum, Microsporum gypseum, Microsporum canis и т.д.), а также на другие патогенные грибы в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам [11].
Большинство госпитальных штаммов чувствительно к Мирамистину. Кроме того, препарат стимулирует репаративные процессы, а в малых концентрациях обладает выраженным местным иммуномодулирующим действием, которое и обусловливает положительный терапевтический эффект препарата при урогенитальных инфекциях [12].
Цель
Оптимизация тактики ведения подростков с неспецифическими вульвовагинитами и овариальной дисфункцией на основании изучения местного (влагалищного) иммунитета.
Материал и методы
В основную группу были включены 126 девушек-подростков, обратившихся в гинекологическое отделение Ростовского научно-исследовательского института акушерства и педиатрии по поводу олигоменореи (N91.3) и хронического неспецифического вульвовагинита (N76.1). Основная группа была разделена на две подгруппы в зависимости от применяемых методов местной терапии. В подгруппу А вошли 64 пациентки, получавшие инстилляции препаратом Мирамистин® (раствор для местного применения 0,01%) интравагинально в объеме 10 мл через пластиковый катетер один раз в сутки в течение десяти дней (в соответствии с инструкцией к препарату). Пациенткам в подгруппе В (n = 62) была назначена местная антибактериальная терапия (антибиотик подбирался индивидуально в зависимости от чувствительности выявленных микроорганизмов). Результаты лечения пациенток основной группы (подгрупп А и В) сравнивались с показателями 20 здоровых девочек аналогичного возраста (контрольная группа).
Средний возраст больных составил 16,2 (15,9; 17,4) года. Для оценки функции гипоталамо-гипофизарно-яичниковой системы определялись плазменные концентрации лютеинизирующего и фолликулостимулирующего гормонов, а также эстрадиола методом иммуноферментного анализа с использованием тест-систем «АлкорБио» (Россия) и DRG (США) по стандартной методике.
Состояние местного иммунитета оценивалось с помощью определения уровня локальных цитокинов в вагинальном смыве до и после лечения. Вагинальные смывы получали путем орошения влагалища 5 мл стерильного 0,9%-ного раствора NaCl. Клеточный осадок отделяли центрифугированием при 1200 об/мин в течение 10 минут. В полученном вагинальном секрете измеряли концентрацию провоспалительных цитокинов – фактора некроза опухоли альфа, интерлейкина 8, интерферона альфа – методом твердофазного иммуноферментного анализа с использованием тест-систем (Bender Medsystems, Австрия) и содержание основных классов иммуноглобулинов (A, M, G) методом радиальной иммунодиффузии по Манчини.
Воспалительную реакцию слизистых оболочек влагалища и шейки матки оценивали по количеству лейкоцитов. Качественная и количественная оценка всех ассоциантов микробиоценоза генитального тракта осуществлялась с использованием бактериологического, бактериоскопического исследований, иммуноферментного анализа и метода полимеразной цепной реакции. Видовую идентификацию облигатных и факультативных анаэробов, микроаэрофилов, включая генитальные микоплазмы, гарднереллы, грибы и трихомонады проводили с помощью компьютерной программы и идентификационных наборов фирмы Becton Diskinson BBL Crystal System. Методом полимеразной цепной реакции выявляли хламидии, трихомонады, вирусы, гонококки. С помощью иммуноферментного анализа определяли антигены возбудителя хламидиоза. У всех пациенток специфический вульвовагинит был исключен.
Лечение пациенток подгрупп А и В наряду с описанной выше местной терапией, направленной на восстановление нормоценоза генитального тракта, включало коррекцию второй фазы менструального цикла – с 14-го по 26-й дни менструального цикла применялся дидрогестерон в суточной дозе 20 мг.
Через две недели после окончания местного лечения проводился бактериологический контроль и повторно исследовался смыв из влагалища на содержание цитокинов и иммуноглобулинов.
Результаты
У пациенток обеих подгрупп средние значения гонадотропинов не различались с показателями группы контроля, а уровень эстрадиола был ниже средних показателей здоровых девочек в 1,04 раза
(р < 0,05) и не имел статистически обоснованных различий между подгруппами (р ≥ 0,05).
Бактериоскопическое исследование вагинального отделяемого пациенток основной группы показало повышенное количество лейкоцитов, смешанную кокко-бациллярную микрофлору, а у восьми (12,5%) девочек подгруппы А и шести (9,7%) девочек подгруппы В были обнаружены споры грибка Candida albicans.
По результатам бактериологического исследования было установлено, что в основной группе (без существенных различий между подгруппами) число пациенток с нормоценозом генитального тракта было достоверно меньше по сравнению с группой контроля, где нормоценоз был одним из основных критериев отбора. Так, состояние нормоценоза было выявлено только у 24 (19,05%) девушек основной группы (11 случаев в подгруппе А и 13 в подгруппе В), что было в 5,25 раза меньше, чем в группе контроля (р < 0,05).
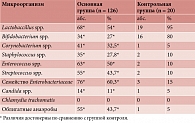
Согласно результатам сравнительного анализа обнаруженных дисбиотических изменений, нарушения микробиоценоза не различались между подгруппами, преимущественно носили воспалительный характер, были связаны с угнетением облигатной микрофлоры и активным размножением анаэробов. Изучение этиологической структуры микробиоценоза показало, что у здоровых подростков возбудители специфических инфекций и вирусы не регистрировались (табл. 1).
Структура микробиоценоза влагалища у девочек-подростков в основной группе не различалась в обеих подгруппах и характеризовалась снижением численности облигатных микроорганизмов во влагалищном биотопе по сравнению с группой контроля. Колонизация лакто- и бифидобактериями клинических образцов отмечалась в два раза реже, чем у здоровых подростков (р < 0,05) (табл. 1).
Угнетение облигатного компонента микробиоценоза сопровождалось интенсивной колонизацией влагалищного биотопа условно-патогенными микроорганизмами. Отличительной особенностью микробиоценоза влагалища пациенток с олигоменореей стало превалирование в его составе облигатных анаэробов. Удельный вес этих микроорганизмов в общем биоценозе составил 43,7%, что было выше аналогичных показателей в контрольной группе практически в девять раз (р < 0,05). На этом фоне частота встречаемости энтерококков и представителей семейства Enterobacteriaceae превышала показатели контрольной группы в четыре раза (р < 0,05). В отличие от здоровых подростков у пациенток основной группы в исследуемых образцах были отмечены случаи выделения стрептококков и дрожжеподобных грибов (табл. 1).
Оценка интенсивности колонизации генитального тракта выявила изменение количественного соотношения облигатной и факультативной микрофлоры у пациенток основной группы (табл. 2). После проведенного лечения количественная характеристика микрофлоры влагалища изменилась: уменьшилось число условно-патогенных микроорганизмов, произошла элиминация грибков, увеличилось количество лакто- и бифидобактерий. Данные клинико-лабораторного исследования показали, что эффективность терапии Мирамистином составила 95%. Это подтверждалось нормализацией степени чистоты влагалищного содержимого, субъективным и объективным улучшением, которое характеризовалось исчезновением или уменьшением выделений из половых путей.
Динамика исследованных уровней про- и противовоспалительных цитокинов и хемокинов в вагинальном смыве до и после курса терапии представлена в табл. 3. Эти данные демонстрируют эффективность применения препарата Мирамистин в комплексном лечении пациенток с неспецифическим вульвовагинитом на фоне овариальной недостаточности (подгруппа А) по сравнению с пациентками, страдавшими аналогичной нозологией, но получавшими местную антибактериальную терапию (подгруппа В).
В основной группе было достоверно повышено содержание фактора некроза опухоли альфа и интерлейкина 8 по сравнению с контрольной группой (табл. 3). Следует отметить, что фактор некроза опухоли альфа представляет собой провоспалительный цитокин, синтезируемый макрофагами, который регулирует клеточную пролиферацию, дифференцировку, апоптоз и участвует в регуляции метаболизма глюкозы, липидов и формировании инсулинорезистентности. Интерлейкин 8 известен как хемотаксический фактор Т-клеток и фактор, активирующий нейтрофилы. Свойства интерлейкина 8 вызывать миграцию клеток и способствовать их адгезии определяют его как активного участника острой воспалительной реакции в местах проникновения патогенов. До лечения у больных обеих подгрупп также был повышен уровень интерферона альфа, являющегося стимулятором иммунной цитотоксичности, что свидетельствует об определенной активации элементов местной защиты, направленных на подавление инфекции.
По окончании терапии у больных подгруппы В сохранялся повышенный уровень всех исследуемых цитокинов, вместе с тем у девушек подгруппы А, получавших Мирамистин, наблюдались изменения изученных показателей, свидетельствующие о восстановлении естественной резистентности организма на локальном уровне (табл. 3). Аналогичные данные получены и по содержанию иммуноглобулинов классов А и G в вагинальном смыве (табл. 4).
Противовоспалительная терапия направлена в первую очередь на блокаду каскада медиаторных реакций, усиливающих воспалительный ответ. Это ведет к купированию основных симптомов воспаления при хроническом неспецифическом вульвовагините (боли, отека, расширения сосудов слизистой оболочки).
Через 14 дней после лечения было отмечено, что комплексное лечение – гормональная терапия (дидрогестерон) в сочетании с Мирамистином – в большей мере, чем местная антибактериальная терапия, позволило купировать признаки воспалительной реакции. Об этом свидетельствовала нормализация показателей цитокинового статуса и продукции иммуноглобулинов.
Мирамистин обладает выраженной противовоспалительной и иммуномодулирующей активностью за счет подавления деятельности провоспалительных цитокинов. Это подтверждено клиническими данными, результатами бактериоскопического, бактериологического, иммунологического исследований. Доказанный иммуноопосредованный механизм действия Мирамистина не только позволяет на практике осуществить симптоматическое лечение, но и способствует оптимизации общей резистентности организма посредством цитокиновой регуляции воспалительного процесса на локальном уровне. При этом препарат Мирамистин наиболее выгодно сочетает в себе санирующие и иммуномодулирующие свойства. Отсутствие нежелательных явлений, аллергических реакций и статистически достоверных изменений в анализах крови и мочи у пациенток исследуемых подгрупп за время наблюдения свидетельствует о хорошей переносимости и безопасности препарата.
Заключение
Проведенное исследование показало, что анализ вагинального смыва позволяет получить информацию о нарушениях микробиоценоза влагалища, выявить наиболее значимые цитокины для ранней диагностики воспалительных заболеваний и оценить эффективность проводимой терапии.
Для получения объективной картины патологического процесса при хронических воспалительных заболеваниях нижнего отдела генитального тракта помимо определения инфекционного агента необходимо исследовать уровень продукции иммуноглобулинов (G, А, М) и содержание провоспалительных цитокинов (фактора некроза опухоли альфа, интерлейкина 8, интерферона альфа) в вагинальном смыве.
С учетом клинико-иммунологических критериев положительный эффект при использовании Мирамистина в комплексе с гормональным лечением отмечался у 95% девушек-подростков с хроническим вульвовагинитом на фоне олигоменореи и ановуляции, что указывает на высокую противовоспалительную и иммуномодулирующую активность данного препарата. Таким образом, включение Мирамистина позволяет значительно улучшить результаты лечения этой группы пациенток.
V.O. Andreyeva, M.A. Levkovich
Rostov Research Institute of Obstetrics and Pediatrics
Contact person: Vera Olegovna Andreyeva, vandreyeva@mail.ru
Disturbed cytokine balance and associated alteration of immunoglobulin production at local (vaginal) level serve to pathogenetically justify introduction of Miramistin given its antimicrobial, anti-inflammatory and immunomodulatory action into a combination therapy of chronic inflammatory diseases of vulva and vagina in teenage girls with oligomenorrhea.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.