Опыт применения препарата Мирамистин® в комплекте со специальной гинекологической насадкой в комплексном лечении вульвовагинального кандидоза
- Аннотация
- Статья
- Ссылки
- English


Введение
В настоящее время вульвовагинальный кандидоз занимает одно из ведущих мест в структуре акушерско-гинекологической заболеваемости и второе место среди инфекций влагалища, уступая лишь бактериальному вагинозу. Ежегодно в мире регистрируется около 2 млн случаев вульвовагинального кандидоза, который поражает, как правило, женщин репродуктивного возраста, но может встречаться также у детей, молодых девушек и женщин в постменопаузе. Новые схемы лечения и четкие знания этиологии и патогенеза данного заболевания не привели к снижению заболеваемости. В связи с этим поиск новых и оптимизация имеющихся схем и способов лечения по-прежнему актуальны.
Вульвовагинальный кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами рода Candida, насчитывающими более 170 видов. Только 20 штаммов относятся к истинным возбудителям вагинального кандидоза, среди которых лидирует Candida albicans, на долю этого штамма приходится 80–90% случаев кандидоза [1]. Второй по распространенности штамм – Candida glabrata [2]. Вульвовагинальный кандидоз, вызванный данным возбудителем, нередко протекает в хронической рецидивирующей форме. Кроме того, Candida glabrata значительно чаще выделяется при вульвовагинальном кандидозе на фоне сахарного диабета и ВИЧ-инфекции. Следует отметить, что в 7% случаев Candida glabrata устойчива к препаратам имидазолового ряда, применяемым местно [2]. Остальные случаи вульвовагинального кандидоза вызваны преимущественно Candida tropicalis, Candida parapsilosis, Candida krusei.
К особенностям вульвовагинального кандидоза относятся частые рецидивы, возможность генерализации процесса, развитие резистентности к терапии антимикотиками, а также ограниченные возможности терапии беременных и новорожденных.
Среди факторов риска развития вульвовагинального кандидоза – иррациональная антибиотикотерапия (зачастую длительный и бесконтрольный прием антибиотиков), а также прием гормональных контрацептивов с высоким содержанием эстрогенного компонента. Эстрогены повышают способность связывания дрожжеподобных грибов с эпителиальными клетками влагалища с последующим размножением гриба и развитием заболевания [3].
У 75% женщин наблюдается по крайней мере один эпизод вульвовагинального кандидоза в течение жизни. Каждая вторая пациентка переносит заболевание не менее двух раз, у 10–20% отмечаются рецидивы, в половине случаев каждые два-три месяца [4]. Одна из причин рецидивов – устойчивость бактерий к антибактериальным и антимикотическим препаратам вследствие способности бактерий образовывать биопленку – трехмерную упорядоченную структуру, которая препятствует доступу антисептиков к нижним слоям клеток микроорганизмов, снижая эффективность терапии. Результаты бактериологического исследования вагинального отделяемого пациенток, страдающих хроническим вульвовагинитом и воспалительными заболеваниями органов малого таза, свидетельствуют о том, что слизистая влагалища колонизирована анаэробными и аэробными микроорганизмами, включая возбудителей вульвовагинального кандидоза, объединенными в биопленки.
Микробные биопленки – это сообщества, образованные родственными и неродственными микроорганизмами, клетки которых имеют специализацию, контактируют между собой, вырабатывают межклеточное вещество и отграничены от окружающей среды дополнительными оболочками [5]. Бактерии в биопленке устойчивы к факторам иммунной системы хозяина, вырабатывают и освобождают в матрикс биопленок и во внешнюю среду эндотоксины, интенсивно обмениваются генетической информацией, в том числе генами антибиотикоустойчивости [5]. Для многих бактерий и грибов в составе биопленок показана выживаемость в присутствии антибиотиков в количествах в 5000 раз больших, чем их минимальная подавляющая концентрация. Известно, что бактерии и грибы биопленок в определенной фазе своего жизненного цикла находятся в состоянии полной фармакологической невосприимчивости практически ко всем антибактериальным препаратам [5]. Термин «чувствительность микроорганизмов к антибиотикам» в настоящее время устарел, так как эффективность антибактериальной терапии определяется не антибиотикочувствительностью/резистентностью отдельного микроорганизма, а способностью препарата действовать на бактерии, находящиеся в составе биопленок, что может происходить только в случае проникновения препарата сквозь поверхностную оболочку и внеклеточный матрикс сообщества [5].
Биопленки, как правило, состоят из микроорганизмов разных видов, что осложняет выбор эффективного антисептика и антибиотика. Важное требование к антибиотикам и антисептикам – конечный результат противомикробного действия, который может быть бактерицидным и бактериостатическим. При лечении хронических инфекций, связанных с формированием микробных биопленок, необходимо использовать препараты с бактерицидным и фунгицидным действием, так как иммунная система не в состоянии справиться с биопленкой и полностью ее элиминировать.
По мнению некоторых авторов [4], недостаточная эффективность терапии объясняется тем, что у акушеров-гинекологов не хватает фармакологических знаний о взаимодействии лекарственных средств и грибов in vivo. Разработка новых эффективных и удобных схем терапии, способных не только обеспечить эрадикацию грибов, но и предупредить возникновение рецидивов, – одно из приоритетных направлений развития современной фармацевтической науки.
Вульвовагинальный кандидоз у подростков
Среди гинекологических заболеваний подросткового возраста хронический вульвовагинит занимает одно из лидирующих мест, так как обнаруживается у 60–70% девочек, особенно у сексуально активных, обращающихся к гинекологам [6]. Изменение состава нормальной вагинальной микрофлоры у подростков может быть обусловлено влиянием различных экзогенных и эндогенных факторов, включающих иммунодефицитные состояния, иррациональную антибиотикотерапию, санитарно-гигиенические погрешности или инфекции, передаваемые половым путем [7]. В течение многих лет клиницисты, занимающиеся проблемой неспецифических вульвовагинитов, высказывали различные мнения об этиологии и микробиологической характеристике данного заболевания, что отразилось на методах лечения, иногда включающих системную антибиотикотерапию [8]. Однако и в этом случае частота рецидивов достигала 40–65% [4], а в 20% случаев развивался вульвовагинальный кандидоз.
Вульвовагинальный кандидоз характеризуется рецидивирующим течением, тенденцией к возрастанию этиологической роли грибов, не относящихся к виду Candida albicans, сочетанием кандидоинфекции с возбудителями инфекций, передаваемых половым путем [9]. Антибиотики широкого спектра действия элиминируют нормальную влагалищную флору, которая обеспечивает резистентность вагинального биотопа благодаря конкуренции за питательные субстраты и подавлению лактобактериями прикрепления Candida к клеткам эпителия и их размножения. В настоящее время показано, что к вульвовагинальному кандидозу предрасполагают не только пероральные антибиотики, но и препараты локального действия, содержащие йод, метронидазол и др. [3].
Эффективность существующих схем лечения крайне низка (38–55%), рецидив заболевания отмечается в каждом третьем случае [6]. В стандарт специализированной медицинской помощи детям при воспалении вульвы и влагалища [10] в качестве системной терапии входят производные триазола (флуконазол) и 5-нитроимидазола (метронидазол), пенициллины широкого спектра действия (амоксициллин), цефалоспорины второго поколения (цефуроксим) и интерфероны (интерферон альфа). Местная терапия представлена только одним препаратом из группы бигуанидов и амидинов – хлоргексидином, одним из представителей группы катионных антисептиков [11]. Следует отметить еще одного представителя данной группы антисептиков – отечественный лекарственный препарат Мирамистин® (производимый ООО «Инфамед», Россия), действующим веществом которого является бензилдиметил-[3-(миристоиламино)пропил] аммония хлорид моногидрат.
Мирамистин – катионное поверхностно-активное вещество. К катионным антисептикам относятся химические соединения разной природы, имеющие в своей структуре сильно основные функциональные группы, среди которых важную роль играют свободные или замещенные аминогруппы, иминогруппа, гуанидиновая группировка [11]. Основные группы этих антисептиков в слабокислой среде приобретают положительный заряд и, взаимодействуя с отрицательно заряженными цитоплазматическими мембранами бактерий, вызывают их повреждение и последующую гибель [12].
Мирамистин® в лечении вульвовагинального кандидоза
В многочисленных научных статьях описаны эффективность применения препарата Мирамистин®, его высокая антимикробная активность и широкий спектр действия. Препарат характеризуется выраженным бактерицидным действием в отношении грамположительных (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), грамотрицательных (Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp. и др.), аэробных и анаэробных бактерий, включая госпитальные штаммы с полирезистентностью к антибиотикам. Мирамистин® оказывает противогрибковое действие, демонстрируя эффективность в отношении аскомицетов рода Aspergillus и рода Penicillium, дрожжевых (Rhodotorula rubra, Torulopsis gabrata и т.д.) и дрожжеподобных грибов (Candida albicans, Candida tropicalis, Candida krusei, Pityrosporum orbiculare и т.д.), дерматофитов (Trichophyton rubrum, Trichophyton mentagrophytes и т.д.), а также других патогенных грибов в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам [13].
У большинства госпитальных штаммов нет резистентности к Мирамистину. Он стимулирует репаративные процессы, а в малых концентрациях обладает выраженным местным иммуномодулирующим действием, которое обусловливает дополнительный положительный терапевтический эффект при урогенитальных инфекциях [14]. Кроме этого Мирамистин® способен повышать чувствительность микробных агентов к действию антибактериальных и антимикотических препаратов.
Цель исследования
Изучение возможности повышения эффективности и безопасности лечения вульвовагинального кандидоза у подростков путем применения 0,01%-ного раствора бензилдиметил-[3-(миристоиламино)пропил] аммония хлорида моногидрата (Мирамистин®), флаконы 50 мл в комплекте с гинекологической насадкой, в комплексном лечении данного заболевания.
Материал и методы
Под наблюдением находились 72 девочки в возрасте от 16 до 19 лет, обратившихся в гинекологическое отделение Ростовского научно-исследовательского института акушерства и педиатрии по поводу хронического вульвовагинального кандидоза и имеющих не менее четырех эпизодов обострения в течение одного года. Хотя жалобы пациенток (зуд, жжение, творожистые выделения, дизурические явления, диспареуния) и клинические проявления вульвовагинального кандидоза (отечность, гиперемия слизистых оболочек экто- и эндоцервикса, уретры, эрозии и трещины, дерматит перигенитальной области) весьма характерны, диагноз ставился только после получения результатов лабораторной диагностики.
При первом визите (до назначения лечения) проводилось бактериоскопическое и бактериологическое исследование вагинального отделяемого. Через две недели после окончания лечения (второй визит) проводился бактериологический контроль. Воспалительную реакцию слизистых оболочек влагалища оценивали по количеству лейкоцитов. Качественная и количественная оценка всех ассоциантов микробиоценоза генитального тракта осуществлялась с использованием бактериологического и бактериоскопического исследований, иммуноферментного анализа и полимеразной цепной реакции. Видовую идентификацию облигатных и факультативных анаэробов, микроаэрофилов, включая генитальные микоплазмы, гарднереллы, грибы и трихомонады, проводили с помощью компьютерной программы и идентификационных наборов фирмы Becton Dickinson BBL Crystal System. С помощью полимеразной цепной реакции выявляли хламидии, трихомонады, вирусы, гонококки, иммуноферментного анализа – антигены возбудителя хламидиоза. Данные исследования проводились для верификации диагноза и формирования клинически однородной группы.
При микроскопии нативного или окрашенного по Граму материала, полученного путем мазков со слизистой оболочки влагалища, обнаруживались дрожжевые почкующиеся клетки и/или псевдомицелий и мицелий Candida spp. Во всех случаях проводилась видовая идентификация возбудителя.
Для лечения острого вульвовагинального кандидоза использовались системные антимикотические препараты (флуконазол, итраконазол, кетоконазол). В качестве местной терапии – раствор бензилдиметил-[3-(миристоиламино)пропил] аммония хлорида моногидрата (Мирамистин®), вводимый интравагинально при помощи гинекологической насадки (первая группа, n = 38) в объеме 10 мл на одну процедуру один раз в сутки в течение десяти дней (в соответствии с инструкцией к препарату), или полиеновые препараты для местного (интравагинального) применения (пимафуцин) в виде вагинальных свечей (вторая группа, n = 34).
В настоящем исследовании нами апробирована новая форма выпуска препарата Мирамистин® – флаконы емкостью 50 мл в комплекте с гинекологической насадкой. Данная форма предлагается для проведения профилактических и лечебных процедур в форме влагалищных орошений. Насадка изготовлена из мягкого пластика, удобна и создает минимум неприятных ощущений для пациентки. Благодаря специальной конструкции и боковым отверстиям лекарственный раствор равномерно распределяется не только в верхней части, но и по всей длине насадки, что обеспечивает удобное проведение и эффективность лечебной процедуры.
Результаты исследований пациенток первой и второй клинических групп сравнивались с показателями 20 здоровых пациенток аналогичного возраста (средний возраст 17,8 (16,1–18,9) года), составивших контрольную группу.
Результаты и их обсуждение
До начала лечения (первый визит) при бактериоскопическом исследовании вагинального отделяемого у пациенток первой группы обнаруживались повышенное количество лейкоцитов, смешанная кокко-бациллярная микрофлора и споры грибка Candida albicans.
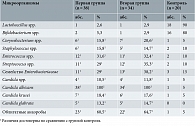
По данным сравнительного анализа выявленных дисбиотических изменений, в обеих группах нарушения микробиоценоза носили преимущественно воспалительный характер, были связаны с угнетением облигатной микрофлоры, активным размножением анаэробов и не имели межгрупповых различий. Изучение этиологической структуры микробиоценоза показало, что в группе контроля возбудители специфических инфекций и вирусы не регистрировались (табл. 1). Структура микробиоценоза влагалища до лечения в первой и второй группах не различалась и характеризовалась снижением численности облигатных микроорганизмов во влагалищном биотопе по сравнению со здоровыми пациентками в группе контроля (см. табл. 1).
Угнетение облигатного компонента микробиоценоза сопровождалось интенсивной колонизацией влагалищного биотопа условно патогенными микроорганизмами. Отличительной особенностью микробиоценоза влагалища пациенток первой и второй групп явилось превалирование в его составе облигатных анаэробов. Удельный вес этих микроорганизмов в общем биоценозе составил 60,5% в первой группе и 64,7% во второй, что превышало показатели контрольной группы в 12 и 13 раз соответственно (р < 0,05). На этом фоне частота встречаемости энтерококков и представителей семейства Enterobacteriaceae значительно превосходила показатели контрольной группы (см. табл. 1). В исследуемых образцах первой и второй групп, кроме дрожжеподобных грибов, в три раза чаще, чем в группе контроля, отмечены случаи выделения стрептококков (см. табл. 1).
Сравнительная оценка интенсивности колонизации генитального тракта у пациенток первой группы выявила изменение количественного соотношения облигатной и факультативной микрофлоры по сравнению с данными, полученными при обследовании пациенток контрольной группы (табл. 2).
По данным культурального исследования, Candida albicans была возбудителем заболевания у 65,7% больных первой группы и у 67,6% больных второй группы. Наряду с Candida albicans выявлялись также другие виды дрожжеподобных грибов: Candida albicans + Candida krusei – в 15,8 и 17,7% случаев соответственно, Candida albicans + Candida glabrata – в 13,2 и 11,8%, Candida albicans + Candida krusei + Candida glabrata – в 5,3 и 2,9% случаев соответственно (табл. 3).
После проведенного лечения (второй визит) изменилась количественная характеристика микрофлоры влагалища в виде уменьшения условно патогенных микроорганизмов и элиминации грибов, более выраженных в первой группе (см. табл. 2). Важно отметить, что во второй группе интенсивность колонизации Candida albicans после лечения практически не изменилась, тогда как в первой группе после лечения Candida albicans не обнаруживалась. По данным клинико-лабораторного исследования, эффективность терапии Мирамистином составила 95%, что проявлялось нормализацией степени чистоты влагалищного содержимого, субъективным и объективным улучшением, которое характеризовалось исчезновением или уменьшением выделений из половых путей.
Как показал анализ результатов бактериологического исследования, проведенного через 14 дней после окончания лечения, введение Мирамистина с помощью гинекологической насадки способствует более выраженному уменьшению признаков воспалительной реакции, верифицируемого нормализацией показателей микробиоценоза, в сравнении со стандартной терапией, а именно интравагинальным применением полиеновых препаратов. В некоторой степени это связано с тем, что Мирамистин наряду с антибактериальным действием обладает противовоспалительной и иммуномодулирующей активностью за счет подавления деятельности провоспалительных цитокинов. Это подтверждается клиническими данными, результатами бактериоскопического, бактериологического, иммунологического исследований. Использование специальной насадки обеспечивает хорошие санирующие свойства. Гинекологическая насадка способствует равномерному распределению лечебного препарата по всей поверхности слизистой оболочки влагалища, что, на наш взгляд, физиологически обоснованно.
Заключение
Положительный эффект, согласно клинико-иммунологическим и лабораторным критериям, при использовании Мирамистина достигнут у 95% пациенток с хроническим вульвовагинитом, что указывает на выраженную терапевтическую активность препарата. Отсутствие нежелательных явлений, аллергических реакций и статистически достоверных изменений в анализах крови и мочи у пациенток исследуемых групп за время наблюдения свидетельствует о хорошей переносимости и безопасности препарата. Считаем, что включение Мирамистина в терапию данной категории пациенток, а также использование специальной гинекологической насадки позволяет оптимизировать лечение вульвовагинального кандидоза, в том числе у сексуально активных подростков, и значительно улучшить результаты терапии.
V.O. Andreyeva
Rostov Scientific Research Institute of Obstetrics and Pediatrics
Contact person: Vera Olegovna Andreyeva, vandreyeva@mail.ru
The results are presented of a study of the drug Miramistin® efficiency and safety in the treatment of vulvovaginal candidiasis in adolescents. The positive effect, according to clinical, immunological and laboratory data, was achieved in 95% of cases, which indicates the manifested therapeutic activity of the drug. Furthermore, the drug showed significant tolerability and safety.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.