Современный подход к лечению остеопороза
- Аннотация
- Статья
- Ссылки








Дефицит витамина D и заболевания костной системы
На последнем (Верона, 2009) из проводимых ежегодно экспертных советов по витамину D выдающиеся специалисты в области остеопороза Европы и США сделали следующие заключения:
- недостаточность витамина D (£20 нг/мл или £50 нмоль/л) до сих пор широко распространена даже среди больных остеопорозом, получающих лечение;
- для больных с остеопорозом минимальная целевая концентрация витамина D составляет 20 нг/мл (или £50 нмоль/л), которая достигается приемом витамина D в суточной дозировке 800 МЕ. Более высокие дозы витамина D могут понадобиться у больных групп риска (пациенты старческого возраста, при ожирении и др.).
Вывод, сделанный экспертами, заключается в том, что при лечении остеопороза ответ на антирезорбтивную терапию, по-видимому, хуже при недостаточности витамина D.
Одна из причин дефицита витамина D у пожилых в том, что кожа людей в таком возрасте хуже усваивает ультрафиолет, чтобы продуцировать витамин D. Также с возрастом снижается функция почек и метаболизм витамина D соответственно. Концентрация витамина D в сыворотке крови разнится у пожилых людей в зависимости и от их физической активности. В группе независимо живущих пожилых людей в сравнении с проживающими в доме престарелых (мало двигающимися и в основном пребывающими в помещении) она выше, но ниже, чем у взрослых не пожилого возраста. И, конечно, она совсем низкая у пациентов с переломами шейки бедра.
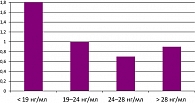
Исследование, проведенное у пациентов с переломом бедренной кости, достоверно показало увеличение риска перелома бедренной кости в зависимости от концентрации витамина D (рисунок 1), что также обусловливает необходимость медикаментозной коррекции гиповитаминоза D.
Адекватным функциональным индикатором статуса витамина D является концентрация в сыворотке 25-гидроксивитамина D (25(OH)D) – основного циркулирующего метаболита витамина D (рисунок 2). Сывороточный 1,25(OH)2D не подходит для рутинного измерения, так как он не отражает статус витамина D и его определение дорого.
Существуют нативные препараты витамина D – колекальциферол (D3), эргокальциферол (D2), структурные аналоги и активные метаболиты витамина D (альфакальцидол, кальцитриол) и их аналоги. Могут применяться как нативные формы, так и активные метаболиты при определенных показаниях (в соответствии с рекомендациями Российской ассоциации по остеопорозу (под ред. Л.И. Беневоленской, 2008). Длительное использование активных метаболитов витамина D требует контроля кальция крови (гиперкальциемия), также применение ограничивает их высокая стоимость.
К причинам высокой распространенности недостатка витамина D у женщин в постменопаузе относятся недостаточное пребывание на солнце, а также применение солнцезащитных средств; отсутствие легкодоступной формы витамина D в продуктах питания; снижение с возрастом способности синтеза витамина D в коже, а также и недостаточная комплаентность при приеме лекарственных препаратов витамина D. Комплаентность, т.е. насколько правильно и длительно пациент принимает назначенное врачом лекарство, играет значительную роль в успехе терапии.
Распространенность дефицита витамина D среди амбулаторных пациентов Эндокринологического научного центра Росмедтехнологий (Москва) составляет более 83%, из них тяжелого дефицита (< 14,9 нг/мл 25(OH)D) – 31,6%.
В перекрестном международном исследовании женщин в постменопаузе с остеопорозом (n = 2589), проводившемся в 18 странах с целью оценки распределения уровней 25(OH)D, была показана высокая распространенность недостатка витамина D (< 30 нг/мл), наблюдавшаяся во всех географических широтах. Так, данные по региону Ближнего Востока, где солнца через край, показали дефицит витамина D у 81,8% женщин с остеопорозом.
В целом по миру 63,9% женщин в постменопаузе имеют сниженную концентрацию 25(OH)D. Так как достаточное содержание витамина D является обязательным условием для здоровья костной системы, его недостаток приводит к увеличению риска переломов и пр. (рисунок 3). Обеспеченность витамином D – это профилактика прогрессирования остеопороза.
Исследование частоты падений на фоне 5 месяцев лечения 124 человек, проживающих в домах престарелых, в зависимости от принимаемой дозы витамина D показало, что витамин D предупреждает падения, только если его достаточно – при ежедневной дозе 800 МЕ отмечалось снижение риска на 72% (Broe K.E. et al., 2007). При приеме витамина D в дозах < 800 МЕ различия также наблюдались, но были статистически недостоверны.
При метаанализе исследований доказано, что именно дозировка 700-800 МЕ/сут достаточна для снижения и риска переломов. Исследование Trivedi D.P. et al. (2003) (n = 2686) продемонстрировало эффективность применения витамина D в снижении риска переломов как у женщин, так и у мужчин при назначении его в дозировке 100000 МЕ 1 раз каждые 4 месяца (эквивалент 800 МЕ/сут). Для достижения максимального ответа на антирезорбтивную терапию в виде как изменений минеральной плотности костной ткани (МПКТ), так и эффективности в отношении предотвращения переломов требуется терапия оптимальными дозами витамина D, что также было подтверждено данными исследования Adami S. et al. (2009) (n = 1515) среди женщин с постменопаузальным остеопорозом, получавших антирезорбтивную терапию. Этот вывод повторяет позицию экспертов в Вероне, которые заключили, что недостаток витамина D ухудшает ответ на антирезорбтивную терапию.
Метаанализ показывает, что при одновременном приеме витамина D и кальция более выражено снижение риска переломов бедра, чем прием витамина D без кальция. Также необходим регулярный прием адекватных доз кальция.
Однако несмотря на все убедительные данные, только одна из пяти женщин Европы в постменопаузе принимают препараты витамина D. В Австрии, где препараты, содержащие кальций и витамин D распространяются бесплатно, только 20% пациентов из 73% принимающих эти препараты делают это регулярно, т.е. приверженность ежедневному приему витамина D и кальция низка.
В рекомендациях Российской ассоциации по остеопорозу указывается, что оптимальное лечение всех форм остеопороза с использованием любых антиостеопоретических препаратов должно сопровождаться назначением кальция и витамина D (уровень доказательности А). Прием кальция и витамина D не может быть рекомендован для монотерапии установленного остеопороза, за исключением лиц старше 65 лет с факторами риска гиповитаминоза D. Для пациентов с остеопорозом, лиц, принимающих глюкокортикоиды, и людей старше 65 лет рекомендуется потребление 800 МЕ/сут витамина D и 1000-1500 мг/сут кальция. Но на упомянутом экспертном совещании в Вероне обсуждался вопрос о несколько меньшем потреблении кальция, до 1000 мг/сут, даже у лиц с остеопорозом. Таким образом, дозировка кальция, видимо, будет пересматриваться.
Для профилактики и лечения остеопороза целесообразно использование в составе комбинированной терапии кальция и витамина D. В настоящее время предоставляется большой выбор лекарственных препаратов с различным количеством МЕ кальция и витамина D, содержащихся в них.
Исследование, проведенное в Японии (2009), было посвящено значению уровней витамина D для достижения эффекта алендроната – препарата первого выбора для лечения остеопороза. 52 женщины в постменопаузе (53-83 лет) с остеопорозом были включены в проспективное исследование и принимали алендронат в дозе 5 мг/сут в течение 6 месяцев либо с препаратами кальция с витамином D, либо без них. Оценивалась связь между исходными параметрами и их изменениями в ходе лечения и изменением МПКТ поясничного отдела позвоночника. Определялся наиболее приемлемый пограничный уровень 25(OH)D, который мог бы разделить пациентов с лучшим или худшим ответом для оптимального повышения МПКТ поясничного отдела. В результате исследования был сделан вывод, что уровень 25 нг/мл 25(OH)D является минимальным необходимым для достижения адекватного ответа на алендронат, т.е. при таком уровне 25(OH)D у пациентов МПКТ достоверно выше увеличившейся на фоне приема алендроната.
Таким образом, с точки зрения чувствительности к антирезорбтивной терапии статус витамина D влияет на увеличение МПКТ при терапии остеопороза алендронатом, и для достижения оптимального ответа в отношении МПКТ необходимый уровень 25(OH)D, по-видимому, составляет не менее 25 нг/мл.
Итак, витамин D необходим для абсорбции кальция. У женщин в постменопаузе недостаточность витамина D широко распространена. Потребление с пищей является второстепенным источником витамина D. Показано, что препараты, содержащие витамин D, снижают риск падений и переломов. Многими исследованиями показано, что даже высокие дозы нативного витамина D безопасны и хорошо переносятся пациентами. Но комплаентность при лечении препаратами витамина D играет важную роль для получения оптимального клинического результата. К сожалению, пока комплаентность остается низкой, что требует еще больших усилий по проведению необходимой медикаментозной коррекции гиповитаминоза D.
Роль и место бисфосфонатов в терапии остеопороза
Бисфосфонаты – аналоги встречающихся в природе соединений пирофосфата. Пирофосфаты известны еще с 1865 г., когда в Германии их использовали как ингибиторы коррозии в различных отраслях промышленности. 100 лет спустя (1968) швейцарские ученые H. Fleisch и соавт. сообщили об их биологических свойствах: «Неорганический пирофосфат ингибирует преципитацию кальция фосфата в плазме и моче». Было высказано предположение, что они могут выступать в роли физиологического регулятора процессов кальцификации и декальцификации. Подобные пирофосфатам по своим свойствам бисфосфонаты за счет P–C–P-связи имеют сродство к костной ткани и устойчивы к энзиматическому разложению, а за счет фосфатных групп и R1 обеспечивают связь с гидроксиапатитом (Ca), что оказывает антирезорбтивный эффект и послужило основанием для их эффективного использования в лечении болезней костной ткани. Опыт применения бисфосфонатов: прогрессирующая фиброзирующая дисплазия, болезнь Педжета, сцинтиграфия в онкологии, миеломная болезнь, метастазы и, наконец, остеопороз первичный и вторичный у мужчин и женщин.
Первым бисфосфонатом, который был отобран для лечения остеопороза, стал алендронат натрия. В 1995 г. Агентство по контролю за продуктами питания и лекарственными средствами США (FDA) впервые одобрило алендронат (препарат Фосамакс) для лечения постменопаузального остеопороза (10 мг 1 раз в день) и болезни Педжета (40 мг 1 раз в день).
В 1997 г. Фосамакс был одобрен для профилактики остеопороза у женщин в постменопаузе с риском остеопороза и для снижения частоты переломов у женщин в постменопаузе с остеопорозом в дозировке 10 мг 1 раз в день.
В 1999 г. Фосамакс одобрен как первый препарат для лечения глюкокортикоидного остеопороза у мужчин и женщин.
В 2000 г. Фосамакс стал первым препаратом, одобренным для применения с целью увеличения массы костной ткани у мужчин с остеопорозом в дозе 10 мг 1 раз в день и первым бисфосфонатом для приема 1 раз в неделю (для профилактики – 35 мг 1 раз в неделю, 70 мг 1 раз в неделю – для лечения постменопаузального остеопороза). В России Фосамакс зарегистрирован в 1996 г. (10 и 70 мг), то есть в нашей стране накоплен опыт применения этого препарата.
В 2007 г. в России был зарегистрирован первый и пока единственный комбинированный препарат (алендронат/колекальциферол) для лечения остеопороза – Фосаванс.
Основной механизм действия бисфосфонатов – уменьшение активности остеокластов (клеток, разрушающих костную ткань). Внутри клетки остеокласта бисфософонаты блокируют один из ферментов мевалонатного пути синтеза холестерина. Таким образом, по механизму действия препараты в чем-то близки к статинам. Однако бисфософонаты не снижают уровень холестерина, также как и статины не могут уменьшить разрушение костной ткани. Все дело в фармакокинетике препаратов. Статины поступают в печень и уменьшают синтез холестерина, а бисфосфонаты обладают уникальной тропностью к гидроксиапатиту, не метаболизируются в печени и находятся исключительно в костной ткани. В гидроксиапатите препараты неактивны до тех пор, пока активный остеокласт не создаст кислую среду, разрушая кость. Бисфосфонаты, будучи кислотами, выходят на поверхность, заглатываются остеокластом вместе с костным минералом и уже внутри клетки блокируют мевалонатный путь, необходимый не только для синтеза холестерина, но и для продукции важных белков цитоскелета остеокласта. Таким образом, уменьшается активность остеокласта и его продолжительность жизни. Кроме того, по результатам последних исследований, бисфосфонаты способны увеличивать продолжительность жизни остеоцитов и таким образом уменьшать частоту активаций (привлечения остеокласта). Бисфосфонаты не оказывают влияние на остеобласт – клетку, синтезирующую костный матрикс. Однако если разрушение костной ткани уменьшается, опосредованно это влечет за собой уменьшение и костеобразования (как отражение основного закона физиологии костной ткани взрослого человека – сопряженности костного обмена).То есть если полость, образованная остеокластом, становится меньше, то и синтезироваться костной ткани нужно меньше. Вследствие этих процессов достигается прибавка МПКТ и, соответственно, снижается риск переломов.
Сегодня в России зарегистрировано 3 бисфосфоната – алендронат, ибандронат и золендронат, эффективность которых доказана в клинических исследованиях. Рандомизированных контролируемых исследований, сравнивающих между собой различные бисфосфонаты с конечной точкой исследования «Перелом», пока не существует. Однако критерии исследований различаются, поэтому напрямую сравнивать эти исследования мы не можем. Каждый доктор найдет аргументы в пользу того или другого препарата для лечения остеопороза.
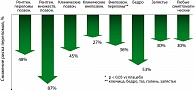
Фосамакс (алендронат натрия) – наверное, самый изученный из бисфосфонатов, потому что известно колоссальное количество исследований по всем показаниям – лечение первичного, вторичного остеопороза, любой категории остеопороза, остеопороза у мужчин и пр. В исследовании FIT по изучению эффективности алендроната он достоверно снижал частоту возникновения переломов у пациенток с установленным остеопорозом. В исследовании FIT-1, в котором участвовало 2027 постменопаузальных женщин с низкой МПКТ и вертебральными переломами в анамнезе, было показано, что алендронат снижает риск последующих переломов бедра, новых компрессионных переломов позвонков, множественных (2 и более) переломов позвонков (D. Black et al., 1996). В исследовании FIT-2, в котором принимали участие 4432 пациентки с остеопорозом без вертебральных переломов в анамнезе, установлено снижение риска переломов бедра, морфометрически установленных переломов позвонков и переломов различной локализации (рис. 4).
Целью 10-летнего международного рандомизированного двойного слепого исследования применения алендроната в лечении постменопаузального остеопороза была оценка влияния длительной терапии Фосамаксом, а также прекращения активной терапии. Показано, что Фосамакс эффективно снижает темпы потери кости у женщин с постменопаузальным остеопорозом и имеет благоприятный профиль безопасности. Прием бисфосфонатов в течение 10 лет позволил добиться значимого прироста МПКТ. Процессы костного обмена остаются стабильными, как на пременопаузальном уровне, и качество кости поддерживается в течение всего периода лечения.
Даже если пациенты принимают в течение 5 лет алендронат и затем прекращают прием этого препарата, мы не видим резкого снижения МПКТ, особенно в первые два года после прекращения терапии.
В отношении безопасности мы должны обращать внимание при приеме алендроната перорально на строгое соблюдение правил приема, для того чтобы избежать каких-либо негативных последствий со стороны пищевода и желудка. В течение 10 лет исследования препарата не было получено каких-либо серьезных нежелательных явлений при правильном приеме препарата. Российские клинические рекомендации содержат указание на необходимость назначения постоянного приема кальция 500-1000 мг/сут и витамина D одновременно с приемом бисфосфонатов.
Возможности комбинированной терапии остеопороза бисфосфонатами и витамином D
Остеопороз как мультифакторное заболевание требует комбинированной терапии. Комбинированная терапия стала правилом и применяется с целью улучшения терапевтического эффекта и снижения риска нежелательных явлений и при лечении артериальной гипертонии, ишемической болезни сердца, болезни Паркинсона, онкологических заболеваний и др.
Наше понимание сложности патогенеза остеопороза, неудовлетворенность результатами лечения и низкая приверженность к терапии, наличие сопутствующих заболеваний и полипрагмазия у пациентов, страдающих остеопорозом, безусловно, заставляют клиницистов искать пути для возможности применения более эффективных средств, способов лечения, в том числе комбинаций. Успех комбинированной терапии по сравнению с монотерапией связан с различиями в механизме действия препаратов, с возможностью одновременно воздействовать как на процессы резорбции, так и на процессы формирования костной ткани.
Сегодня является абсолютным положением, что комбинация любого антирезорбтивного препарата и любого так называемого базисного препарата для лечения остеопороза должна обязательно включать в себя препараты кальция и витамина D. Кальций и витамин D должны быть обязательным компонентом в любой схеме лечения, но нет достаточных оснований для назначения этой комбинации в виде монотерапии для лечения остеопороза.
По данным Н.В. Торопцовой (2005), распространенность дефицита витамина D3 у пожилых людей в Москве составляет: 43% – умеренный дефицит, 22% – тяжелый; только 3% женщин в постменопаузе имели нормальные значения уровня витамина D.
Сочетанный прием кальция и витамина D эффективен при первичной профилактике глюкокортикоидного остеопороза (уровень доказательности A). И именно назначение витамина D не вызывает сомнений в необходимости его одновременного назначения с патогенетическими антиостеопоротическими препаратами. Терапия витамином D3 (колекальциферол) и бисфосфонатами применяется при постменопаузальном остеопорозе и способствует восполнению дефицита потребления витамина D с продуктами питания или инсоляции, созданию оптимальной концентрации кальция в крови в период применения бисфосфонатов.
По результатам метаанализа исследований (Bischoff-Ferrari et al., 2009; общее число пациентов n = 83165), посвященных невертебральным переломам и переломам шейки бедра, где сравнивали пероральный прием витамина D (на фоне приема кальция или без кальция) с монотерапией кальцием или плацебо с учетом приверженности пациентов к терапии, эффективность витамина D в отношении конечных точек (переломы) существенно увеличивалась с повышением дозы и достижением более высокого уровня 25(OH)D в крови. Было показано, что чем более высокие дозы витамина D назначаются, тем ниже частота переломов (в среднем -20%).
У пациенток (n = 1515) с постменопаузальным остеопорозом, получавших алендронат, ризедронат, ралоксифен в течение 13,1 месяца с приверженностью к лечению свыше 75%, в 56 амбулаторных центрах Италии было проведено рандомизированное исследование (Adami et al., 2009), оценившее влияние статуса по витамину D на ответ на лечение. Пациенток раздели в зависимости от факторов риска и ли по уровню 25(OH)D на группу D-дефицитных (25(OH)D < 20 нг/мл) и группу с компенсированным уровнем витамина D. Это первое крупномасштабное исследование, посвященное значению уровня компенсации витамина D для клинического ответа на терапию остеопороза, которое подтвердило концепцию синергизма между витамином D и антирезорбтивными агентами, так как у пациенток с дефицитом витамина D отмечался существенно более высокий риск развития переломов, чем у женщин с компенсированным уровнем витамина D. Оптимальная компенсация уровня витамина D представляется необходимым условием для максимального ответа на антирезорбтивную терапию как в отношении изменений МПКТ, так и по эффективности снижения риска переломов. Причем бисфосфонаты работали лучше, чем ралоксифен: изменения МПКТ у пациентов, получавших терапию ралоксифеном, были существенно ниже, чем у пациентов на бисфосфонатах.
Другое исследование (2009) ставило своей целью ответ на вопрос, влияет ли недостаточность витамина D в момент начала терапии алендронатом на эффективность лечения постменопаузальных пациенток с остеопорозом (n = 1000). Пациенткам случайным образом назначалось плацебо или алендронат, 83% пациенток получали еще кальций (500 мг/сут) и колекальциферол (250 МЕ/сут). Пациентки были распределены в 3 подгруппы в зависимости от концентрации витамина D. Исследователи сделали заключение, что в начале исследования только 14% пациенток имели достаточный уровень 25(OH)D (> 30 нг/мл), а ответ МПКТ на терапию алендронатом в шейке бедра и позвоночнике не зависел от статуса по витамину D. То есть алендронат эффективен не только в тех случаях, когда уровень витамина D достаточный, но и тогда, когда имеется его дефицит или недостаточная концентрация. Установлено, что недостаточность витамина D распространена среди пациенток с низкой МПКТ.
В клинической практике совершенно очевидно, что многими пациентами рекомендации врача не выполняются, они склонны руководствоваться больше собственными представлениями о своем состоянии и назначенных препаратах. Однако если приверженность к лечению снижается до 50%, то риск переломов становится таким же, как и при отсутствии лечения. Другими словами, если пациент немотивирован на лечение в течение длительного периода времени – год, два, три и больше, то это просто трата и времени, и сил, и денег.
В наше время на фармацевтическом рынке представлено достаточное количество разнонаправленных препаратов для лечения остеопороза. Но это не только время возможностей для выбора, но и время ответственности. Выбирая препарат, нужно нести ответственность за пациента при лечении остеопороза.
Алендронат рекомендован для лечения как постменопаузального, так и глюкокортикоидами индуцированного остеопороза, для лечения остеопороза у мужчин, а также для профилактики. На российском рынке появился препарат, в котором алендронат (70 мг) скомбинирован с колекальциферолом (2800 МЕ), – Фосаванс (торговая марка компании MSD). Алендронат биоэквивалентен в Фосамаксе и Фосавансе.
Таким образом, Фосаванс – это препарат, формула которого соответствует рекомендациям о том, что пациенты с остеопорозом обязательно должны получать витамин D. Учитывая низкую приверженность пациентов к терапии препаратами витамина D низкая, высокую распространенность гиповитаминоза D и невозможность поступления его в достаточном количестве с пищей, а также 10-летний опыт клинического применения, разумеется, изученную эффективность в клинических исследованиях у более чем 19000 пациентов, Фосаванс (алендронат/колекальциферол) – лучший подход к лечению пациентов с остеопорозом.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.