Диспластические заболевания тазобедренного сустава являются одной из самых распространенных ортопедических патологий детского возраста [1]. Кроме того, несмотря на корректно проведенное лечение, сохраняется большое число взрослых пациентов с деформирующим коксартрозом как исходом заболевания [2]. В этой связи поиск наиболее информативного метода диагностики до сих пор остается актуальной проблемой.
Тазобедренный сустав – анатомически сложная зона для визуализации. Ранее для диагностики дисплазии тазобедренного сустава использовался метод рентгенографии, дававший необходимую информацию об изменении костных структур. Однако оценка истинной формы, размеров и контуров вертлужной впадины, состояния проксимальной метафизарной ростковой зоны бедренной кости детей первых месяцев жизни долгие годы была невозможной. В последнее время детям первого года жизни проводится скрининговое ультразвуковое исследование тазобедренных суставов латеральным доступом. Известно, что одним из патогенетических механизмов развития заболевания являются сосудистые нарушения. Именно поэтому важной представляется оценка кровообращения в данной области с применением неинвазивных методик.
Ультразвуковое допплеровское исследование дает возможность оценить степень сосудистых изменений в области тазобедренного сустава [3]. Метод позволяет дополнить первичную диагностику патологического процесса, а также осуществлять мониторинг на этапах лечения. В настоящее время допплерографические методики, как правило, используются для диагностики поражения магистральных артерий [4, 5]. Данные о возрастных нормативных показателях кровотока сосудов, питающих тазобедренный сустав, ограниченны, а результаты их противоречивы [6, 7]. В связи с этим целью работы явилось установление возрастных параметров и соотношений в тазобедренном суставе у здоровых детей и допплерометрическая оценка регионального кровотока.
Материалы и методы исследования
Для решения поставленных задач был проведен анализ результатов обследования 98 пациентов без патологии тазобедренного сустава. Все обследованные дети были разделены по возрасту: 0–3 месяца, 3–6 месяцев, 6–12 месяцев, 1–3 года, 3–7 лет, 7–15 лет. Ультразвуковое исследование проводилось на аппаратах Logiq P5, Voluson E8 (GE) датчиками линейного сканирования с частотой 8,0–14,0 МГц. Комплексное ультразвуковое исследование состояло из серошкального сканирования, цветового и энергетического допплеровского картирования, импульсно-волновой допплерометрии. Предварительная подготовка при ультразвуковом исследовании тазобедренного сустава и прилегающих областей не проводилась.
У детей до года ультразвуковое исследование в В-режиме начиналось со стандартной методики Р. Графа. Далее использовался передний доступ, принятый у детей старшего возраста и взрослых. В В-режиме оценивались нерентгеноконтрастные структуры (хрящевой компонент головки бедренной кости, хрящевая часть крыши вертлужной впадины, суставная капсула и связочный аппарат) и структуры, окружающие головку. После оценки анатомических структур проводилась количественная и качественная оценка огибающих сосудов бедра, сосудов, питающих головку бедренной кости, круглую связку головки бедра, проксимальный отдел бедренной кости.
Диаметры огибающих сосудов бедра измерялись в режиме ЭДК. Анализировались следующие показатели: количество огибающих сосудов, систолическая и диастолическая скорость кровотока в них (Vs; Vd), индекс резистентности (IR); по этому же принципу были оценены сосуды, питающие шейку и головку бедренной кости, круглую вязку головки бедренной кости, а также сосуды, фиксируемые в капсуле. Статистическая обработка полученного материала проводилась методами вариационной статистики и корреляционного анализа (программа Statistica). Все данные представлены в виде M ± σ. Достоверными считались различия при p < 0,05.
Результаты исследования и их обсуждение
Поскольку эхографические нормативы при исследовании тазобедренных суставов у детей первого года жизни латеральным доступом общеизвестны, основной задачей данного исследования была эхографическая оценка тазобедренных суставов продольным доступом у детей разного возраста. Датчик устанавливался параллельно предполагаемой шейке бедренной кости дистальнее паховой складки. Все исследования начинались с эхографической оценки костно-хрящевых структур. В данном срезе у всех пациентов хорошо визуализировалась бедренная кость. Кортикальный слой кости определялся в виде тонкой гиперэхогенной полоски. Контур кортикального слоя был ровный, четкий. За кортикальным слоем определялась четкая акустическая тень. Структура его была однородной. Толщина кортикального слоя составляла от 0,7 до 1,2 мм. Показатели толщины кортикального слоя кости на симметричных участках были одинаковы. На медиальной поверхности бедренной кости определялся малый вертел в виде выбухания кнаружи с ровными четкими контурами средней эхогенности. У детей старшего возраста эхогенность малого вертела повышалась.
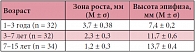
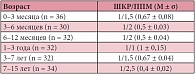
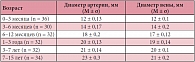
Головка бедренной кости визуализировалась как гипоэхогенная структура, так как представляла собой гиалиновый хрящ. Контур гиалинового хряща у всех пациентов был ровный, четкий. Структура гиалинового хряща была однородной, гипоэхогенной (рис. 2). У детей старше 1 года определялся гиперэхогенный контур эпифиза. Контур эпифиза был ровный, четкий (рис. 3а). Зоной роста мы считали расстояние между эпифизом и метафизом (рис. 3б). При проведении корреляционного анализа обнаружена обратная сильная зависимость между линейными размерами зоны роста (r = -0,86; p < 0,05), менее выраженная прямая сильная зависимость (r = +0,81; p < 0,05) между линейными размерами высоты эпифиза и возрастом ребенка. Показатели поперечного размера зоны роста и высоты эпифиза в зависимости от возраста представлены в таблице 1.
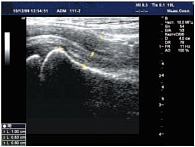
Шейка бедренной кости у новорожденных и детей раннего возраста четко не дифференцируется от проксимального отдела бедра, поэтому при измерении шеечно-капсулярного расстояния (ШКР) и толщины пояснично-подвздошной мышцы (ППМ) для объективности производимых измерений от метафиза отступали на определенное расстояние (у детей 0–3 месяцев – 0,25 см; 3–6 месяцев – 0,5 см; 6–12 месяцев – 0,75 см; 1–3 лет – 1,0 см) (рис. 4). У детей старше 3 лет шейка четко дифференцировалась. Не отмечено статистически достоверной корреляции между показателями ШКР и возрастом ребенка; толщиной ППМ и возрастом ребенка (p > 0,05). Корреляция между этими показателями и возрастом пациентов оказалась прямой, слабой. Коэффициенты линейной корреляции Пирсона для этих показателей составили соответственно +0,22; +0,27 (p > 0,05).
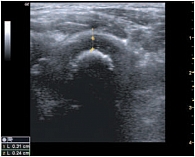
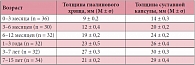
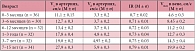
По результатам нашего исследования выявлена прямая сильная зависимость (r = +0,88; p < 0,05) между отношением ШКР/ППМ и возрастом детей. ШКР ни у одного ребенка не превышало толщину пояснично-подвздошной мышцы (табл. 2). В проекции верхней части головки бедренной кости определялся передний отдел хрящевой губы. Контуры губы были ровные, четкие. Структура однородная, повышенной эхогенности. Капсула сустава визуализировалась в виде структуры средней эхогенности, идущей от головки бедренной кости, огибая ее и направляясь к шейке бедренной кости. Контур ее ровный, четкий. После оценки всех описываемых структур при продольном сканировании датчик разворачивали на 90°. При поперечном сканировании измеряли толщину гиалинового хряща, толщину суставной капсулы (рис. 5).
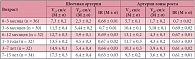
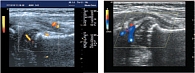
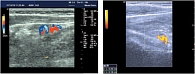
При проведении корреляционного анализа обнаружена обратная сильная зависимость между линейными размерами зоны толщины гиалинового хряща (r = 0,86; p < 0,05), выраженная прямая сильная зависимость между размерами толщины суставной капсулы (r = +0,91; p < 0,05) и возрастом детей (табл. 3). Достоверных различий между правым и левым суставами, а также между этими показателями у девочек и мальчиков получено не было (р < 0,05). ЦДК проводилось при продольном сканировании. Оценивалось наличие сосудов в головке бедренной кости, проекции круглой связки, шеечной артерии (рис. 6). Измеряли диаметр огибающих сосудов (табл. 4, рис. 7). При проведении корреляционного анализа обнаружена прямая сильная зависимость между диаметром огибающей артерии (r = +0,83; p < 0,05), диаметром огибающей вены (r = +0,81; p < 0,05) и возрастом детей.
Заключение
Таким образом, на основании проведенных исследований были установлены нормативные показатели УЗ-анатомии здорового тазобедренного сустава: зоны роста, высоты эпифиза, отношения ШКР/ППМ, толщины гиалинового хряща и толщины капсулы в зависимости от возраста. Оценены возрастные гемодинамические изменения огибающих сосудов бедра, шеечной артерии и артерии зоны роста бедренной кости. Современная ультразвуковая диагностика в связи с неинвазивностью и доступностью метода и возможностью многократного повторения исследований является основным методом исследования тазобедренных суставов у детей. А оценка гемодинамики с помощью метода допплерографии позволит выявить группу риска по развитию диспластических заболеваний, а также оценить и своевременно корригировать их лечение и прогнозировать исход.