- неаллергические риниты;
- аллергический ринит;
- синуситы;
- гипертрофия аденоидов.
Кроме того, необходимо обследовать ребенка для выявления искривления носовой перегородки – широко распространенной анатомической аномалии. Далее профессор Л.С. Намазова-Баранова перешла к более подробному описанию наиболее распространенных заболеваний, которые могут являться причиной заложенности носа. Острый инфекционный ринит – болезнь, хорошо известная каждому участковому педиатру. Развивается он на фоне острых респираторных инфекций и проявляется заложенностью носа, ринореей и чиханием. Острый инфекционный ринит разрешается достаточно быстро: симптомы наиболее выражены на 2–3-й день болезни и стихают к 5-му дню. Если же ринит длится 2 и более недели, лечащему врачу следует задуматься о возможном наличии у больного аллергического ринита.
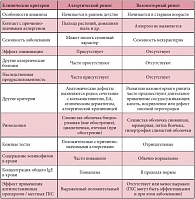
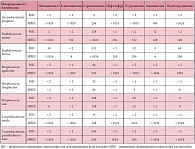
Характерным признаком вазомоторного ринита (ВР), еще одной распространенной формы ринита, является постоянная заложенность носа, усиливающаяся при перепадах температуры и влажности, а также при наличии резких запахов. Как отличить вазомоторный ринит от аллергического? Во-первых, пациенты с ВР обычно не имеют отягощенного анамнеза по аллергическим заболеваниям и для них не характерна сенсибилизация, во-вторых, при риноскопии у пациентов с ВР, как правило, наблюдается гиперемия, в то время как аллергический ринит чаще сопровождается цианозом и бледностью слизистой носа. Существуют и другие признаки, позволяющие отличить вазомоторный ринит от аллергического (табл. 1). Нередко в практике педиатров встречается также медикаментозный ринит, вызванный длительным применением сосудосуживающих препаратов. К сожалению, в настоящее время проблема бесконтрольного использования средств данной фармакологической группы весьма актуальна, поскольку препараты можно купить без рецепта в любой аптеке, что и делают многие родители. При риноскопии у пациентов с медикаментозным ринитом наблюдается покраснение слизистой, она приобретает характерный ярко-красный цвет. В лечении пациентов с медикаментозным ринитом, по словам профессора Л.С. Намазовой-Барановой, важную роль играют интраназальные глюкокортикостероиды (ГКС), поскольку они позволяют легче перенести отмену сосудосуживающих препаратов, ставших причиной медикаментозного ринита. Еще одной разновидностью ринита, которая поддается терапии интраназальными ГКС, является неаллергический ринит с эозинофильным синдромом. Для него характерно сочетание следующих признаков: наличие выраженной эозинофилии слизистой носа, отсутствие положительного аллергологического анамнеза и отрицательные реакции при кожных пробах. Важно также помнить, что при неаллергическом рините с эозинофильным синдромом терапия антигистаминными препаратами неэффективна.
Л.С. Намазова-Баранова подробно остановилась на диагностике и лечении аллергического ринита (АР). Переоценить значимость данной проблемы сложно: по разным оценкам, от этого заболевания страдают от 10 до 20% населения земного шара. АР существенно ухудшает качество жизни больных, снижает трудоспособность взрослых пациентов и негативно влияет на успеваемость детей и подростков, а также в целом на развитие детей. Кроме того, что очень важно, аллергический ринит нередко предшествует развитию бронхиальной астмы (БА) и ухудшает течение уже имеющейся БА. Конъюнктивит, отит, риносинусит – все эти заболевания также связаны с аллергическим ринитом. Так, почти половина пациентов с АР страдают аллергическим конъюнктивитом, более 75% – хроническим риносинуситом, а у 50% пациентов, подвергающихся оперативному лечению по поводу экссудативного отита, наблюдается АР. На когнитивные функции пациентов с АР может влиять не только само заболевание (аллергический ринит часто является причиной нарушений сна, что, в свою очередь, негативно сказывается на успеваемости), но и прием антигистаминных препаратов первого поколения, назначаемых при АР. В связи с этим антигистаминные средства первого поколения для лечения детей в настоящее время не применяются. Однако и более современные противоаллергические средства неодинаковы по своему влиянию на высшую нервную деятельность. Существуют препараты, на фоне приема которых отмечается положительная динамика таких функций, как психомоторная деятельность и произвольное внимание. Одним из таких средств является цетиризин.
Синдром обструктивного апноэ сна: неприятное последствие воспалительных заболеваний верхних дыхательных путей у детей
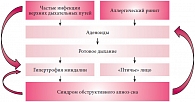
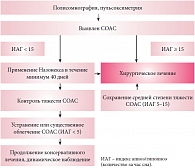
Доклад заслуженного врача РФ, д.м.н. Р.В. БУЗУНОВА был посвящен весьма серьезной и нередко недооцениваемой проблеме – синдрому обструктивного апноэ сна (СОАС). К сожалению, родители зачастую просто не знают о том, что храп ребенка может свидетельствовать о наличии серьезной проблемы. В качестве иллюстрации этого утверждения Роман Вячеславович продемонстрировал аудитории видеоролик, в котором спящий ребенок храпит, вздрагивает, а присутствующие рядом взрослые находят происходящее забавным. Каков же реальный масштаб проблемы СОАС у детей? Сегодня принято считать, что данное заболевание встречается у 1–3% школьников и детей дошкольного возраста, причем чаще всего оно регистрируется в возрастной группе 2–6 лет. Наиболее распространенными причинами развития СОАС у детей являются аденоиды и гипертрофия небных миндалин, при этом образуется порочный круг, включающий отдельные звенья патогенетической цепи СОАС (рис. 3). Так, аденоиды приводят к формированию «птичьего» лица, что также способствует развитию СОАС, который, в свою очередь, увеличивает вероятность развития инфекционных заболеваний. Было бы легкомысленным недооценивать опасность синдрома обструктивного апноэ во сне. Повторяющиеся приступы СОАС приводят к тому, что ребенок не может нормально развиваться – отсутствие нормального сна нарушает когнитивные функции. В результате дети, родившиеся без выраженных отклонений, порой вынуждены посещать коррекционные школы, что, безусловно, сказывается на качестве их дальнейшей жизни. Р.В. Бузунов рассказал о женщине, сын которой страдал тяжелой формой СОАС. Она и ее муж были вынуждены по очереди проводить ночи у постели ребенка, следя за тем, чтобы он не задохнулся во сне, в результате женщина сама дважды попадала в специализированные лечебные учреждения, поскольку нехватка сна негативно сказывалась и на ее психике.
Как же решается эта проблема у детей в реальной практике? Родителям уже упоминавшегося пациента (а первые признаки нарушений, «хрюканье» при кормлении выявлялись у него с рождения) врачи год за годом предлагали отложить проведение оперативного вмешательства, объясняя, что «оптимальный» возраст для операции – 8–16 лет, а когда аденоиды все-таки были удалены (ребенку на тот момент было 6 лет), существенного влияния на апноэ это не оказало. Остановки дыхания продолжались, причем полисомнографическое исследование показало, что у ребенка может наблюдаться до 36 эпизодов апноэ и гипопноэ в течение часа, а средняя продолжительность апноэ составила 20,1 секунды. Конечно, отсутствие нормального сна и регулярные десатурации на 3% и более негативно сказывались на всех аспектах жизни мальчика. Улучшение состояния наступило только после проведения тонзиллэктомии. Завершая рассказ об этом клиническом случае, Р.В. Бузунов задал аудитории риторический, но отнюдь не праздный вопрос: что было бы с мальчиком, если бы выжидательная тактика сохранялась на протяжении еще 2, 4 и более лет? В следующей части своего выступления Р.В. Бузунов рассказал о диагностических признаках СОАС у детей (таких как дефицит внимания, гиперактивность, депрессия или академическая неуспеваемость), а также порекомендовал проводить скрининг с целью выявления детей с СОАС. Хорошим методом диагностики СОАС, обусловленного аденотонзиллярной гипертрофией, является использование компьютерных пульсоксиметров с педиатрическим датчиком. Впрочем, отрицательный результат пульсоксиметрии сам по себе не позволяет исключить диагноз СОАС, поэтому при наличии подозрения на данное заболевание врач должен направить пациента на полисомнографию.
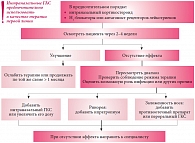
По мнению специалистов Американской педиатрической академии, наличие у ребенка тяжелой формы СОАС в сочетании с аденотонзиллярной гипертрофией является абсолютным показанием к хирургическому лечению, однако отказываться от возможностей консервативного лечения также не стоит. Медикаментозная терапия, в частности лечение интраназальными ГКС, может привести к снижению степени тяжести СОАС. Иллюстрируя последнее утверждение, Р.В. Бузунов сослался на результаты проспективного исследования, проводившегося на протяжении 9 месяцев, – оно показало отсутствие эффекта рикошета и возобновления роста аденоидов после отмены интраназальных ГКС1. Кроме того, докладчик привел данные исследования M. Berlucchi2, в котором было установлено, что применение мометазона фуроата (Назонекса) в виде назального спрея в течение 40 дней (50 мкг в каждую половину носа в день) приводит к уменьшению симптомов обструкции и размеров аденоидов у 77,7% пациентов. Как отметил Р.В. Бузунов, у детей с гипертрофией аденоидов использование мометазона должно предшествовать принятию решения о хирургическом вмешательстве. В заключение д.м.н. Р.В. Бузунов дал краткое описание профиля безопасности Назонекса: препарат не вызывает изменений слизистой при длительном применении, не влияет на рост ребенка и функционирование гипоталамо-гипофизарно-надпочечниковой системы, а системная биодоступность после топического применения данного препарата меньше, чем у других стероидов3. Докладчик также описал тактику ведения детей с аденотонзиллярной гипертрофией, храпом и подозрением на СОАС (рис. 4)4, подчеркнув, что выжидательная лечебная тактика может нанести ребенку непоправимый вред.
Современный взгляд на проблему воспалительных заболеваний верхних дыхательных путей с позиций доказательной медицины
Завершился симпозиум выступлением заведующей кафедрой детской оториноларингологии РМАПО, д.м.н., профессора Е.П. КАРПОВОЙ, посвященное одной из наиболее актуальных проблем медицины – воспалительным заболеваниям верхних дыхательных путей. За всю историю медицины разработано огромное количество терапевтических подходов к лечению синуситов, ринитов и других воспалительных заболеваний верхних отделов дыхательной системы. При этом эффективность многих из них методами доказательной медицины не оценивалась. Проблема оценки реальной эффективности методов лечения сегодня стоит очень остро, поскольку в последние годы наблюдаются две негативные тенденции: во-первых, увеличивается число воспалительных заболеваний полости носа и околоносовых пазух, а во-вторых, уменьшается эффективность существующих способов терапии. Специалисты связывают это с повышением уровня аллергизации, снижением иммунитета, повышением частоты эпидемий гриппа, а также появлением резистентных штаммов патогенной микрофлоры, возникающих, прежде всего, вследствие бесконтрольного использования антибиотиков: самоназначения и несвоевременной отмены препаратов данной группы. Вне зависимости от того, какой именно фактор стал причиной воспалительного процесса в носовой полости и околоносовых пазухах, то есть является этиологическим (это бывает невозможно установить), в ходе лечения в любом случае необходимо уделять внимание противовоспалительной терапии.
Риносинуситы у детей сегодня являются серьезной социально-экономической проблемой: с одной стороны, они снижают качество жизни даже в большей степени, чем хроническая обструктивная болезнь легких, с другой – на лечение риносинуситов по всему миру ежегодно тратятся миллиарды долларов. У детей до 3 лет риносинуситы в 94,7% случаев протекают с осложнениями, 10–22% из которых составляют гнойно-септические орбитальные процессы, а 2,1% – внутричерепные осложнения. В ряде исследований показано, что уровни IgG-2 и -4 – основных факторов защиты от бактерий – достигают нормальных значений лишь к 10 годам, поэтому сегодня считается, что именно дефицит этих иммуноглобулинов приводит к развитию хронического риносинусита у детей. Профессор Е.П. Карпова выразила надежду на то, что в будущем приоритетными направлениями терапии могут стать определение и коррекция конкретных дефектов иммунной системы, а не борьба с инфекционными факторами и воспалением. Однако, пока средств для такой терапии в арсенале педиатров нет, необходимо рационально применять имеющиеся препараты с учетом наших знаний о макро- и микроорганизмах, а также механизмах воспаления. Так, на вероятность развития воспалительного заболевания и на его течение оказывает влияние целый ряд факторов: особенности архитектоники носовой полости, наличие кариеса, нарушения мукоцилиарного транспорта, способность к формированию колоний у бактерий – так называемых биопленок. Профессор Е.П. Карпова не случайно выделила именно это свойство патогенных бактерий, поскольку оно объясняет как недостаточную эффективность in vivo многих антибиотиков (табл. 2), так и особенности течения некоторых заболеваний, по-видимому, связанные с так называемым чувством кворума, или эффектом плотности микробных популяций. Бактериальные биопленки обнаруживаются в носоглотке у 95,5% детей, страдающих рецидивирующим отитом, и у 94,9% детей с хроническим риносинуситом.
Все вышесказанное указывает на необходимость модификации существующих подходов к применению антибиотиков в лечении воспалительных заболеваний верхних дыхательных путей. Однако в клинической практике встречаются ситуации, когда без антибиотикотерапии не обойтись. Каким должен быть алгоритм действий лечащего врача? Прежде всего необходимо определить тяжесть течения заболевания и выбрать оптимальный препарат (табл. 3). Одним из перспективных препаратов 1-го ряда можно назвать цефтибутен (Цедекс) – средство, обладающее оптимальными фармакокинетическими свойствами (цефтибутен отличается высокой биодоступностью, хорошим проникновением в очаги инфекции и длительным периодом полувыведения, что позволяет принимать препарат 1 раз в сутки). Особенно важной представляется способность цефтибутена снижать адгезию бактериальных клеток к эпителию верхних дыхательных путей, что ограничивает возможность формирования бактериальных пленок. Кроме того, отмечается высокая чувствительность распространенных на территории РФ бактериальных штаммов к данному антибиотику. Завершила свое выступление профессор Е.П. Карпова рассказом о различных аспектах применения интраназальных ГКС в педиатрической практике. В частности, она рассказала об исследованиях эффективности терапии мометазона фуроатом (Назонексом) при остром риносинусите у детей 12 лет и старше (рис. 5)5, а также о доказательствах безопасности длительного применения данного препарата. Исследователи, проводившие метаанализ публикаций в базе данных Cochrane, пришли к следующему выводу: «Нет доказательств, свидетельствующих, что применение интраназальных ГКС в терапевтических дозах в качестве монотерапии или адъювантной терапии могло бы принести вред»6. В конце своего выступления профессор Е.П. Карпова еще раз призвала собравшихся врачей обращать внимание на резистентность патогенных микроорганизмов и внимательно и ответственно подходить к назначению антибактериальной терапии.
Заключение
Симпозиум, организованный компанией MSD Pharmaceuticals, вызвал большой интерес у слушателей, поскольку в прозвучавших докладах описывались различные клинические ситуации – от рутинного риносинусита до гораздо реже встречающегося, но не менее значимого и серьезного синдрома обструктивного апноэ сна как осложнения ряда воспалительных заболеваний верхних дыхательных путей. Особенно важно, что в ходе симпозиума врачи получили возможность ознакомиться с современными научными представлениями о таких, казалось бы, давно и хорошо изученных проблемах, как лечение воспалительных заболеваний полости носа и околоносовых пазух у детей. Это, безусловно, позволит сделать российской педиатрии еще один шаг – от терапии, основывающейся на традициях, к современному лечению, опирающемуся на строгие научные доказательства.