Взаимосвязь лекарственно-индуцированных головных болей с ночным приемом обезболивающих препаратов и хронической инсомнией
- Аннотация
- Статья
- Ссылки
- English
Цель – провести сравнительный анализ использования обезболивающих препаратов у пациентов с ЛИГБ, страдающих хронической инсомнией, и пациентов с ЛИГБ без инсомнии в сопоставимых по половозрастным характеристикам группах.
Материал и методы. Проспективное исследование с использованием профессионального полуструктурированного интервью включало 171 пациента с ЛИГБ (средний возраст – 43,3 года, возрастной интервал – 18–84 года, 81,9% женщин). В зависимости от наличия/отсутствия хронической инсомнии пациенты с ЛИГБ были разделены на две группы, в которых оценивались особенности приема обезболивающих препаратов. Головные боли диагностировались в соответствии с диагностическими критериями Международной классификации головной боли 3-го пересмотра (2018). Для диагностики нарушений сна и хронической инсомнии применялась Международная классификация расстройств сна, 3-е издание (2014).
Результаты. Среди 171 больного с ЛИГБ 103 (60,2%) пациента (средний возраст – 46,1 года, 81,6% женщин) имели хроническую инсомнию. Хроническая инсомния отсутствовала у 68 (39,8%) пациентов (средний возраст – 39 лет, 82,4% женщин) из 171 больного ЛИГБ. Нестероидные противовоспалительные препараты использовали 85% больных ЛИГБ и хронической инсомнией и 87% пациентов с ЛИГБ без инсомнии. Пациенты с ЛИГБ (66%), принимавшие не менее двух доз обезболивающих препаратов в день, имели в два раза больший риск развития хронической инсомнии (p = 0,008, отношение шансов (ОШ) 2,3; 95%-ный доверительный интервал (ДИ) 1,2–4,3). При этом 66% пациентов с ЛИГБ и хронической инсомнией использовали их не только днем, но и ночью по сравнению с пациентами без инсомнии (44,1%; p = 0,005; ОШ 2,5; 95% ДИ 1,3–4,6). Ночные головные боли встречались у пациентов с ЛИГБ и инсомнией чаще, чем у пациентов с ЛИГБ без инсомнии (74,8 и 60,3% соответственно; p = 0,04; 2,0; 95% ДИ 1,01–3,8).
Вывод. Впервые доказано, что ночные головные боли и использование обезболивающих средств не только днем, но и ночью значительно повышают риск возникновения ЛИГБ и хронической инсомнии.
Цель – провести сравнительный анализ использования обезболивающих препаратов у пациентов с ЛИГБ, страдающих хронической инсомнией, и пациентов с ЛИГБ без инсомнии в сопоставимых по половозрастным характеристикам группах.
Материал и методы. Проспективное исследование с использованием профессионального полуструктурированного интервью включало 171 пациента с ЛИГБ (средний возраст – 43,3 года, возрастной интервал – 18–84 года, 81,9% женщин). В зависимости от наличия/отсутствия хронической инсомнии пациенты с ЛИГБ были разделены на две группы, в которых оценивались особенности приема обезболивающих препаратов. Головные боли диагностировались в соответствии с диагностическими критериями Международной классификации головной боли 3-го пересмотра (2018). Для диагностики нарушений сна и хронической инсомнии применялась Международная классификация расстройств сна, 3-е издание (2014).
Результаты. Среди 171 больного с ЛИГБ 103 (60,2%) пациента (средний возраст – 46,1 года, 81,6% женщин) имели хроническую инсомнию. Хроническая инсомния отсутствовала у 68 (39,8%) пациентов (средний возраст – 39 лет, 82,4% женщин) из 171 больного ЛИГБ. Нестероидные противовоспалительные препараты использовали 85% больных ЛИГБ и хронической инсомнией и 87% пациентов с ЛИГБ без инсомнии. Пациенты с ЛИГБ (66%), принимавшие не менее двух доз обезболивающих препаратов в день, имели в два раза больший риск развития хронической инсомнии (p = 0,008, отношение шансов (ОШ) 2,3; 95%-ный доверительный интервал (ДИ) 1,2–4,3). При этом 66% пациентов с ЛИГБ и хронической инсомнией использовали их не только днем, но и ночью по сравнению с пациентами без инсомнии (44,1%; p = 0,005; ОШ 2,5; 95% ДИ 1,3–4,6). Ночные головные боли встречались у пациентов с ЛИГБ и инсомнией чаще, чем у пациентов с ЛИГБ без инсомнии (74,8 и 60,3% соответственно; p = 0,04; 2,0; 95% ДИ 1,01–3,8).
Вывод. Впервые доказано, что ночные головные боли и использование обезболивающих средств не только днем, но и ночью значительно повышают риск возникновения ЛИГБ и хронической инсомнии.
Введение
У пациентов с головными болями хроническая инсомния встречается значительно чаще, чем в общей популяции [1–3]. Наше предыдущее исследование выявило повышенную встречаемость (60%) хронической инсомнии у пациентов с лекарственно-индуцированными головными болями (ЛИГБ) по сравнению с пациентами без ЛИГБ (47%; р = 0,02; отношение шансов (ОШ) 1,7; 95%-ный доверительный интервал (ДИ) 1,1–2,6) [4]. Это в два раза выше, чем в общей популяции (30%) [3].
Ранее было обнаружено, что нестероидные противовоспалительные препараты (НПВП) способны влиять на развитие хронической инсомнии [5–7]. В предыдущих исследованиях некоторые НПВП, в частности аспирин, ибупрофен и индометацин, негативно воздействовали на сон по сравнению с плацебо, увеличивая количество пробуждений и процент времени, проведенного в состоянии бодрствования, а также снижая эффективность сна [7]. Ибупрофен также задерживал наступление более глубоких стадий сна. Механизмы нарушения сна после приема НПВП могут быть связаны с прямыми и косвенными последствиями ингибирования синтеза простагландина, включая снижение простагландина D2, подавление ночных уровней мелатонина и изменение температуры тела [7].
Больные ЛИГБ очень часто применяют НПВП, что может привести к нарушению сна. Однако ни в одном из предыдущих исследований не анализировалось влияние обезболивающих препаратов на развитие инсомнии при ЛИГБ. Не ясно, как влияют на это продолжительность и дозы используемых обезболивающих препаратов в день, какие особенности их приема могут предрасполагать к развитию хронической инсомнии.
Цель – провести сравнительный анализ использования обезболивающих препаратов у пациентов с ЛИГБ и хронической инсомнией и у пациентов с ЛИГБ без инсомнии в сопоставимых по половозрастным характеристикам группах.
Материал и методы
Проспективное исследование по типу «случай – контроль» было проведено в Международном центре лечения головных болей «Европа – Азия» (Екатеринбург) в период с марта 2021 г. по декабрь 2023 г. Пациенты в возрасте ≥ 18 лет с ЛИГБ и сопоставимые по возрасту и полу пациенты с первичными головными болями без ЛИГБ из этого центра были включены в исследование на основании критериев включения и исключения.
Исследование одобрено этическим комитетом Уральского государственного медицинского университета (протокол от 21 мая 2021 г. № 5). Все пациенты были проинформированы о цели исследования и подписали информированное согласие на участие в нем.
Критерии включения в основную группу (ЛИГБ):
- наличие ЛИГБ в соответствии с диагностическими критериями Международной классификации головных болей 3-го пересмотра (МКГБ-3);
- отсутствие нарушений речи;
- отсутствие в анамнезе тяжелых неврологических заболеваний (тяжелая черепно-мозговая травма, опухоли, операции на головном мозге, демиелинизирующие заболевания, эпилепсия, энцефалит, менингит, деменция);
- отсутствие наркотической и алкогольной зависимости;
- способность отвечать на вопросы интервью;
- наличие согласия на дополнительные исследования (магнитно-резонансная томография, дуплексное сканирование брахиоцефальных артерий и др.) и консультации специалистов по показаниям.
Контрольную группу составили пациенты с первичными головными болями без ЛИГБ, соответствовавшие по возрасту и полу пациентам основной группы и не имевшие в анамнезе тяжелых неврологических заболеваний, а также наркотической и алкогольной зависимости. Эти пациенты обследовались одновременно с пациентами основной группы в Международном центре лечения головной боли «Европа – Азия».
Критерии исключения:
- основная жалоба – не головная боль, а боль другой локализации;
- выявление вторичных видов головной боли после дополнительных обследований;
- отсутствие у пациента времени на интервью.
Исследование методом полуструктурированного интервью по типу «лицом к лицу» проводил врач-невролог, специализирующийся на лечении головных болей, в день первой консультации пациента. Кроме того, после консультации осуществлялось телефонное интервью для уточнения дополнительной информации.
Головные боли диагностировались по диагностическим критериям Международной классификации головной боли 3-го пересмотра (2018) [8]. Для диагностики хронической инсомнии и других нарушений сна использовалась Международная классификация расстройств сна, 3-е издание (2014) [5, 9]. В зависимости от наличия/отсутствия хронической инсомнии все пациенты были разделены на две группы:
- пациенты с ЛИГБ и хронической инсомнией;
- пациенты с ЛИГБ без хронической инсомнии.
Для анализа приема обезболивающих препаратов у пациентов с ЛИГБ и хронической инсомнией, а также у пациентов с ЛИГБ без инсомнии оценивались следующие показатели: клинические диагнозы первичных головных болей, приведшие к развитию ЛИГБ, средний возраст начала головной боли, тип используемых обезболивающих средств, частота их применения, длительность приема ≥ 15 дней в месяц, количество доз в день, прием ночью и наличие ночных головных болей.
Статистическая обработка осуществлялась с использованием программ STATA (версия 14.0) и Microsoft Excel (2014). Основные сравнения проводились между пациентами с ЛИГБ и хронической инсомнией и пациентами с ЛИГБ без инсомнии. Для описания количественных переменных применялись средние значения, а для качественных переменных – проценты (долевые отношения). Статистические различия между группами определяли с помощью однофакторного анализа с соответствующими статистическими тестами. Кроме того, рассчитывали ОШ и 95% ДИ. Для сравнения качественных переменных между группами пациентов применяли критерий хи-квадрат Пирсона, для оценки количественных параметров – тест Шапиро – Уилка (при количестве субъектов менее 50) или тест Колмогорова – Смирнова (при количестве субъектов более 50). При расчете теста хи-квадрат, если ожидаемое число хотя бы в одной ячейке было меньше 10, учитывали поправку Йейтса, что снижало вероятность ошибки первого типа, то есть обнаружения различий там, где их нет. Если ожидаемое число хотя бы в одной ячейке было менее 5, применяли точный тест Фишера. Статистически значимые различия оценивали с помощью непарного t-теста и критерия хи-квадрат. Различия считали значимыми, если наблюдаемое значение двустороннего теста было меньше уровня значимости 0,05.
Результаты
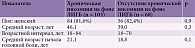
В исследование были включены 171 пациент с ЛИГБ (средний возраст – 43,3 года, возрастной интервал – 18–84 года, 81,9% женщин) и 173 пациента без ЛИГБ (средний возраст – 41,4 года, возрастной интервал – 18–83 года, 74,6% женщин). Среди больных ЛИГБ 103 (60,2%) пациента имели хроническую инсомнию. Распределение пациентов с ЛИГБ и хронической инсомнией, а также без нее представлено в табл. 1. Пациенты обеих групп не имели статистически значимых различий по полу и возрасту.
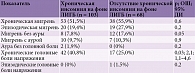
Хроническая мигрень была наиболее частым диагнозом у пациентов с ЛИГБ, она выявлена у 53,2% больных ЛИГБ и 16,2% без ЛИГБ (p < 0,001; ОШ 5,9; 95% ДИ 3,6–9,8). В таблице 2 приведены клинические диагнозы головных болей у пациентов с ЛИГБ и хронической инсомнией, а также у пациентов с ЛИГБ без инсомнии. При сравнительном анализе обнаружено, что хроническая головная боль напряжения (ГБН) преобладала у пациентов с хронической инсомнией в группе ЛИГБ (40,8%; p = 0,03; OШ 2,1; 95% ДИ 1,1–4,6). Встречаемость других видов головных болей не имела статистически значимых различий. Средний возраст начала головных болей не имел значимых различий у больных ЛИГБ с инсомнией и без инсомнии.
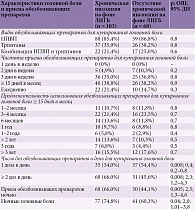
В таблице 3 представлены особенности использования обезболивающих препаратов у пациентов с ЛИГБ при наличии и отсутствии инсомнии. Большинство пациентов (86% с ЛИГБ и 81% без ЛИГБ) использовали НПВП для купирования головной боли. Различия между группами незначимы. Прием триптанов был значимо связан с развитием ЛИГБ: 36,8% больных использовали триптаны в группе ЛИГБ и 26,6% – в группе без ЛИГБ (p = 0,04; OШ 1,6; 95% ДИ 1,02–2,6). Мы проанализировали, какие препараты для лечения головных болей могут привести к развитию ЛИГБ и хронической инсомнии (см. табл. 3). Значимых различий не выявлено: 85% больных с ЛИГБ и хронической инсомнией и 87% пациентов с ЛИГБ без инсомнии использовали НПВП. Прием триптанов также не влиял на хроническую инсомнию у больных ЛИГБ.
Большинство (93%) пациентов с ЛИГБ принимали препараты для купирования боли не реже трех раз в неделю, среди них 19% – каждый день. Процент пациентов с хронической инсомнией среди пациентов с ежедневным приемом обезболивающих был больше, чем в группе без хронической инсомнии, – 21,4 и 14,7%, но разница не достигла статистической значимости (p = 0,3). Пациенты с ЛИГБ принимали обезболивающие препараты не менее трех месяцев, треть (34,5%) пациентов с ЛИГБ использовали их не менее двух лет. Мы не выявили связи между длительностью использования лекарственных препаратов для купирования головных болей и хронической инсомнией.
Анализ количества обезболивающих препаратов показал, что прием ≥ 2 доз обезболивающих препаратов в день связан с хронической инсомнией (66%; p = 0,008). Пациенты, которые использовали не менее двух доз обезболивающих препаратов в день, имели в два раза больший риск развития хронической инсомнии. Мы проанализировали использование обезболивающих средств в течение суток и обнаружили, что 57,3% пациентов с ЛИГБ использовали их ночью по сравнению с пациентами без ЛИГБ (22%; p < 0,001; OШ 4,6; 95% ДИ 2,9–7,4). Кроме того, 66% пациентов с ЛИГБ и хронической инсомнией принимали их ночью по сравнению с пациентами без инсомнии (44,1%; p = 0,005; ОШ 2,5; 95% ДИ 1,3–4,6). При анализе клинических особенностей головных болей выявлена высокая частота ночных головных болей у пациентов с ЛИГБ по сравнению с пациентами без ЛИГБ (69,0 и 37,0% соответственно; p < 0,001; OШ 3,8; 95% ДИ 2,4–5,9). Ночные головные боли чаще встречались у пациентов с ЛИГБ и хронической инсомнией (74,8%; p = 0,04; OШ 2,0; 95% ДИ 1,01–3,8).
Таким образом, впервые доказано, что ночные головные боли и использование обезболивающих средств не только днем, но и ночью значительно повышают риск возникновения ЛИГБ и хронической инсомнии.
Обсуждение
Самым интересным результатом проведенного исследования является связь ночных головных болей и ночного использования обезболивающих препаратов с ЛИГБ и хронической инсомнией. Это обнаружено и описано впервые. Какова причина подобной связи?
Как известно, головная боль и бессонница имеют двунаправленную связь [2, 10]. В случае головных болей, вызванных чрезмерным использованием лекарственных средств, средняя длительность ЛИГБ, по данным нашего исследования, больше (1,2 года) средней продолжительности бессонницы (4,5 месяца). По нашему мнению, ЛИГБ может служить триггером инсомнии. Мы предполагаем, что частые пробуждения во время сна из-за ночных головных болей способствуют развитию хронической инсомнии у пациентов с ЛИГБ.
Ранее было описано, что НПВП способны влиять на развитие хронической бессонницы [6, 7]. Пациенты с ЛИГБ очень часто используют НПВП, что может привести к нарушению сна. Однако мы не обнаружили связи между длительностью и частотой использования НПВП, но применение ≥ 2 доз в день для купирования головной боли было провоцирующим фактором развития хронической инсомнии на фоне ЛИГБ. Если пациенты принимают обезболивающие препараты не только днем, но и ночью из-за ночных головных болей, у них существует риск развития хронической инсомнии. Можно сделать вывод, что использование ≥ 2 доз НПВП в день, а также ночью провоцирует дальнейшее прогрессирование ЛИГБ и ночных головных болей, влияет на развитие и прогрессирование инсомнии.
С нашей точки зрения, хроническая инсомния может отрицательно влиять на естественное течение ЛИГБ и повышать чувствительность к боли ночью, что может приводить к увеличению распространенности ночных головных болей и дополнительному использованию обезболивающих средств во время ночных пробуждений. Кроме того, хроническая инсомния способна влиять на циркадный паттерн головных болей и их развитие ночью. В нашем предыдущем исследовании пациенты с ЛИГБ сообщали о трудностях с засыпанием и/или поддержанием сна. K. Alstadhaug и соавт. обнаружили следующее. Если пациенты сообщали о трудностях с засыпанием и/или поддержанием сна в ночь, предшествовавшую заявленному приступу, или в ночь, когда приступ произошел, приступ определялся как связанный с бессонницей [11]. Авторы установили, что 29% эпизодических приступов мигрени обусловлены инсомнией. Приступы, связанные с бессонницей, имеют двухфазный временной паттерн с одним пиком в предутренние часы, который возникает чаще, и одним пиком после полудня [11]. Было бы интересно провести подобное исследование ЛИГБ и инсомнии в будущем.
В нашем исследовании хроническая инсомния часто встречалась у пациентов с хроническими ГБН при наличии ЛИГБ. Эти пациенты наиболее часто использовали НПВП для купирования головной боли в отличие от мигрени, для купирования которой пациенты также применяли триптаны. В большом датском эпидемиологическом исследовании выявлено, что нарушения сна представляют крайне важный фактор риска плохого прогноза ГБН [12]. Кроме того, плохое качество сна негативно влияет на пациентов с ГБН и ее прогрессирование [13]. Данные корейского исследования показали, что встречаемость инсомнии у больных ГБН в два раза выше, чем у людей в общей популяции без головных болей (13,2 и 5,8% соответственно; p < 0,001) [14].
Заключение
Сон очень важен для мозга, психического и соматического здоровья. Нарушения режима сна и бодрствования являются факторами риска развития заболеваний всего организма, мозга, психических и неврологических заболеваний, включая головные боли и их прогрессирование [5, 15, 16].
Результаты нашего исследования подчеркивают необходимость своевременного контроля использования НПВП врачами любых специальностей, раннего назначения профилактического лечения головных болей и лечения инсомнии, особенно при склонности к ночным головным болям и ночному приему обезболивающих препаратов.
Ye.R. Lebedeva, PhD, Ya.A. Knyazeva, D.V. Gilev, PhD, J. Olesen, PhD, Prof.
International Headache Center ‘Europe – Asia’, Yekaterinburg
Ural State Medical University
Ural Federal University named after the first President of Russia B.N. Yeltsin
Danish Headache Center, University of Copenhagen
Contact person: Yelena R. Lebedeva, cosmos@k66.ru
Background. Our previous study revealed an increased incidence of chronic insomnia (60%) in patients with medication-overuse headache (MOH). Patients with MOH often use NSAIDs, which can lead to the development of sleep disorders. However, none of the previous studies analyzed the effect of painkillers on the development of insomnia in MOH.
Purpose of this study was to analyze the use of painkillers in patients with MOH suffering from chronic insomnia compared with patients with MOH without insomnia in age- and gender-matched patient groups.
Material and methods. A prospective study using a professional semi-structured interview included 171 patients with MOH (mean age 43.3 years, age range 18–84 years, 81.9% women). Depending on the presence of chronic insomnia, patients with MOH were divided into two groups, in which characteristics of taking painkillers were assessed. Headaches were diagnosed in accordance with the diagnostic criteria of the International Classification of Headache Disorders, 3rd revision (2018). The International Classification of Sleep Disorders (3rd edition, 2014) was used to diagnose sleep disorders and chronic insomnia.
Results. Among 171 patients with MOH, 103 patients (60.2%) had chronic insomnia (mean age 46.1 years, 81.6% women). Chronic insomnia was absent in 68 of 171 patients with MOH (39.8%, mean age 39 years, 82.4% women). NSAIDs were used by 85% of patients with MOH and chronic insomnia and 87% of patients with MOH without insomnia. Patients with MOH (66%) who used at least two doses of painkillers per day had a two-fold higher risk of developing chronic insomnia (p = 0.008, OR 2.3; 95% CI 1.2–4.3). Moreover, 66% of patients with MOH suffering from chronic insomnia used them not only during the day but also at night compared to patients without insomnia (44.1%, p = 0.005, OR 2.5; 95% CI 1.3–4.6). Nighttime headaches were more common in patients with MOH who had chronic insomnia than those without insomnia (74.8 and 60.3%, respectively, p = 0.04, 2.0; 95% CI 1.01–3.8).
Conclusion. It was proven for the first time that nighttime headaches and the use of painkillers not only during the day but also at night significantly increase the risk of developing MOH and chronic insomnia.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.