Бета-адреноблокаторы и кардиопротекция
Работу симпозиума открыла заведующая кафедрой госпитальной терапии Московского факультета РГМУ им. Н.И Пирогова, д.м.н., профессор О.А. КИСЛЯК. Ее доклад был посвящен одной из актуальнейших проблем кардиологии – вопросам снижения кардиоваскулярной заболеваемости и смертности от сердечно-сосудистых заболеваний (ССЗ). По мнению экспертов ВОЗ, эффективность профилактических мер в долгосрочной перспективе может быть достигнута лишь при условии сочетания трех основных стратегий: 1) популяционной, предполагающей участие не только работников системы здравоохранения, но и государственных институтов, общественных организаций и простых граждан, ответственно относящихся к своему здоровью; 2) ориентации на выявление в общей популяции лиц с факторами риска развития ССЗ с последующей их коррекцией путем применения превентивных медицинских мероприятий; 3) вторичной профилактики, целью которой является лечение ССЗ и предотвращение их дальнейшего прогрессирования.
Очевидно, что реализация второй и третьей стратегий находится в ведении врачей, которые должны прогнозировать эффективность тех или иных профилактических мер, ориентируясь на достоверные результаты испытаний лекарственных средств и руководствуясь клиническими рекомендациями по профилактике и лечению ССЗ. Бета-адреноблокаторы занимают одно из ведущих мест в современных рекомендациях по лечению сердечно-сосудистой патологии как российских, так и зарубежных кардиологических обществ. Это вполне объяснимо, поскольку препараты данной группы отличаются длительной историей существования (первое упоминание о клиническом использовании бета-блокаторов датируется 1964 г.). За этот продолжительный период времени в широкую клиническую практику были введены селективные бета-адреноблокаторы и бета-адреноблокаторы со способностью к вазодилатации. Кардиопротективное действие бета-адреноблокаторов обеспечивается несколькими механизмами:
- уменьшение активности симпатической нервной системы и улучшение соотношения доставки кислорода и потребности в нем миокарда;
- предупреждение развития фибрилляции желудочков при ишемии;
- повышение стабильности атеросклеротических бляшек в коронарных артериях;
- подавление липолиза, что приводит к усилению процессов метаболизма глюкозы и, как следствие, уменьшению потребления кислорода миокардом.
Бета-адреноблокаторы – селективные, неселективные, обладающие собственной симпатомиметической активностью и лишенные таковой – существенно отличаются друг от друга. Эти различия следует учитывать, подбирая препарат для конкретного пациента. Например, назначение бета-адреноблокаторов для вторичной профилактики инфаркта миокарда (ИМ) является целесообразным, однако доказанной эффективностью в плане снижения смертности в результате этого заболевания обладают только бета-адреноблокаторы без собственной симпатомиметической активности, в то время как препараты этой группы с собственной симпатомиметической активностью на смертность достоверного влияния не оказывают.
Правильно подобранный бета-адреноблокатор может оказать существенное положительное влияние на течение болезни у пациентов, перенесших ИМ, благодаря выраженному кардиопротективному действию. Однако, как отметила О.А. Кисляк, в реальной врачебной практике после инфаркта препараты этой группы назначаются довольно редко. Еще одним свойством бета-адреноблокаторов является их способность уменьшать выраженность ишемии. Результаты исследования продемонстрировали способность бисопролола (Конкор) (кардиоселективный бета-адреноблокатор без собственной симпатомиметической активности) как в виде монотерапии, так и в комбинации полностью устранять утренний и вечерний пики ишемических эпизодов (рис. 1).
Нередко бета-адреноблокаторы назначаются слишком поздно, поскольку врач долго сомневается в правильности выбора препарата, соотнося риски и пользу, опасаясь возможных нежелательных явлений, которые теоретически могут развиться на фоне приема бета-адреноблокаторов. Еще одна проблема использования бета-адреноблокаторов в России – недостаточно точный подбор дозировки препаратов. Средние дозы бисопролола и других бета-адреноблокаторов, назначаемых российскими кардиологами, часто бывают в два раза ниже, чем аналогичные показатели за рубежом, что свидетельствует об отсутствии титрования дозы до максимальной суточной, вследствие чего препараты не могут оказывать кардиопротективное действие и пользы от их назначения значительно меньше, чем ожидалось.
В первичной профилактике ССЗ бета-адреноблокаторы стоит применять в первую очередь у больных, относящихся к группам высокого и очень высокого риска: с повышенным артериальным давлением (АД) и гипертрофией левого желудочка, даже если АД сравнительно невысоко и не превышает цифр, характерных для артериальной гипертензии (АГ) I степени. Принято считать, что лечение АГ у таких пациентов должно проводиться не бета-адреноблокаторами, а препаратами других групп. По мнению профессора О.А. Кисляк, данное утверждение вошло в клинические рекомендации многих стран вследствие неверной интерпретации данных, полученных в ходе известного исследования ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial), в котором использовался только один бета-адреноблокатор – низкоселективный атенолол. Этот препарат сыграл значимую роль на определенном этапе развития кардиологии, однако определять эффективность всего класса бета-адреноблокаторов по одному его представителю, обладающему недостаточной селективностью, неправильно.
Результаты метаанализа 147 исследований различных антигипертензивных препаратов, проведенного в 2010 г. W. Meyer, показали: по терапевтическому действию бета-адреноблокаторы не уступают другим классам препаратов, используемых для лечения АГ, а антагонисты кальция, напротив, не превосходят другие группы лекарственных средств, хотя и считаются многими клиницистами «золотым стандартом» лечения АГ.
От избирательности (селективности) действия препарата на бета-1-адренорецепторы напрямую зависят вид и выраженность побочных эффектов, а также противопоказания к применению препарата. Есть мнение, что бета-блокаторы не должны назначаться при сопутствующих обструктивных заболеваниях легких. Однако это противопоказание далеко не всегда является абсолютным. Если тяжелые случаи хронической обструктивной болезни легких (ХОБЛ) в рядовой клинической практике наблюдаются достаточно редко, то бронхит – довольно часто встречающееся заболевание. «Диагноз “бронхит” не должен становиться причиной отказа от назначения бета-блокаторов, – говорит профессор О.А. Кисляк. – В этом случае необходимо выбрать препарат, который в наименьшей степени влияет на дыхательные пути».
Различаются бета-блокаторы и по влиянию на симпатическую активность. Ее снижение – важная терапевтическая задача, поскольку высокая активность симпатической нервной системы приводит к выраженной деструкции кардиомиоцитов. Это также следует учитывать при выборе препарата. Не все бета-адреноблокаторы оказывают положительное влияние на гипертрофию левого желудочка (ГЛЖ). Так, результаты сравнения эналаприла и бисопролола в отношении регресса ГЛЖ свидетельствуют о высокой эффективности последнего (рис. 2).
Важным аспектом применения бета-адреноблокаторов в клинической практике является использование этих препаратов у пациентов с метаболическим синдромом и сахарным диабетом. До настоящего времени считалось, что бета-адреноблокаторы противопоказаны таким больным, но в последних клинических рекомендациях по лечению АГ указано, что при выборе комбинации бета-адреноблокатора с диуретиком необходимо использовать сочетание небиволола, карведилола или бисопролола с гидрохлортиазидом в дозе не более 6,25 мг в сутки или индапамидом. Завершая выступление, профессор О.А. Кисляк подчеркнула важность такой характеристики бета-адреноблокаторов, как продолжительность действия: ввиду того что ночная и утренняя гипертензия оказывает отрицательное влияние на миокард, следует отдавать предпочтение препаратам с 24-часовым действием, представителем которых является бисопролол.
Хроническая обструктивная болезнь легких и бета-адреноблокаторы: мифы и реалии клинической практики
Цель своего выступления ассистент кафедры госпитальной терапии № 2 РНИМУ им. Н.И. Пирогова, к.м.н. А.В. МЕЛЕХОВ определил как борьбу с мифом об опасности применения бета-адреноблокаторов у пациентов с хронической обструктивной болезнью легких (ХОБЛ). Препараты данной группы обладают широким спектром действия: снижают АД, уменьшают количество и продолжительность приступов ишемии миокарда, улучшают прогноз у пациентов с ССЗ и обладают определенным антиаритмическим эффектом. Однако оборотной стороной большого числа положительных терапевтических эффектов является разнообразие нежелательных явлений, которые могут наблюдаться на фоне приема бета-адреноблокаторов. Именно поэтому применение средств данной группы ограничивается рядом относительных противопоказаний, среди которых клинически значимая брадикардия и артериальная гипотензия. Назначать бета-адреноблокаторы таким пациентам необходимо с осторожностью, памятуя о том, что успех лечения напрямую зависит от умения врача подобрать наиболее подходящий препарат и его оптимальную дозу.
ХОБЛ является абсолютным противопоказанием к назначению бета-адреноблокаторов лишь при наличии тяжелой стойкой бронхиальной обструкции, в реальной практике встречающейся достаточно редко. Тем не менее миф о недопустимости применения бета-адреноблокаторов у пациентов с ХОБЛ является очень распространенным и устойчивым. Возможно, причина кроется в том, что первые неселективные бета-адреноблокаторы воздействовали как на бета-1-рецепторы, располагающиеся в органах сердечно-сосудистой системы и обеспечивающие терапевтический эффект, так и на бета-2-рецепторы, фактически оказавшиеся субстратом для реализации всех побочных эффектов бета-адреноблокаторов. Бета-2-рецепторы локализуются в органах дыхательной системы, где отвечают за тонус гладкой мускулатуры бронхов, поэтому их стимуляция влечет за собой нарушения процесса дыхания. Очевидно, что чем выше селективность препарата, чем меньше его сродство к бета-2-рецепторам, тем ниже риск развития побочных эффектов со стороны дыхательной системы. Селективность бисопролола, ставшего своеобразным эталоном среди высокоселективных бета-адреноблокаторов, составляет 1:75, то есть его сродство к бета-1-рецепторам в 75 раз выше, чем к бета-2.
Изучение влияния бета-адреноблокаторов на бронхиальную проводимость ведется с начала 1970-х гг. За это время накопилось существенное количество информации об использовании бета-адреноблокаторов в различных клинических ситуациях. Так, в 1978 г. было проведено исследование, в котором изучались острые эффекты препаратов данной группы у пациентов с бронхиальной астмой (БА). К слову, сегодня проведение такого исследования было бы невозможно по этическим соображениям, так как БА характеризуется гиперактивностью бронхов и воздействие любого, даже незначительного стимула может привести к развитию тяжелейшего астматического статуса. В результате исследования его авторы получили очень интересные результаты, показавшие достоверные различия между бета-адреноблокаторами. Оказалось, что неселективные бета-адреноблокаторы приводят к развитию стойкой бронхиальной обструкции, плохо поддающейся лечению бронходилататорами (в исследовании использовался изопреналин).
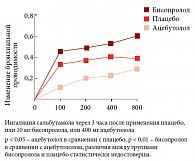
Сходные результаты были получены в исследовании 1988 г., но в нем принимали участие не пациенты с БА, а люди, страдающие бронхиальной обструкцией вследствие курения. Выяснилось, что бисопролол не только слабо влияет на бронхиальную проводимость, но и оставляет возможность коррекции данного показателя при помощи бронходилататоров (рис. 3). Напротив, на фоне приема неселективного ацебутолола бронхиальная проводимость снижалась и в меньшей степени восстанавливалась после ингаляции сальбутамола.
Существуют ограниченные данные, свидетельствующие о том, что высокоселективный бисопролол не оказывает существенного влияния на бронхиальное сопротивление у пациентов с АГ, комбинирующейся с бронхиальной астмой, тогда как атенолол, являясь селективным бета-адреноблокатором, напротив, достоверно увеличивает бронхиальное сопротивление. Однако ввиду уязвимости данной группы пациентов дальнейшие исследования в этой области не проводились, а результаты прошлых работ могут использоваться исключительно для понимания механизмов воздействия различных бета-адреноблокаторов на дыхательную систему.
Говоря о селективности того или иного бета-адреноблокатора, следует помнить, что этот показатель напрямую связан с концентрацией препарата в плазме. Так, в интервале терапевтических доз от 5 до 20 мг бисопролол связывается практически исключительно с бета-1-рецепторами, блокировать бета-2-рецепторы, как показывают исследования, проведенные на крысах, данный препарат начинает, когда эквивалентные дозы составляют около 100 мг. А.В. Мелехов уделил особое внимание курению как одному из основных факторов риска развития ССЗ и заболеваний органов дыхания. Доказано, что курение, как активное, так и пассивное, приводит к гиперактивации симпатической нервной системы, которая, в свою очередь, играет ключевую роль в развитии сердечно-сосудистой патологии. У курящих лиц ССЗ не только чаще возникают, но и хуже поддаются лечению, поскольку курение практически нивелирует эффекты от приема таких бета-адреноблокаторов, как пропранолол, что было показано в исследовании K. Fox и соавт. в 1980 г. (рис. 4).
Данные метаанализа 17 тысяч историй болезни показали, что курильщики, принимавшие пропранолол, достоверно чаще страдали от ССЗ. Кроме того, данный препарат сам по себе увеличивал риск инфарктов и инсультов, причем в отношении инсультов разница была статистически достоверна. Таким образом, прием пропранолола может негативно влиять на прогноз заболеваний. Последнее предположение было подтверждено метаанализами исследований применения у курящих пациентов других неселективных бета-адреноблокаторов. Что касается селективных препаратов, они, по словам А.В. Мелехова, эффективнее у некурящих больных, однако и у курильщиков частота сердечно-сосудистых событий на фоне их приема снижается. Схожая динамика наблюдается у пациентов, которые получают гипотензивное лечение бета-адреноблокаторами: при помощи селективных препаратов достичь целевых значений АД удается в большем количестве случаев. Однако, выбирая препарат для стартовой терапии у некурящего больного, врач может использовать любой из имеющихся классов гипотензивных средств, в том числе бета-адреноблокатор, а использование средств этой группы в начале лечения курящего пациента может ухудшить прогноз болезни. Подводя итоги своего выступления, А.В. Мелехов выразил уверенность, что миф о ХОБЛ как противопоказании к назначению бета-адреноблокаторов доживает последние дни, поскольку препараты этой группы достоверно улучшают выживаемость, а высокоселективные бета-адреноблокаторы вовсе не оказывают влияния на показатели бронхиальной обструкции.
Бета-адреноблокаторы в лечении аритмий
Начало своего выступления врач Главного клинического госпиталя МВД России, д.м.н. А.В. ЧАПУРНЫХ посвятил физиологии сердечных сокращений: он рассказал о потенциалах действия и ионных токах, о функциональной гетерогенности клеток сократительного миокарда, синусного и атриовентрикулярного узлов, о различных электрофизиологических свойствах эндо-,
М- и эпикардиальных клеток, о типах бета-рецепторов и механизмах их активации, показал роль отдельных генов и синтезируемых при их помощи протеинов в формировании ионных токов, отметив, что различные ионные токи по-разному отвечают на бета-адреностимуляцию. Известно, что в основе аритмии могут лежать различные патогенетические механизмы: нормальный и аномальный автоматизм, повторный вход (re-entre), когда в волокно мышцы сердца импульс может поступить повторно, триггерная активность, вызываемая ранними и задержанными постдеполяризациями. Роль бета-адреноблокаторов в лечении первичных аритмий заключается в их использовании при синдроме удлиненного QT и катехоламинергической полиморфной желудочковой тахикардии (КПЖТ).
В повседневной практике перед кардиологами часто встает вопрос о влиянии различных бета-адреноблокаторов на фибрилляцию предсердий (ФП) у различных групп пациентов, в том числе перенесших аортокоронарное шунтирование (АКШ). Результаты ряда исследований показали, что назначение таким больным бисопролола не только снижает вероятность развития фибрилляции предсердий, но и в большей степени, нежели применение карведилола, повышает выживаемость (рис. 5). В заключение своего доклада А.В. Чапурных привел показания к назначению бета-адреноблокаторов в различных клинических ситуациях с указанием класса доказательности.
Бета-адреноблокаторы и антитромботические средства: проблемы взаимодействия
Доклад доцента кафедры кардиологии и общей терапии ФГБУ «Учебно-научный медицинский центр» УД Президента РФ, к.м.н. Е.Н. ДАНКОВЦЕВОЙ был посвящен проблеме лекарственного взаимодействия при лечении сердечной патологии. Одновременное назначение препаратов ацетилсалициловой кислоты (АСК) и бета-адреноблокаторов является одной из самых частых комбинаций в современной кардиологии, поскольку целый ряд заболеваний, и в первую очередь ИБС, требуют лечения именно этими средствами. Несмотря на то что препараты АСК появились в арсенале врачей более 100 лет назад, ацетилсалициловая кислота и на сегодняшний день считается более эффективным средством для лечения острого коронарного синдрома (ОКС), чем тромболитическая терапия и чрескожные коронарные вмешательства. Использование АСК позволяет на 53% снизить смертность и риск повторных ишемических событий у больных кардиологического профиля.
В рекомендациях Всероссийского научного общества кардиологов (ВНОК) указано, что нагрузочная доза АСК при ОКС без подъема сегмента ST составляет 250–500 мг, причем больной должен разжевать таблетку, не покрытую кишечнорастворимой оболочкой. В период госпитализации рекомендуется принимать поддерживающую дозу 75–325 мг, а после выписки –75–160 мг. При инфаркте миокарда с подъемом ST все больные должны получить 250 мг АСК, долговременные назначения в данном случае также составляют 75–160 мг.
В современной комбинированной антитромбоцитарной терапии к АСК добавляется клопидогрел или прасугрел, что, с одной стороны, уменьшает риск развития ишемических осложнений, а с другой – повышает вероятность развития массивных кровотечений. По мнению Е.Н. Данковцевой, для управления этими рисками необходимо ограничивать длительность проведения комбинированной терапии, подбирать минимально эффективную дозу АСК, а также уменьшать дозу антикоагулянтов, выводящихся почками, у больных со сниженным клиренсом креатинина. В отношении сравнительно недавно появившихся на рынке кишечнорастворимых форм АСК данных, указывающих на уменьшение частоты гастроинтестинальных осложнений на фоне их приема, пока не получено ввиду того, что наблюдаемые у пациентов, принимающих АСК, изменения слизистой желудочно-кишечного тракта обусловлены системным действием препарата, а не химическим раздражением стенок желудка.
Удачной альтернативой традиционным препаратам на основе АСК может стать Кардиомагнил, в состав которого наряду с АСК входит антацид (гидроокись магния). Кардиомагнил является первым средством подобного рода на российском фармацевтическом рынке. Е.Н. Данковцева отдельно остановилась на оценке риска кровотечений у больных с ОКС по американской шкале CRUSADE, согласно которой наиболее благоприятный прогноз в отношении этого осложнения определяется у больных с невысокой (менее 70 уд/мин) частотой сердечных сокращений (ЧСС) и систолическим АД в пределах 121–180 мм рт. ст. По данным исследования PROVE-IT (Pravastatin or Atorvastatin Evaluation and Infection Therapy), оптимальное АД при ОКС составляет 130–140/80–90 мм рт. ст., то есть незначительно повышенное.
Связь ОКС и гипертонического криза неоднозначна, поскольку первый может быть осложнением второго. Кроме того, оба патологических состояния могут быть вызваны одними и теми же причинами. В любом случае снижение АД при ОКС необходимо проводить средствами, улучшающими прогноз обострения ИБС, и антигипертензивная терапия не должна препятствовать применению других необходимых препаратов. У большинства пациентов с сердечной недостаточностью и ИМ без подъема ST, если отсутствуют признаки острого повреждения органов-мишеней, повышение АД не представляет угрозы жизни больного, поэтому приоритетом в лечении должны быть методы максимально быстрого устранения ишемии миокарда, то есть антиагрегантная и антикоагулянтная терапия, а также чрескожные коронарные вмешательства.
Иначе выглядят рекомендации по ведению больных ИМ с подъемом ST: у таких пациентов реперфузионная терапия должна быть начата как можно быстрее, чтобы сохранить максимально возможное число кардиомиоцитов. Это единственная клиническая ситуация, когда снижение АД необходимо проводить как можно быстрее. Согласно актуальным российским клиническим рекомендациям, бета-адреноблокаторы являются препаратами выбора для лечения как артериальной гипертензии, так и ОКС, причем чем раньше начата терапия, тем лучше прогноз пациента.
Подводя итоги выступления, Е.Н. Данковцева подчеркнула важность использования бета-адреноблокаторов для лечения ХСН, а также наличие связи между множественными бессимптомными кардиоэмболическими инсультами и снижением интеллекта, характерным для больных старческого возраста. Е.Н. Данковцева акцентировала внимание на том, что значимого клинического взаимодействия между антиагрегантами (варфарин) и основными представителями класса бета-адреноблокаторов, в том числе бисопрололом, не выявлено, что определяет патогенетическую обоснованность и безопасность одновременного назначения антитромботических препаратов и бета-адреноблокаторов.
Заключение
За последние несколько десятилетий бета-адреноблокаторы прочно заняли место в арсенале кардиологов и терапевтов. Однако использование этих препаратов в рутинной практике порой сопряжено с определенными сложностями, поскольку не все практикующие врачи в достаточной мере осведомлены о возможностях данной группы препаратов.
С бета-адреноблокаторами связано немалое количество мифов, развенчать которые, несомненно, удалось докладчикам, выступавшим на симпозиуме. При назначении бета-адреноблокаторов предпочтение следует отдавать селективным препаратам, действующим в большей степени на бета-1-рецепторы, способным поддерживать стабильную концентрацию в крови в состоянии покоя и при физической нагрузке в течение 24 часов. Вышеперечисленным требованиям отвечает препарат бисопролол (Конкор).



![Рис. 1. Влияние бисопролола на циркадный ритм эпизодов ишемии (адаптировано по [1])](/upload/resize_cache/iblock/f73/195_350_1/f73275714e19cfcad68c6df27c42736a.jpg)
![Рис. 2. Влияние бисопролола и эналаприла на гипертрофию левого желудочка (адаптировано по [2])](/upload/resize_cache/iblock/4dd/195_350_1/4dd7ef9a1e3c159091ba891649705cca.jpg)

![Рис. 4. Влияние курения на развитие ангинозных приступов и антиишемический эффект пропранолола (адаптировано по [4])](/upload/resize_cache/iblock/e95/195_350_1/e95b2b674f87033881d390aa44e6380f.jpg)

![Рис. 5. Эффективность бисопролола в профилактике фибрилляции предсердий после хирургического вмешательства (АКШ) (адаптировано по [5])](/upload/resize_cache/iblock/deb/195_350_1/debd8640ac531cde991db4cb7b8ca961.jpg)
