Акральная лентигинозная меланома
- Аннотация
- Статья
- Ссылки
- English
В 1976 г. R.J. Reed впервые описал акральную лентигинозную меланому и отметил ее более высокую распространенность среди чернокожих [1]. Доля акральной лентигинозной меланомы значительно варьируется в разных регионах мира, даже с учетом различий дизайна сбора информации в ряде последних исследований.
В крупном американском популяционном исследовании [2] установлено, что в структуре общей онкологической заболеваемости на долю акральной меланомы приходится 2–3%, пяти- и десятилетняя выживаемость достигает 80,3 и 67,5% соответственно (для сравнения: при меланоме в целом – 91,3 и 87,5% соответственно).
В структуре заболевших на территории центральной и северо-восточной частей Бразилии с 2000 по 2010 г. доля акральной лентигинозной меланомы составляла 10,6% [3].
По данным британских исследователей [4], встречаемость акральной лентигинозной меланомы не зависит от степени инсоляции, заболевание одинаково распространено среди представителей светлокожей и темнокожей субпопуляции.
Согласно результатам китайского исследования [5], среди пациентов, обратившихся в 2006–2010 гг. в Пекинский онкологический центр по поводу меланомы, 41,8% имели акральную лентигинозную меланому.
Данные о распространенности меланомы кожи согласуются с результатами других азиатских исследований [5–7], но отличаются по эндемичным районам, в которых на долю акральной лентигинозной меланомы приходится 2–3% [8, 9].
Показатель распространенности акральной лентигинозной меланомы в Турции (13,2%) превышает аналогичные показатели в западных странах [10].
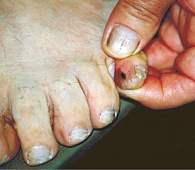
По нашим наблюдениям [11], акральная меланома встречается у 10,5% больных. Среди них преобладают женщины (76%) среднего возраста (48,3 года). Опухоли чаще локализуются в области стоп (74%) (рис. 1–3), из них 22% составляют подногтевые меланомы (рис. 4), и в большинстве случаев развиваются de novo [4, 12, 13].
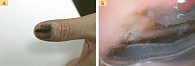
Чаще ошибки в диагностике меланомы имеют место именно при акральной лентигинозной меланоме, причем при подногтевых локализациях меланомы частота врачебных ошибок составляет 25–60% (рис. 4) [11, 14].
И.В. Селюжицкий и соавт. [14] в течение 15 лет наблюдали за 18 пациентами с подногтевой меланомой (2,5% всех больных меланомой кожи). Во всех случаях отмечалось поражение первого пальца кистей и стоп, последних в два раза чаще. При этом предшествующая механическая травма далеко не во всех случаях служила провоцирующим фактором развития меланомы. Сроки от появления первых симптомов заболевания до госпитализации в онкологическое лечебное учреждение составили от двух месяцев до пяти лет, чаще один-два года. До госпитализации больные, находившиеся под наблюдением дерматовенерологов и хирургов, получали лечение в амбулаторных условиях, где кроме лечения по поводу предполагаемого микоза, паронихии, вросшего ногтя, панариция, подногтевой гематомы проводилась антимикробная или антимикотическая терапия. После безуспешной консервативной терапии у 14 больных была удалена ногтевая пластинка без последующего гистологического исследования тканей ногтевого ложа. При этом у троих пациентов эта операция была выполнена в педикюрном кабинете. В большинстве случаев больные были направлены к онкологу с запущенной клинической картиной, четверо из них по поводу увеличения регионарных лимфатических узлов.
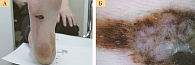
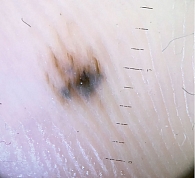
Подногтевая меланома на начальных этапах развития обычно проявляется подногтевым пятном темного цвета либо продольными полосами коричневого или темно-синего цвета. Далее по ходу полос на ногтевой пластинке появляются трещины с ее последующим разрушением вплоть до полного отторжения, быстрым ростом грануляций на ее месте, иногда грибовидной формы, синевато-черного цвета с инфильтрацией подлежащих и окружающих тканей (рис. 5). Наблюдается увеличение регионарных лимфоузлов.
Г.Т. Кудрявцева и соавт. [12] наблюдали за 13 пациентами с подногтевой меланомой. У десяти из них к началу лечения отмечалась развернутая стадия заболевания, в анамнезе – один-два ошибочных диагноза и ни одного морфологического исследования.
По мнению других авторов [15], подногтевые варианты в начальной стадии опухолевого процесса клинически выглядят как меланонихия. Согласно полученным результатам, во всех случаях подногтевой меланомы имел место частичный или полный лизис ногтевого матрикса, в 76% – экзофитные, бугристые разрастания. В каждом втором случае поражения носили амеланотический характер.
По данным Т.Н. Борисовой и Г.Т. Кудрявцевой [16], наблюдавших за 58 больными меланомой кожи акральных локализаций, период от момента ощутимого прогрессирования изменений до начала специфического лечения в среднем составил 2,5 года. Около 70% больных получали лечение, назначенное дерматологами и хирургами, по поводу различных диагнозов (панариций, мозоль, подногтевая или субэпидермальная гематома, микоз). У восьми (14%) пациентов поражение носило амеланотический характер, что еще больше затрудняло клиническую диагностику. Практически у всех больных акральная лентигинозная меланома развивалась de novo, лишь у одного пациента на протяжении более чем 20 лет имела место меланонихия.
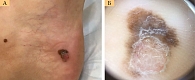
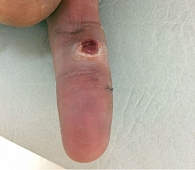
Послеоперационное гистологическое исследование показало наличие тонкой (менее 1 мм) меланомы только в пяти (9%) случаях – стадия IА. В 14% случаев наблюдалась стадия IB (рис. 6). У 50,6% больных меланома кожи диагностирована на стадии II, у 21% – на стадии III.
Причиной ошибок в диагностике акральной лентигинозной меланомы и последующей неадекватной тактики лечения может быть сочетание акральной лентигинозной меланомы с другими заболеваниями кожи в области стоп [11, 13]. Поэтому дерматологи, сосредоточиваясь на более привычной для них патологии кожи (очаговом гиперкератозе, микозе стоп, онихомикозе, хронической гиперкератотической экземе, кератодермии), не придают значения пигментным новообразованиям.
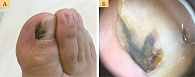
Нередко (до 25,0% случаев) на амбулаторных этапах диагностики акральную лентигинозную меланому ошибочно принимают за пиогенную гранулему. Это доброкачественное сосудистое новообразование кожи, обычно возникающее именно на акральных участках, после травмы на клинически неизмененной коже в процессе эволюции может изменить свой типичный красновато-вишневый цвет и приобрести фиолетово-синий и даже темно-коричневый оттенок (рис. 7).
Кровоточивость новообразования, формирование на его поверхности геморрагических корок, присоединение вторичной инфекции и появление признаков воспаления объективно затрудняют визуальную дифференциальную диагностику. В отсутствие надежных дифференциально-диагностических клинических критериев единственно правильным тактическим решением врача, не владеющего методом дерматоскопии, является направление больного к дерматовенерологу для проведения дерматоскопического исследования, затем к онкологу в онкологическое учреждение, где в зависимости от конкретной клинической ситуации будет проведено дополнительное диагностическое обследование с целью верификации диагноза.
Систематический анализ причин позднего выявления меланомы кожи, в том числе ее акральных форм, клинических и тактических ошибок врачей неонкологического профиля, их обсуждение на совместных с онкологами междисциплинарных и/или научно-практических конференциях будут способствовать формированию онкологической настороженности и более ранней диагностике злокачественных опухолей кожи.
N.P. Malishevskaya, A.V. Sokolova, L.V. Demidov, I.N. Lakomova
Ural Research Institute of Dermatovenereology and Immunopathology
῾Uralskaya’ clinic, Yekaterinburg
N.N. Blokhin Medical Research Center of Oncology
Surgut Clinical Skin and Venereal Dispensary
Contact person: Anna Viktorovna Sokolova, baden-ekb@yandex.ru
The share of the acral lentiginous melanoma varies considerably in different regions of the world. According to our observations, acral melanoma occurs in 10.5% of patients. Among patients with acral lentiginous melanoma, women predominate (76%), middle-aged (48.3 years), tumors are more often localized in the region of the feet (74%), of which 22% are subungual melanomas. In the vast majority of cases, the acral melanoma develops de novo. The most common mistakes in the diagnosis of melanoma occur precisely with the acral lentiginous melanomas, and the frequency of medical errors ranges from 25 to 60% in subungual localizations of melanoma. A systematic analysis of the causes of late detection of SM, including its acral forms, clinical and tactical errors of non-cancer doctors, their discussion on joint with oncologists interdisciplinary medical conferences and meetings of scientific and practical societies, will contribute to the development of oncological alertness and earlier diagnosis of malignant skin tumors.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.