Альтернативная терапия некоторых форм ринита
- Аннотация
- Статья
- Ссылки

Сосудосуживающие лекарственные средства входят в стандарты лечения острого и хронического ринита и риносинусита, аллергического ринита, острого и хронического среднего отита, тубоотита, экссудативного среднего отита и др. [1–4] и активно рекомендуются врачами разных специальностей. Первостольники также, в свою очередь, активно советуют покупателям топические препараты, в состав которых входят сосудосуживающие компоненты. Среди обывателей существует мнение, что назальные препараты подходят всем и не имеют побочных эффектов. Однако выбор назальных вазоконстрикторов не всегда прост и оправдан. При этом следует отметить ряд существующих ограничений и противопоказаний для назначения назальных сосудосуживающих препаратов. Топические деконгестанты не рекомендованы лицам с сердечно-сосудистыми и эндокринными заболеваниями, хронической почечной недостаточностью. Противопоказаниями к применению этой группы препаратов являются: атрофический ринит, медикаментозный ринит, артериальная гипертензия, выраженный атеросклероз, закрытоугольная глаукома и аллергическая непереносимость. Для отдельных препаратов противопоказаниями являются хирургическое вмешательство на мозговых оболочках в анамнезе, пониженная масса тела. Существуют ограничения к использованию топических деконгестантов в раннем детском и пожилом возрасте, а также при одновременном назначении других групп препаратов (например, противопростудные средства и средства для похудения, в состав которых входят симпатомимикрирующие амины: псевдоэфедрин, фенилпропаноламин, фенилэфрин или эфедрин, составляющие группу риска повышения артериального давления) [5]. Поэтому перед употреблением сосудосуживающих препаратов важно предварительно проконсультироваться с врачом.
Применение деконгестантов в период беременности возможно только в том случае, если ожидаемая польза оправдывает потенциальный риск для плода, так как эфедрин, оксиметазолин, фенилэфрин, фенилпропаноламин, псевдоэфедрин и др. относятся к препаратам категории С (т.е. клинических исследований не проводилось, а в экспериментах на животных было выявлено их побочное действие на плод). Неизвестно, как долго деконгестанты выделяются с грудным молоком при системном или местном применении. Экспертный совет российских специалистов, в составе которого А.С. Лопатин (Москва), И.С. Гущин (Москва), В.С. Козлов (Ярославль), С.В. Коренченко (Самара), Г.З. Пискунов (Москва), С.В. Рязанцев (Санкт-Петербург), Р.А. Ханферян (Краснодар), в консенсусе лечения аллергических ринитов высказался категорически против назначения всех назальных деконгестантов беременным женщинам на любом сроке беременности [6]. Известно, что общая продолжительность острого ринита (ОР) составляет 8–14 дней и может варьировать в ту или другую сторону по разным причинам. Насморк может носить абортивный характер, т.е. прекратиться через 2–3 дня, в случае если общий и местный иммунитет не нарушен. У ослабленных детей (часто болеющих ОРВИ) при наличии хронических очагов инфекции ОР имеет затяжной характер – до 3–4 недель. Но при любых обстоятельствах для устранения заложенности носа длительность использования деконгестантов не должна превышать 5 дней [7–9]. Даже при соблюдении рекомендаций по применению топических сосудосуживающих средств возможно возникновение местных и/или общих побочных реакций. К местным негативным эффектам топических деконгестантов относятся:
- преходящее ощущение сухости, жжения в полости носа и носоглотки. Сухость слизистой оболочки связана с сокращением выработки секрета бокаловидными клетками и слизистыми железами вследствие снижения ее кровоснабжения. Изменение состава назального секрета также не будет способствовать защите слизистой оболочки от ингаляционных аллергенов, что повлечет более тяжелое течение ринита. Становясь гуще при приеме топических деконгестантов, назальный секрет быстрее высыхает и превращается в корки, которые, в свою очередь, мешают слизистой оболочке полости носа выполнять ее многочисленные функции [10–14];
- замедление частоты биения ресничек, которое доказано результатами экспериментальных исследований [15];
- снижение мукоцилиарного клиренса и, как следствие, защиты от ингаляционных аллергенов и затруднение самоочищения околоносовых пазух [16];
- нарушение механизмов местного иммунитета из-за уменьшения продукции назального секрета, который является первой линией защиты не только для полости носа, но и для всего организма, так как в его составе содержатся факторы специфической и неспецифической иммунной системы. У детей формирование местного иммунитета, свойственного взрослому организму, происходит к 14 годам, а до этого периода защитные свойства еще несовершенны. Поэтому такое воздействие на несформированный местный иммунитет может быть необратимым, особенно если оно длительное. Это может стать причиной развития инфекционного процесса в этой зоне [16];
- нарушение трофики слизистой оболочки, более выраженное при использовании средств с более длительным эффектом.
Временное улучшение носового дыхания, достигаемое при использовании сосудосуживающих капель, наступает вследствие снижения кровенаполнения сосудов, питающих слизистую оболочку полости носа. Продолжительность этого терапевтического эффекта зависит от состава лекарственного препарата. Известно, что при длительном спазме сосудов в зоне действия препарата развивается кислородное голодание, которое может приводить к повышению артериального давления, как регионарного, так и общего, повышению внутриглазничного и внутричерепного давления. Установлено, что производные нафазолина, тетризолина, инданазолина характеризуются наибольшим повреждающим воздействием на клетки реснитчатого эпителия слизистой оболочки носа. С учетом этого в ряде стран производные нафазолина вообще не рекомендованы для использования в педиатрической практике [17, 18]. Цилиотоксический эффект назальных сосудосуживающих препаратов может провоцироваться консервантами и антисептиками (бензалкония хлорид, моногидрат лимонной кислоты, цитрат натрия), входящими в состав большинства деконгестантов [19, 20].
Следует более подробно остановиться на медикаментозном рините, который нередко является осложнением длительного применения топических деконгестантов. Клинически медикаментозный ринит характеризуется повторным появлением гиперемии, отека слизистой оболочки полости носа с нарушением носового дыхания и чувством заложенности носа, несмотря на проводимую терапию, сосуды вторично расширяются и становятся нечувствительны к терапии деконгестантами (синдром «рикошета» (rebound-syndrome), или возвратный ринит, – отек полости носа после отмены сосудосуживающего средства). Как правило, это осложнение развивается при использовании препаратов короткого действия. Одновременно развивается нарушение вегетативной регуляции сосудов и желез полости носа с развитием назальной гиперреактивности, тахифилаксии и клиники вазомоторного ринита. Развитие тахифилаксии возможно при применении сосудосуживающих препаратов пациентами с уже имеющимися явлениями назальной гиперреактивности (вазомоторный ринит, вегетососудистая дистония) и ведет к формированию стойкой медикаментозной зависимости даже при кратковременном курсе применения [1, 21].
Доказано, что привыкание к адреналиноподобным веществам, которыми являются деконгестанты, очень быстро происходит у ваготоников (лица, у которых превалирует парасимпатический тип вегетативной нервной деятельности). Для них характерны пониженное давление, брадикардия, сонливость в первой половине дня, активность в вечернее время, повышенная чувствительность к холоду, «мокрые» ладони и др. У таких людей прием назальных деконгестантов, помимо негативного воздействия на слизистую оболочку носа, вызывает нормализацию АД, повышение жизненного тонуса, физическую активность, блеск в глазах, интерес к жизни и пр. Эти капли могут заменить несколько чашек кофе. Такие пациенты, пользуясь доступностью топических сосудосуживающих средств, используют их все более активно, часто срок улучшения носового дыхания сокращается, симптомы местного раздражения, высушивания и общетоксического воздействия увеличиваются. Нередко без медицинской помощи (различные внутриносовые операции на носовых раковинах, направленные на отслаивание слизистой оболочки от кости и разрыв сосудисто-нервных связей) больные не могут самостоятельно прекратить прием этих капель. У них также отмечают симптомы «ломки» при попытке отказаться от капель [22–24].
Оториноларингологам известно, насколько трудно поддаются лечению атрофический и медикаментозный ринит: терапия состоит из нескольких курсов, занимает достаточно продолжительное время, и при этом далеко не всегда удается добиться длительного облегчения, нередко возникает рецидив заболевания. При применении назальных сосудосуживающих препаратов у детей самым частым осложнением является острое отравление. В последнее время наблюдают увеличение частоты отравлений сосудосуживающими каплями по сравнению с другими лекарственными препаратами [25–28].
Анализ историй болезни детей, госпитализируемых в педиатрическое токсикологическое отделение детской инфекционной больницы № 5 г. Санкт-Петербурга, показал, что отравление в 20–30% случаев вызывала передозировка деконгестантов (преимущественно нафазолина). Причины отравлений – бесконтрольное применение, использование «взрослых» дозировок, прием препаратов внутрь [2]. Клинические признаки интоксикации возникали как после 1–2 интраназальных введений, так и при их длительном применении [26]. Это обусловлено тем, что у детей повышена резорбтивная функция слизистой оболочки полости носа из-за большей ее поверхности относительно массы тела. При попадании на слизистую оболочку ребенка стандартного количества сосудосуживающего средства он получает дозу в 30 раз большую, чем взрослый, в пересчете на 1 кг массы тела. Кроме того, большая часть назальных капель стекает по дну полости носа в глотку. Клинически отравления проявляются двумя фазами [26, 29]. Для первой фазы характерны: общая слабость, тошнота, рвота, головокружение, головная боль, чувство страха, бледность кожных покровов (в результате спазма периферических сосудов), тахикардия (усиление сократительной способности миокарда и повышение артериального давления). Длительность первой фазы составляет от одного до двух часов. Как правило, она протекает незаметно для родителей больного ребенка на фоне симптомов ОРВИ. Вторая фаза развивается при увеличении концентрации деконгестанта и характеризуется значительным ухудшением состояния: мышечной гипотонией, усилением бледности кожных покровов, снижением температуры тела (до субнормальной), брадикардией, судорогами, нарушением сознания, комой.
Интересны данные Британского национального формуляра (ВNF of Children 2010–2011) со ссылкой на рекомендации MHRA/CHM (Medicines and Healthcare products Regulatory Agency and its independent advisor the Commissions of Human Medicines) об ограничении отпуска без рецепта оксиметазолина и ксилометазолина для детей до 6 лет [30]. Стенки кровеносных сосудов слизистой оболочки носовой полости отличаются большим количеством пор, что создает благоприятные условия для поступления в просвет сосудов различных лекарственных препаратов. Практически все лекарственные вещества, попавшие на слизистую оболочку носа, мгновенно всасываются, через несколько минут попадают в кровь и способны оказывать системное неблагоприятное действие. Проникновению в кровоток способствуют травмирование слизистой оболочки при туалете носа, сморкании, других манипуляциях и увеличение разовых доз и/или частоты использования препаратов.
К системным побочным эффектам сосудосуживающих средств относят: головную боль, тахикардию, дыхательные расстройства; нарушение зрения, аппетита, обоняния и вкуса; развитие сонливости или бессонницы, усталость, чувство беспокойства; тошноту, тремор, сокращение мочевого сфинктера; аллергические реакции; реже – развитие комы. При длительном использовании могут развиться психические расстройства в виде депрессии. Риск побочных эффектов повышается при одновременном приеме трициклических антидепрессантов (амитриптилин, кломипрамин и др.), ингибиторов моноаминооксидазы, противоастматических симпатомиметиков [31–33]. Доказано негативное влияние приема топических деконгестантов на управление транспортом. Кроме того, широкая распространенность самолечения в нашей стране и безрецептурный отпуск большинства назальных препаратов ведет к тому, что пациент сам решает вопрос о выборе средства от насморка и использует его, пренебрегая информацией о показаниях, противопоказаниях, режиме дозирования, ограничениях и мерах предосторожности. При этом очень часто сосудосуживающие средства используют с явным нарушением рекомендаций, прописанных в инструкции к препарату (в несколько раз превышают разовую дозу, кратность приема, длительность применения), что значительно повышает риск возникновения местных и системных побочных явлений.
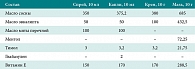
Итак, выбор назальных топических средств зачастую является более сложной и ответственной задачей, чем это кажется на первый взгляд. В связи с перечисленными нежелательными явлениями и ограничениями при назначении сосудосуживающих средств все большее внимание в последнее время привлекают альтернативные варианты лечения насморка. Мы обратились к лекарственному средству топического действия, производимому из растительного сырья, – препарату Пиносол®, представленному на российском рынке в четырех формах – капли, спрей, крем и мазь (табл. 1). Эфирные масла и их компоненты, входящие в состав Пиносола, традиционно используются для лечения простуды и гриппа, безвредны для слизистой носа и всего организма и оказывают комплексное лечебное воздействие на слизистую носа – снимают воспаление, болезненность, отечность, смягчают слизистую, повышают устойчивость ее к раздражающим факторам, бактериям, вирусам, способствуют разжижению слизи и ее эвакуации. Витамин Е (токоферола ацетат), входящий во все формы Пиносола, усиливает противовоспалительное и смягчающее действие состава, препятствует повышенной проницаемости и ломкости кровеносных сосудов слизистой носа, активизирует процессы регенерации, способствует восстановлению слизистой носа. Смесь эфирных масел (чабреца, эвкалипта и сосны обыкновенной) и чистых натуральных субстанций (ментол) в комбинации с витамином Е и масляной основой создает уникальное по своему комплексному воздействию на слизистую оболочку средство. В отличие от сосудосуживающих средств, Пиносол® не вызывает сухости слизистой носа, привыкания и системных побочных эффектов, обеспечивает эффективное и бережное лечение насморка. Капли Пиносол® можно использовать не только для закапывания, но и в виде ингаляций. Пиносол®-спрей обеспечивает более равномерное орошение слизистой носа, экономичность и удобство применения. При атрофическом рините с образованием корочек и других состояниях, сопровождающихся сухостью слизистой носа, лучше использовать мазевые формы Пиносола – крем или мазь, концентрация активных компонентов в которых выше, а действие более продолжительное. Комплексное противовоспалительное, антисептическое действие Пиносола, масляная основа и витамин Е способствуют активному восстановлению слизистой носа и повышению устойчивости ее к «атаке» бактерий и вирусов, что уменьшает риск вторичного бактериального инфицирования при рините и позволяет использовать Пиносол® в качестве профилактического средства в период эпидемии ОРВИ и гриппа. В условиях in vitro установлена его высокая антибактериальная активность в отношении клинически важных штаммов микроорганизмов, характерных для верхних дыхательных путей. В доклинических исследованиях были выявлены низкая токсичность, хорошая переносимость и благоприятное местное иммуномодулирующее действие препарата на слизистую оболочку [34–36]. Широкие возможности этого лекарственного средства определили цель нашего исследования: установить терапевтическую эффективность препарата Пиносол® в форме мази у пациентов с атрофической (АР) и инфекционной (ИР) формами ринита.
Материалы и методы
Общее число пациентов составило 38 человек, из них у 21 пациента имел место инфекционный ринит (ИР), а у 17 – атрофический (АР). Средний возраст больных – 26,5 года. Критериями включения в исследование были: возраст от 18 до 60 лет, наличие клиники атрофического или инфекционного ринита. К критериям исключения отнесли: наличие аллергического или гормонального ринита в стадии обострения; использование топических деконгестантов, ингаляционных глюкокортикостероидов и других местных средств, включая солевые растворы, в течение последнего календарного месяца; терапию системными гормонами; острое воспаление или обострение хронического воспаления любой локализации, некомплаентность. При включении в исследование и во время его проведения регистрировали объективные и субъективные симптомы заболевания. К объективным были отнесены цвет слизистой оболочки полости носа, количество и характер отделяемого, состояние обоняния и носового дыхания, вид и количество корок. Субъективными считались жалобы на выделения из полости носа, ощущение сухости, жжения, зуда и наличие корок; болезненности при дотрагивании до носа, нарушение обоняния и дыхания через нос. Выраженность проявлений этих симптомов оценивали по 4-балльной шкале: 0 баллов – признак отсутствует, 1 – слабо выражен, 2 – умеренно выражен, 3 – значительно выражен. Пациенты во время исследования вели дневник, в который заносили оценку имеющихся симптомов в баллах.
Исследование включало: регистрацию жалоб пациентов, результаты общего и оториноларингологического осмотра, данные микробиологического и цитологического (риноцитограмма) исследования отделяемого полости носа (до начала и в конце курса терапии) [37–40]. Курс терапии включал введение в передние отделы полости носа около 0,5 см мази Пиносол® с двух сторон 3–4 раза в сутки, чаще с помощью готовых палочек с ватными тампонами. Больным рекомендовали после введения препарата прижать указательным пальцем крыло носа к перегородке и сделать при этом пальцем массирующее движение. Продолжительность терапии составила 14 дней.
Терапевтическую эффективность оценивали на основании регистрации объективной симптоматики (риноскопическая картина, снижение выраженности проявлений заболевания) и изменения субъективного состояния пациента (жалобы на зуд, жжение, сухость и наличие выделений или корок в полости носа, а также болезненность при дотрагивании до носа), состояния обоняния и степени затруднения носового дыхания и общего самочувствия больного.
Полученную информацию и сведения о переносимости препарата регистрировали в индивидуальных протоколах ведения больных. Фиксировали также все нежелательные явления в течение курса терапии и комплаентность. Статистическую обработку полученных результатов производили с помощью программы статистической обработки STATISTICA 6.0, электронных таблиц Microsoft Excel. Для обработки порядковых данных использовали непараметрические методы статистики.
Результаты
У больных с АР симптомы зуда, жжения, болезненности при дотрагивании до носа были наиболее выраженными, у 4 (23,5%) из них имело место умеренное периодическое нарушение обоняния, у 5 (29,4%) было отмечено умеренное затруднение носового дыхания, что можно объяснить наличием корок в полости носа. Следует отметить, что у 9 (52,9%) больных АР имели место жалобы на рецидивирующие носовые кровотечения. Клиника ИР проявлялась наличием у всех пациентов патологического отделяемого в полости носа, причем у 9 (42,9%) из них количество выделений было умеренное, а у 3 (14,3%) – выраженное. Степень затруднения носового дыхания у 12 (57,1%) больных оценивали как умеренную и лишь у 2 (14,3%) – как значительную.
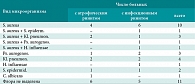
Результаты микробиологического обследования при вступлении в исследование показали наличие патогенной микрофлоры у большинства больных. Лишь у 6 (35,3%) больных с АР и у 5 (23,8%) с ИР в мазках из полости носа не была выявлена патологическая микрофлора. Следует отметить, что у 2 больных с АР и у 4 с ИР была высеяна полифлора преимущественно с высокой степенью колонизации. Результаты исследования микрофлоры отражены в таблице 2. Анализ динамики микробного пейзажа полости носа в процессе лечения препаратом Пиносол® в форме мази выявил положительную тенденцию существенного снижения обсемененности патогенной микрофлорой. Так, в основной группе при выходе из исследования у больных с АР было отмечено полное отсутствие роста S. аureus у 3 из 4 больных, Kl. pneumon. – у обоих пациентов и C. albicans. Среди пациентов с ИР по окончании терапии установлено полное отсутствие роста S. aureus у 3 из 6 обследованных, Kl. pneumon. – у обоих больных и H. influensae. Это свидетельствует о положительном действии препарата Пиносол® в форме мази на патогенную микрофлору.
При цитологическом обследовании назального секрета отмечено, что для больных с АР характерным было значительное количество клеток (среднее число – 44,8) в виде пластов по сравнению с их количеством (среднее число – 29,2) у больных с ИР, что очевидно указывает на течение процессов десквамации в слизистой оболочке при АР. Результаты цитологического исследования назального секрета по окончании курса терапии констатировали снижение выраженности процессов десквамации у больных с АР.
На основании заполнения дневников больными, участвующими в исследовании, оценивали динамику симптоматики АР и ИР в основной и контрольной группах. Поскольку основными характерными симптомами для АР были зуд, сухость, болезненность при дотрагивании, жжение, нарушение обоняния и затруднение дыхания, то мы прежде всего учитывали именно их динамику в процессе терапии больных этой группы. У пациентов с ИР особое внимание в течение курса лечения обращалось на симптомы, присущие этому заболеванию (выделения, нарушение обоняния и затруднение носового дыхания). В таблице 3 приведены результаты изменения состояния больных (выраженность симптомов) в соответствии с записями в их дневниках, вносимых в течение курса лечения, и указаны дни существенного изменения симптома в лучшую сторону.
На основании полученных результатов можно сделать заключение, что симптоматика АР статистически достоверно изменялась в лучшую сторону по отношению к моменту вступления в исследование в среднем к пятому дню терапии. Клинические проявления ИР также статистически достоверно уменьшались в процессе лечения в среднем к третьему дню. Следовательно, терапия мазью Пиносол® значительно эффективнее в отношении ИР, очевидно, за счет основных свойств препарата. У больных с АР особенно благоприятным воздействием мази оказалось ее смягчающее действие на образующиеся корки, что положительно влияло на ощущение зуда, жжения, боли и сухости в полости носа. Следует отметить, что чувство увлажненности слизистой оболочки после введения мази обычно сохранялось в течение 5–6 часов.
За время наблюдения снизилась частота рецидивирования носовых кровотечений у больных, страдающих АР. Характерным является то, что большинство пациентов при катамнестическом наблюдении периодически самостоятельно проводили курсы лечения мазью Пиносол® в периоды обострения заболевания. А некоторые пациенты совмещали эту терапию с предварительной ирригацией полости носа препаратами на основе солевых растворов Аква Марис или Аквалор.
К негативным явлениям, отмеченным при использовании препарата Пиносол® в форме мази, можно отнести чихание после его введения и неприятные вкусовые ощущения через некоторое время после введения. Однако они не вызывали негативную реакцию со стороны больных и быстро купировались, а также не отражались на качестве жизни пациентов.
Таким образом, исследованный препарат Пиносол® в форме мази дополняет спектр лекарственных средств, которые можно рационально использовать для симптоматической терапии хронического воспаления слизистой оболочки полости носа как инфекционного, так и атрофического характера. Ценными свойствами этого лекарственного средства являются его безопасность и возможность широкого использования в амбулаторной ЛОР-практике. Кроме того, необходимо отметить антимикробное действие мази Пиносол®, в том числе на патогенную микрофлору полости носа.
Выводы
- Выбор топических деконгестантов не всегда прост и оправдан, так как имеются противопоказания и ограничения, без учета которых возможны местные и системные побочные реакции. При наличии сопутствующих заболеваний и в случае одновременного приема других препаратов перед использованием сосудосуживающих препаратов необходимо предварительно проконсультироваться с врачом.
- Широкая распространенность самолечения в нашей стране и безрецептурный отпуск большинства назальных препаратов ведут к тому, что пациенты сами решают вопрос о выборе средства от заболеваний носа, используют их без внимательного ознакомления с инструкцией и нередко нарушают рекомендации, что значительно повышает риск возникновения местных и системных побочных явлений.
- Наличие широкого диапазона нежелательных явлений и ограничений при назначении топических сосудосуживающих средств обусловливает повышение внимания в последнее время к альтернативным вариантам лечения заболеваний полости носа.
- При назначении эмпирической терапии больным, страдающим ИР и АР, следует руководствоваться безвредностью препарата Пиносол®, а также низким числом побочных эффектов и хорошей его переносимостью пациентами.
- Назальная мазь Пиносол® может быть использована при лечении больных с АР, так как способствует улучшению трофики слизистой оболочки полости носа и быстро устраняет симптомы заболевания.
- Использование мази Пиносол® при ИР целесообразно, так как обнаружено ее действие, способствующее быстрому и заметному снижению выраженности клинических проявлений заболевания, очевидно, за счет антибактериального действия.
- Препарат Пиносол® может быть рекомендован к широкому использованию при некоторых формах хронического ринита для замены широко используемых при этом топических деконгестантов. А отсутствие существенных побочных эффектов у этого препарата позволяет рекомендовать его как альтернативную терапию в этих ситуациях. Это позволит уменьшить число пациентов, страдающих медикаментозным ринитом, и снизить количество побочных явлений, вызываемых топическими деконгестантами, особенно при длительном их использовании.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.