Клинико-диагностические особенности стеатоза поджелудочной железы у пациентов с метаболическим синдромом
- Аннотация
- Статья
- Ссылки
Пусковым механизмом прогрессирования заболеваний поджелудочной железы (ПЖ) при метаболическом синдроме служит воспаление, тесно сопряженное с жировой инфильтрацией ПЖ на фоне ее ожирения.
Пусковым механизмом прогрессирования заболеваний поджелудочной железы (ПЖ) при метаболическом синдроме служит воспаление, тесно сопряженное с жировой инфильтрацией ПЖ на фоне ее ожирения.

Изменения ПЖ, характерные для метаболического синдрома, не только вторичны на его фоне, но и способствуют прогрессированию данного синдрома и развитию осложнений, замыкая патогенетический круг.
История изучения изменений ПЖ при ожирении насчитывает около 100 лет. В 1930-х гг. J.H. Schaefer и R.F. Ogilvie показали, что у тучных людей масса ПЖ больше, чем у людей с нормальной массой тела [1, 2]. С появлением лучевых методов исследования была установлена высокая корреляция между стеатозом ПЖ, избыточным весом и сахарным диабетом (СД) 2-го типа [3].
В ходе современных экспериментов на мышах и крысах, получавших специальную диету, богатую жирами, продемонстрирована достоверная связь между режимом питания и стеатозом ПЖ с последующим развитием дисфункции бета-клеток и формированием СД 2-го типа [4, 5]. В отличие от мышей с неизмененной массой тела у особей с ожирением ПЖ содержала больше общего панкреатического жира, триглицеридов, свободных жирных кислот (СЖК), но меньше фосфолипидов и холестерина.
СЖК служат субстратом для перекисного окисления липидов, способствуют нарушению целостности клеточных мембран клеток ПЖ и одновременно повышают выработку провоспалительных цитокинов (фактора некроза опухоли альфа, интерлейкинов 6 и 8). На основании этого исследователи предположили, что выявленные отличия могут быть связаны с провоспалительной активностью жировой ткани. Так впервые был предложен термин «неалкогольный стеатопанкреатит».
Экспериментальные данные подтверждают влияние эндотоксинемии на развитие стеатоза ПЖ с формированием СД 2-го типа [6].
Ожирение и инсулинорезистентность являются причиной жировой инфильтрации многих органов, в том числе ПЖ. В исследовании E.J. van Geenen и соавт. [7] выявлена прямая связь между неалкогольной жировой болезнью печени и жировой болезнью ПЖ. Показано, что внутрилобулярное и тотальное ожирение ПЖ (стеатоз) достоверно зависит от активности стеатогепатита (р = 0,02 и р = 0,03).
Нарушение липидного обмена проявляется атерогенной дислипидемией, при которой значительно повышается концентрация СЖК в паренхиме ПЖ, что в свою очередь приводит не только к снижению активности инсулина, но и к дисфункции бета-клеток, главным образом к их апоптозу [8, 9].
Исследователи до сих пор изучают другие причины развития инсулинорезистентности, которая, как известно, играет определенную роль в патогенезе метаболического синдрома и стеатоза ПЖ. Речь, в частности, идет об агентах, усиливающих воспалительную реакцию, таких как фактор транскрипции NF-kappaB и его активатор IKK-бета [10, 11], селенопротеин P [12], адипокины (лептин, апелин, оментин и т.д.) [13].
Кроме того, развитию стеатоза ПЖ способствуют такие панкреатогенные факторы, как злоупотребление алкоголем и желчнокаменная болезнь [14].
Таким образом, различные пути развития жирового перерождения (стеатоза) ПЖ доказывают его полиэтиологичность (от банального избыточного питания, связанного с пищевым поведением, до нарушений на генном уровне) (рис. 1).
Большинство исследователей сходятся во мнении, что клинико-функциональное состояние ПЖ при метаболическом синдроме представляет собой дисметаболическую панкреатопатию (стеатоз, липогенный панкреатит, неалкогольную жировую болезнь ПЖ), которая заключается в диффузном развитии жировой ткани во всех отделах органа и сочетается с вялотекущим воспалением на фоне ожирения/метаболического синдрома [2, 4, 14].
Рост числа онкологических заболеваний на фоне ожирения также затрагивает проблему стеатоза ПЖ. Высока вероятность развития злокачественных образований ПЖ на фоне стеатоза [15]. Помимо этого хронический панкреатит на фоне стеатоза ПЖ характеризуется более тяжелым течением и менее благоприятным прогнозом для жизни [14, 16].
Между тем клинико-функциональное состояние ПЖ при метаболическом синдроме, равно как и диагностические особенности стеатоза ПЖ, недостаточно изучены [17, 18]. На сегодняшний день представлено незначительное количество работ. Как правило, это обзорные статьи или экспериментальные работы, в которых клинико-функциональному состоянию ПЖ при метаболическом синдроме уделено мало внимания [4, 16, 19]. К тому же приведенные в этих работах результаты исследований носят противоречивый характер.
Безусловно, все сказанное определяет актуальность проблемы стеатоза ПЖ, в частности его клинических особенностей и диагностики.
Клинические особенности
Специфических клинических проявлений стеатоза ПЖ не существует. Его основной признак – болевой синдром, который отличается от такового при хроническом панкреатите меньшей выраженностью. Схожими остаются локализация и иррадиация. Абдоминальная боль у 45–56% пациентов сопровождается диспепсическими явлениями – рвотой, тошнотой, вздутием живота [14]. Наиболее часто сочетание именно этих двух симптомов разной степени выраженности имеет место у больных с СД 2-го типа и/или нарушением толерантности к глюкозе [5, 6, 11].
Обращает на себя внимание и тот факт, что стеатоз ПЖ нередко сочетается, в частности, с неалкогольной жировой болезнью печени, холестерозом желчного пузыря, хронической ишемической болезнью органов пищеварения, которые относятся к холестерин-ассоциированным заболеваниям.
Кроме того, замечено, что больные стеатозом ПЖ страдают избыточным весом. Индекс массы тела у них нормальный или превышает норму (более 30 кг/м2). Это отличает больных стеатозом ПЖ от больных хроническим панкреатитом. Для последних характерно снижение ИМТ (менее 25 кг/м2) [14].
Диагностические особенности
При обследовании пациентов со стеатозом ПЖ применяются как общеклинические, лабораторные, так и инструментальные методы.
В биохимическом анализе крови часто выявляются гиперхолестеринемия, преимущественно за счет повышения уровня триглицеридов, и невысокий уровень амилазы. Кроме того, отмечается тенденция к гипергликемии и более высоким показателям в сыворотке крови гамма-глутамилтранспептидазы. Для хронического панкреатита характерны более высокие значения показателей воспаления, таких как лейкоцитоз, скорость оседания эритроцитов, и повышенная активность амилазы.
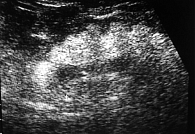
Из наиболее доступных инструментальных методов исследования в диагностике стеатоза ПЖ чаще применяется ультразвуковое исследование (УЗИ) [20], чувствительность которого варьирует от 37 до 94%, а специфичность – от 48 до 100% [21]. При УЗИ стеатоз ПЖ отображается в виде неравномерного повышения эхогенности железы, сочетающегося с некоторой неотчетливостью внутренней структуры органа (уменьшение внутренней зернистости) и смазанностью контуров (рис. 2). Сочетание УЗ-признаков неалкогольной жировой болезни печени и стеатоза ПЖ отмечается в 68%, стеатоза ПЖ и нормальной УЗ-картины печени – в 30% случаев. Только в 2% случаев признаки стеатоза печени не ассоциируются со стеатозом ПЖ [22].
Следует отметить, что в отличие от методики расчета денситометрических параметров на основании компьютерной томографии (КТ) интерпретация ультразвуковых критериев стеатоза не исключает субъективной оценки врача. Именно поэтому наряду с ультразвуковым методом диагностики стеатоза ПЖ необходимо использовать КТ. Данный метод рассматривается как неинвазивный метод исследования, позволяющий достоверно диагностировать стеатоз ПЖ.
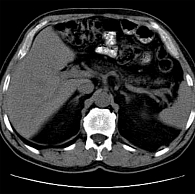
Прямыми признаками стеатоза ПЖ при КТ служат снижение денситометрических показателей (менее 30 единиц Хаусмана (Hausmann) – ед. Н), дольчатое строение железы с выраженными жировыми прослойками. На рисунке 3 представлена КТ-картина нескольких последовательно выполненных срезов, на основании которых можно четко определить изменения ПЖ во всех ее отделах. В то же время плотность нормальной ткани ПЖ существенно выше – 35–50 ед. Н.
Чаще встречается распространенный характер стеатоза ПЖ. На сканограммах он выглядит в виде ослабления сигнала. Реже отмечаются так называемые локальные формы, требующие дифференциальной диагностики от очагового поражения ПЖ. Обычно они встречаются в теле и хвосте ПЖ, реже в области головки.
Трудности дифференциальной диагностики стеатоза ПЖ от очаговых поражений ПЖ отмечаются при невыраженном стеатозе. В связи с этим КТ не рассматривается как единственно достоверный метод исследования. В таких случаях для уточнения диагноза стеатоза ПЖ используется магнитно-резонансная томография (МРТ).
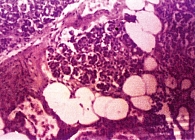
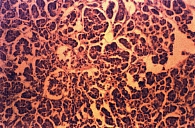
Таким образом, лучевые методы диагностики (КТ, МРТ) позволяют объективизировать диагностику стеатоза ПЖ. В настоящее время с диагостической целью используется тонкоигольная пункционная биопсия ПЖ (рис. 4 и 5).
Подходы к терапии
Лечение стеатоза ПЖ без клинических проявлений (отсутствие болевого и диспепсического синдромов) предусматривает соблюдение общих рекомендаций для больных с метаболическим синдромом [23]: коррекцию веса, сбалансированное питание, лечение инсулинорезистентности, атерогенной дислипидемии, сопутствующих заболеваний билиарного тракта.
При симптомном течении стеатоза ПЖ показаны прежде всего ферментные препараты как средства заместительной терапии купирования болевого и диспепсического синдромов.
При выборе ферментных препаратов следует руководствоваться степенью секреторной недостаточности ПЖ и выраженностью болевого синдрома. При стеатозе ПЖ секреция липазы страдает в большей степени, чем амилолитические и протеолитические ферменты [9].
Наиболее обоснованным считается применение ферментных препаратов в микросферах – Креон® 25000 или Эрмиталь®.
При болевом синдроме рекомендуются миотропные спазмолитики, препараты, улучшающие микроциркуляцию (Дибикор® 500 мг/сут в течение четырех недель), статины при гиперхолестеринемии (Крестор® 5 мг/сут до нормализации липидного спектра), препараты фиброевой кислоты при гипертриглицеридемии (Трайкор 145 мг/сут в течение четырех недель), сорбенты, ингибиторы протонной помпы (Омез® 20 мг/сут по требованию), препараты, уменьшающие инсулинорезистентность (Метформин Лонг от 1000 мг/сут). Кроме того, проводят санацию кишечника рифаксимином 800 мг в течение семи дней с последующим приемом пробиотиков.
Заключение
Итак, изложенное выше позволяет утверждать, что метаболический синдром связан со стеатозом ПЖ. Именно поэтому при метаболическом синдроме важно уточнять особенности состояния ПЖ. Изменения ее функций имеют значительный удельный вес в развитии основных составляющих метаболического синдрома – гиперинсулинемии, инсулинорезистентности, нарушения толерантности к глюкозе. В то же время гиперинсулинемия, гипергликемия, дислипидемия и микроциркуляторные нарушения отягощают состояние ПЖ.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.