Лечение острого синусита
- Аннотация
- Статья
- Ссылки
Cинуситом называют воспаление слизистой оболочки околоносовых пазух (ОНП). В зависимости от поражения тех или иных пазух различают верхнечелюстной синусит (или гайморит), этмоидит (воспаление пазух решетчатой кости), фронтит (воспаление лобной пазухи), сфеноидит (воспаление клиновидной пазухи), а также сочетанные поражения нескольких или всех пазух – полисинусит и пансинусит. Поскольку воспаление в ОНП неизменно сопровождается в той или иной степени выраженными воспалительными изменениями слизистой оболочки полости носа, к более широкому использованию рекомендуется термин «риносинусит» [1].
В зависимости от длительности заболевания различают:
- острый синусит (длительность заболевания менее 12 недель);
- рецидивирующий синусит (от 1 до 4 эпизодов острого синусита в год);
- хронический синусит (длительность заболевания более 12 недель).
В данной статье речь пойдет об остром синусите, который является одним из самых распространенных заболеваний человека.
По степени тяжести выделяют синусит легкого течения (обычно катаральный, вирусный), средней тяжести и тяжелый. Последние две формы являются гнойными и вызываются бактериальной флорой [2].
Эпидемиология
Синусит – одно из наиболее распространенных заболеваний, с которыми сталкивается первичное звено здравоохранения. В среднем у взрослых наблюдается 3-4 простуды в год, а у детей – 6–10. Большинство случаев острого риносинусита развивается вследствие неосложненного вирусного поражения верхних дыхательных путей (ВДП). Иногда ОРВИ осложняется бактериальным синуситом. Диагностика бактериального синусита довольно сложна, поскольку вирусный риносинусит встречается примерно в 200 раз чаще.
Патофизиология
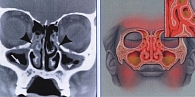
Во время инфекций ВДП происходит воспаление слизистой оболочки носа и придаточных пазух. Синусит развивается обычно вследствие закупорки отверстий пазух (рис. 1).
Сопутствующим фактором является вирусное или аллергическое воспаление. Развитие синусита обусловливает не только закупорка отверстий пазух, но и поражение мукоцилиарного аппарата вирусом или табачным дымом. Жидкость и бактерии задерживаются в полости пазухи, и бактерии могут начать размножаться.
Синусит может развиться в любом возрасте. Гайморовы и решетчатые пазухи присутствуют уже у грудных детей. Лобная пазуха появляется к 5 годам, но продолжает развитие до подросткового возраста. Клиновидная пазуха появляется в 3 и полностью развивается к 12 годам.
Предрасполагающие факторы
Выделяют множество факторов, предрасполагающих к развитию синусита. Наиболее частыми являются инфекции ВДП и аллергия. Описаны следующие 5 групп факторов, предрасполагающие к развитию синусита [3]:
- заболевания (респираторные инфекции, аллергический ринит, иммунодефицитные состояния);
- раздражающие вещества (табачный дым, поллютанты, хлор);
- анатомические особенности (искривление носовой перегородки, гипертрофия аденоидов, неподвижность ресничек эпителия, полипы, опухоли и инородные тела полости носа);
- медикаменты (длительное применение топических деконгестантов);
- травма (стоматологические манипуляции, дайвинг).
Этиология
Придаточные пазухи в норме стерильны. В 50% случаев бактериального синусита у детей и взрослых высевается Streptococcus pneumoniae и Haemophilus influenza. Несмотря на низкую частоту у взрослых, Moraxella catarrhalis является третьим по частоте этиологическим фактором у детей, вызывая до 20% случаев. Более чем в 10% случаев у взрослых выявляется анаэробная инфекция (Bacteroides spp., Prevotella spp., Porphyromonas spp., Fusobacterium spp., Peptostreptococcus spp.). Полимикробная анаэробная инфекция чаще имеет одонтогенный источник. У детей анаэробная инфекция встречается редко. Также острый синусит могут вызывать Staphylococcus aureus, Streptococcus pyogenes и другие Streptococcal species. Менее чем в 5% случаев причиной синусита является аэробная грам-отрицательная флора, такая как Pseudomonas aeruginosa, Klebsiella spp. и Е. coli.
Часто при остром синусите из содержимого носовых пазух высеваются Mycoplasma pneumoniae и Chlamydophilia pneumoniae, однако их этиологическая роль не доказана.
Так же у пациентов с острым синуситом может высеиваться грибковая флора (Aspergillus spp., Zygomyces, Phaeohyphomyces). Их роль точно не установлена, поэтому фунгицидные препараты не рекомендуются к применению.
Респираторные вирусы, такие как риновирус, вирус гриппа и парагриппа обнаруживаются самостоятельно или в сочетании с бактериями в 20% случаев острого синусита. Не до конца ясно является ли вирусная инфекция предшествующей или сопутствует бактериальной.
Несмотря на то что известно большинство бактериальных агентов, вызывающих острый синусит, нельзя то же самое сказать об их чувствительности к антибиотикам. За последние 10 лет отмечается отчетливое увеличение пенициллинорезистентности Streptococcus pneumoniae. 20–25% выделенных культур демонстрируют снижение чувствительности к пенициллину. Многие штаммы устойчивы и к другим антибиотикам, включая триметоприм/сульфаметоксазол (около 22%), макролиды (около 12%), тетрациклины (около 9%), клиндамицин (около 4%) и цефтриаксон/цефотаксим (около 2%). Устойчивость Haemophilus influenzae за последние несколько лет стабилизировалась. Большая часть штаммов Moraxella catarrhalis продуцирует беталактамазу, демонстрируют устойчивость к амоксициллину и цефалоспоринам первой генерации. Основной причиной развития резистентности является нерациональная терапия острых респираторных заболеваний.
Клинические проявления
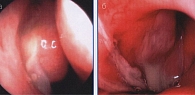
Диагностика бактериального синусита основывается на выявлении симптомов заболевания и оценке его динамики. Острый синусит обычно проявляется болью в области проекции пораженной пазухи с головной болью или без нее. Острый синусит может развиться на фоне инфекционного поражения ВДП. Иногда может выявляться болезненность при пальпации верхней челюсти или лба, что свидетельствует о поражении соответствующих пазух. Тогда как головная боль, локализующаяся в височной или затылочной областях, больше говорит о поражении решетчатого лабиринта или клиновидных пазух. Зеленые или желтые выделения из носа могут быть двусторонними и сочетаться с лихорадкой и недомоганием (рис. 2).
Диагностика
Осмотр лица в первую очередь должен быть направлен на поиск отека лица и периорбитальной области. Болезненность выявляется при перкуссии переносицы или областей проекции пазух. Наличие бессимптомных глазных осложнений можно установить, определяя подвижность глазного яблока и оценивая остроту зрения. Исследование слизистой оболочки носа производится посредством риноскопии. Для осмотра задних отделов полости носа рекомендуется использовать местные сосудосуживающие средства. Посредством передней риноскопии можно обнаружить следующие признаки бактериального синусита: – гиперемию слизистой оболочки с умеренной инъекцией сосудов; – слизисто-гнойное отделяемое; – гной, стекающий из среднего носового хода; – предрасполагающие аномалии носа (искривление перегородки носа, полипы и др.).
От 5 до 10% бактериальных синуситов развиваются вследствие патологии зубов, поэтому необходимо надавить на верхние зубы шпателем для определения болезненности. Шейные лимфатические узлы обычно не увеличены и безболезненны. Также о бактериальном синусите может свидетельствовать неприятный запах изо рта (при условии отсутствия фарингита, инородного тела или нарушения гигиены полости рта).
У детей до 10 лет сочетание данных анамнеза и физикального осмотра достаточно для постановки диагноза бактериального синусита. При осмотре можно установить наличие слизисто-гнойного отделяемого, увеличения носовых раковин.
Эндоскопическое исследование полости носа
Исследование может быть выполнено жестким (0 или 30 градусов) или гибким эндоскопом диаметром 4 мм. В том случае если носовые ходы очень узкие (например, в детском возрасте), полость носа можно исследовать эндоскопами диаметром 2,7 или 1,9 мм. Этот неинвазивный метод требует минимума времени и безболезненно переносится пациентом. Исследование проводят после анемизации и однократного смазывания слизистой оболочки носа 10% раствором лидокаина.
Ультразвуковое исследование
Быстрый неинвазивный метод, который используется в основном в скрининговых целях, например, при профосмотрах. Используются специальные аппараты для сканирования ОНП («Синускан» и др.).
Рентгенологическое исследование
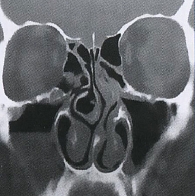
Наиболее частыми рентгенологическими находками при диагностике бактериального синусита являются снижение воздушности или полное затемнение пазухи. Рентгенография должна использоваться в клинической диагностике только в случае сомнения в диагнозе синусита, однако достоверность обычной обзорной рентгенографии у взрослых составляет лишь около 54%. При использовании обычной рентгенографии у взрослых критерием диагностики бактериального синусита является толщина слизистой более 5 мм. Диагностическая ценность обычной рентгенографии у детей до 12 лет невысока.
Типичное рентгенографическое исследование придаточных пазух носа включает выполнение снимков в носолобной проекции. Дополнительно исследование может быть проведено в носолобной и боковой проекциях для уточнения состояний лобной и клиновидной пазух. Все рентгенограммы выполняются в строго вертикальном положении пациента для определения уровня жидкости в синусах.
Компьютерная томография
КТ обладает большей чувствительностью в отношении диагностики воспаления пазух по сравнению с рентгенографией. Однако рутинное применение данного метода при остром бактериальном синусите не рекомендуется, поскольку до 87% взрослых пациентов с ранними симптомами простуды имеют отклонения на томограммах. КТ показана при осложнениях синусита и в случаях неэффективности консервативной терапии (рис. 3).
МРТ плохо визуализирует костные структуры и поэтому имеет значение только при диагностике синуситов грибковой этиологии.
Диагностическая пункция
Этот вид диагностики дает возможность оценить объем и характер содержимого пораженной пазухи и получить представление о проходимости ее естественного отверстия. Пункцию верхнечелюстной пазухи проводят через нижний носовой ход, лобной пазухи – путем трепанопункции через переднюю стенку пазухи.
Бактериологическое исследование
Материал для исследования может быть получен из полости носа либо из пораженной пазухи при ее пункции. При синусите целесообразен забор отделяемого из конкретной области, например из среднего носового хода. Результат исследования позволяет получить сведения как о характере бактериальной флоры, так и о ее чувствительности к антибиотикам.
Лечение
Целью терапии острого синусита являются дренирование пазух с застойными явлениями и элиминация патогенных бактерий. Местная терапия паром, увлажнителями и растворами солей в виде назальных спреев могут оказать положительное действие. Деконгестанты (противоотечные средства) при назальном и пероральном применении также могут оказать положительное действие при остром синусите. Следует с осторожностью использовать местные деконгестанты, поскольку их длительное применение может вызвать медикаментозный ринит. Следует избегать использования антигистаминных препаратов при остром синусите, поскольку они могут вызвать избыточную сухость слизистой оболочки, а также увеличить вязкость отделяемого и образование корочек, что в свою очередь может усиливать тяжесть синусита. Спорным является также применение назальных спреев с кортикостероидами при остром синусите. В исследованиях было показано, что до 60% случаев острого синусита благополучно разрешается в отсутствие антибактериальной терапии. Целью применения антибиотиков является клиническое выздоровление, а также предотвращение осложнений.
Лечению антибиотиками подлежат далеко не все формы синуситов, а только их среднетяжелые и тяжелые формы. Основными критериями при решении вопроса о назначении антибиотика являются общее состояние и жалобы больного, анамнез и наличие гнойного отделяемого в носовых ходах.
Основным методом лечения острого бактериального синусита является эмпирическая антибиотикотерапия. С учетом спектра типичных возбудителей и российских данных об их антибиотикорезистентности препаратом первого выбора при остром синусите является амоксициллин-клавуланат. Амоксициллин-клавуланат остается антибактериальным препаратом выбора при остром бактериальном синусите по следующим причинам:
- адекватный охват спектром действия микроорганизмов, вызывающих острый синусит;
- наилучшая активность из всех беталактамных препаратов в отношении Streptococcus pneumoniae с промежуточной устойчивостью к пенициллину;
- сравнительно небольшое количество побочных эффектов;
- меньший потенциал для развития лекарственной устойчивости у микроорганизмов.
В качестве терапии первого ряда у взрослых следует применять амоксициллин-клавуланат в дозировке 500 мг трижды в сутки или 875 мг – дважды в сутки.
Средствами второго выбора, которые назначают в случае неэффективности первого курса антибиотикотерапии, в настоящее время являются макролиды. Необходимо более подробно остановиться на особенностях макролидов для использования в лечении острого синусита. Макролиды – это класс антибиотиков, основу химической структуры которых составляет макроциклическое лактонное кольцо. Основное клиническое значение имеет активность макролидов в отношении грамположительных кокков (стрептококки, стафилококки) и внутриклеточных возбудителей (микоплазмы, хламидии). Макролиды характеризуются усилением антибактериальной активности в результате однонаправленного эффекта антибиотика и его метаболита и способностью достигать бактерицидных концентраций именно в очаге инфекции. Помимо этого макролиды относятся к числу наименее токсичных и наименее аллергенных антибиотиков. Антимикробный эффект макролидов обусловлен нарушением синтеза белков на рибосомах микробной клетки. Кроме антибактериального действия макролиды обладают иммуномодулирующей и противовоспалительной активностью. Чаще всего антибиотики группы макролидов назначают перорально. Основное всасывание препаратов происходит в тонком кишечнике. Биодоступность макролидов варьируется от 30 до 90% в зависимости от препарата. При поступлении в кровь макролиды в основном связываются с белками и клетками крови и поступают в различные органы и ткани. Макролиды способны проникать в фагоцитирующие клетки (макрофаги и др.), повышая фагоцитарную активность этих клеток.
Среди различных видов макролидов (эритромицин, олеандомицин, рокситромицин, кларитромицин, азитромицин, спирамицин, джозамицин, мидекамицин) наибольшее распространение для лечения острого синусита получил клацид (кларитромицин). Взрослым обычно назначают по 250 мг 2 раза в сутки. В тяжелых случаях дозу увеличивают до 500 мг 2 раза в сутки. Продолжительность лечения обычно составляет от 5-6 до 14 дней. Наиболее удобной формой для лечения острых синуситов является пролонгированная форма препарата – клацид СР. Обычно взрослым назначают внутрь по одной таблетке кларитромицина пролонгированного действия 500 мг один раз в день во время еды. При более тяжелой инфекции дозу увеличивают до 1000 мг один раз в день. Наши исследования показали, что применение клацида при лечении острого синусита эффективно более чем в 90% случаев.
Как известно, многие инфекционные заболевания ВДП, в том числе и острые синуситы, протекают с формированием биопленок. Биопленки многократно (в сотни и тысячи раз) повышают резистентность возбудителей, находящихся под их защитой, к препаратам, традиционно использующимся для лечения упомянутых инфекций. Клацид разрушает полисахаридный матрикс биопленок, увеличивая проницаемость биопленки для специфических этиотропных препаратов и, таким образом, при добавлении к стандартной терапии значительно увеличивает эффективность. Важно отметить, что свойство клацида разрушать матрикс биопленок не зависит от наличия или отсутствия активности в отношении возбудителя, образующего пленку. В частности, клацид в терапевтических концентрациях не обладает действием на синегнойную палочку и тем не менее в ряде исследований продемонстрировал способность разрушать биопленки, образованные этим микроорганизмом.
У взрослых при лечении острого бактериального синусита могут применяться фторхинолоны III и IV поколения. Левофлоксацин, спарфлоксацин и моксифлоксацин обеспечивают отличный охват спектром действия патогенов, вызывающих заболевание. Тем не менее вследствие широкого спектра действия и возможного увеличения резистентности Streptococcus pneumoniae эти препараты следует оставить в резерве для применения у пациентов с аллергией на беталактамные препараты или для пациентов с неэффективной терапией.
Стандартный курс антибактериальной терапии острого синусита составляет 10 дней.
Среди лекарственных средств, применяемых для лечения острых синуситов, следует также упомянуть топические кортикостероиды, мукоактивные препараты, иммуномодуляторы, препараты для ирригационной терапии.
Пункции околоносовых пазух позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственное вещество. Наиболее распространена и легко выполнима пункция верхнечелюстной пазухи, которая чаще всего используется в лечении гайморита.
Метод дренирования околоносовых пазух имеет определенные преимущества перед лечением повторными пункциями. Постоянный дренаж вводят в пазуху через просвет пункционной иглы. Наличие катетера создает дополнительный путь для эвакуации секрета из пазухи и введения в пазуху лекарственных препаратов.
Активное опорожнение околоносовых пазух и введение в них лекарственных средств может осуществляться также методом перемещения и при помощи синус-катетера ЯМИК.
Консультации специалистов
Следует обратиться за консультацией ЛОР-специалистов в случаях, если у пациента:
- отмечено 4 и более случаев бактериального синусита в год;
- острый синусит, не отвечающий на терапию (антибиотикотерапию и дополнительные лечебные мероприятия);
- имеются анатомические отклонения;
- развились осложнения.
Первостепенной задачей является осознание пациентами того, что успех антимикробной терапии зависит от соблюдения рекомендаций по лечению и что возможность неудачи в лечении и развитие антибиотикорезистентности увеличивается при плохом соблюдении этих рекомендаций.
PR-RU-ABB-KLA-24(05/10)
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.