Междисциплинарные аспекты синдрома гипотиреоза: диагностика и лечение
- Аннотация
- Статья
- Ссылки
- English
По данным Всемирной организации здравоохранения, на первом месте по частоте выявления в структуре заболеваний эндокринной системы стоит сахарный диабет, на втором – заболевания щитовидной железы. В мире более 665 млн человек имеют эндемический зоб или другие заболевания щитовидной железы, у 1,5 млрд существует риск развития йоддефицитных заболеваний. Ежегодный прирост числа заболеваний щитовидной железы составляет 5% [1–3, 4].
В России болезни щитовидной железы диагностируются у 15–40% населения, при этом в отдельных регионах процент пациентов, нуждающихся в лечении, приближается к 95% [5]. В Москве и Московской области каждый второй имеет нарушение функции или структуры щитовидной железы.
Среди возможных причин развития заболеваний щитовидной железы можно выделить плохую экологическую обстановку, дефицит йода и других нутриентов в рационе, а также генетические нарушения [6].
Исходом большинства заболеваний щитовидной железы является снижение ее функции – гипотиреоз [4].
Гипотиреозом принято называть клинический синдром, обусловленный стойким снижением действия тиреоидных гормонов на ткани-мишени, вследствие чего развиваются тяжелые нарушения во всех органах и системах.
В редких случаях (менее 1%) гипотиреоидные состояния ассоциированы с периферическими дефектами действия тиреоидных гормонов – тканевой (транспортный, периферический) гипотиреоз. Нарушению периферического метаболизма гормонов могут способствовать внешние факторы: голодание (неврогенная анорексия), хирургические вмешательства, лекарственные препараты (пропранолол, амиодарон, глюкокортикостероиды, рентгеноконтрастные вещества).
Значительно чаще гипотиреоз возникает на фоне снижения секреции тиреоидных гормонов щитовидной железой.
Главной причиной гипофункции щитовидной железы является автономное снижение выработки гормонов тиреоцитами, тогда говорят о первичном гипотиреозе (95% случаев).
В основе общепринятой классификации первичного гипотиреоза лежит этиология заболевания:
1) разрушение или недостаток функциональной активности ткани щитовидной железы:
- хронический аутоиммунный тиреоидит;
- оперативное удаление щитовидной железы;
- терапия радиоактивным йодом (I131);
- преходящий гипотиреоз при подостром, послеродовом и безболевом (молчащем) тиреоидите;
- инфильтративные и инфекционные заболевания;
- агенезия и дисгенезия щитовидной железы;
2) нарушение синтеза тиреоидных гормонов:
- врожденные дефекты биосинтеза тиреоидных гормонов;
- тяжелый дефицит и избыток йода;
- воздействие медикаментов (тиамазол, пропилтиоурацил, перхлорат калия, карбонат лития);
- употребление пищи, содержащей гойтерогены – тиоцианаты.
Если снижение функции происходит из-за нехватки или отсутствия стимулирующего влияния тиреотропного гормона (ТТГ) или рилизинг-гормона, говорят о вторичном и третичном гипотиреозе гипофизарного или гипоталамического генеза соответственно (5% случаев) [7, 8].
В зависимости от степени выраженности тиреоидного дефицита выделяют следующие степени тяжести гипотиреоза:
1) субклиническую – повышенный уровень ТТГ при нормальном уровне тироксина (Т4);
2) манифестную – гиперсекреция ТТГ при сниженном уровне Т4, клинические проявления:
- компенсированную;
- декомпенсированную;
3) тяжелую (осложненную). Имеются тяжелые осложнения – кретинизм.
Распространенность манифестного первичного гипотиреоза в популяции составляет 0,2–1%, субклинического – 7–10% среди женщин и 2–3% среди мужчин. Отмечено, что за год в 5% случаев субклинический гипотиреоз при позитивно высоких концентрациях антител к тиреопероксидазе переходит в манифестный.
Многообразие клинических проявлений манифестного гипотиреоза обусловлено широким спектром воздействия тиреоидных гормонов на клеточный метаболизм. Наряду с энергетическим обменом они регулируют углеводный, жировой и белковый обменные процессы, таким образом влияя на функционирование всех органов и систем.
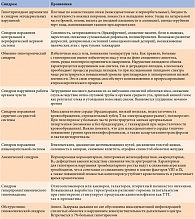
Неспецифичность клинических синдромов гипотиреоза (таблица) часто не позволяет своевременно диагностировать заболевание. Длительное время пациенты могут наблюдаться врачами разных специальностей по поводу наиболее выраженного и ранее других диагностированного синдрома. Как правило, в этом случае лечение неэффективно, поскольку лечится маска гипотиреоза, а не сам гипотиреоз.
На сегодняшний день известно 11 масок гипотиреоза:
- терапевтическая – ишемическая болезнь сердца, гипертоническая болезнь, дислипидемия, нейроциркуляторная дистония, артериальная гипотония, полиартрит, полисерозит, миокардит, пиелонефрит, гепатит, гипокинезия желчевыводящих путей и кишечника;
- гематологическая – анемии (железодефицитная нормо- и гипохромная, пернициозная, фолиево-дефицитная);
- хирургическая – желчнокаменная болезнь;
- гинекологическая – ановуляторные циклы, опсоменорея, менометроррагии, аменорея, поликистоз яичников, миома матки, галакторея-аменорея, гирсутизм;
- эндокринологическая – ожирение, импотенция, снижение либидо, акромегалия, пролактинома, преждевременный псевдопубертат, задержка полового развития;
- неврологическая – миопатия, полинейропатия, энцефалопатия;
- дерматологическая – алопеция, гирсутизм;
- психиатрическая – депрессии, микседематозный делирий, гиперсомния, агрипния;
- отоларингологическая – тугоухость, фронтит, синусит, ларингит;
- гастроэнтерологическая – анорексия, колит, холецистит;
- нефрологическая – гломерулонефрит, пиелонефрит.
Сталкиваясь с вышеперечисленными нозологиями, врачи не должны исключать из алгоритма обследования гипотиреоидные состояния, тем более что их диагностика очень проста.
Для диагностики гипотиреоза достаточно провести гормональное исследование функции щитовидной железы: определить уровень ТТГ и свободного Т4. Отметим, что наиболее информативным и чувствительным критерием данного состояния является повышенный уровень ТТГ. Субклиническому гипотиреозу соответствует уровень ТТГ в пределах 4,0–10,0 мЕд/л при нормальном уровне Т4. В редких случаях наблюдается более выраженное повышение ТТГ (более 10 мЕд/л) на фоне нормальных значений свободного Т4.
Для манифестного гипотиреоза характерно снижение уровня свободного Т4 на фоне высоких показателей ТТГ. При вторичном гипотиреозе снижен уровень как ТТГ, так и Т4.
Другие методы исследования (ультразвуковое исследование щитовидной железы, эластография, изотопная сцинтиграфия, определение антител к ткани щитовидной железы и т.д.) помогают только установить причину синдрома, но не поставить диагноз «гипотиреоз» и выработать адекватную тактику заместительной терапии [8, 9].
Заместительная терапия левотироксином (L-тироксин) – основной и единственный метод лечения гипотиреоза. Доза препарата зависит от уровня ТТГ, возраста пациента и наличия сопутствующей патологии и рассчитывается с учетом массы тела. Так, больным без сердечно-сосудистой патологии левотироксин назначается в дозе 1,5 мкг/кг в день, что составляет 75–125 мкг/сут. У пациентов с сердечно-сосудистыми заболеваниями или лиц старческого возраста терапия начинается с малых доз левотироксина (25–50 мкг/сут) с последующим увеличением каждые две-три недели на 25 мкг до достижения целевых значений ТТГ.
Для большинства больных целевым уровнем ТТГ считается 0,4–2,5 мЕд/л. Проверять его рекомендуется через два месяца после начала терапии. Для беременных целевые значения ТТГ устанавливаются ниже 2,5 мЕд/л в первом триместре и менее 3 мЕд/л во втором и в третьем [8, 9]. Для пациентов пожилого возраста целевые значения ТТГ увеличиваются до 5 мЕд/л и контролировать их рекомендуется чаще одного раза в год.
Периодичность контроля уровня ТТГ устанавливает врач в зависимости от степени тяжести гипотиреоза, выраженности симптомов, возраста и наличия сопутствующих заболеваний.
Заместительная терапия гипотиреоза, как правило, носит пожизненный характер. Фармакологические свойства препарата и, как следствие, эффективность терапии зависят от стабильности активного вещества, в данном случае левотироксина. На последнюю влияют условия (свет, температура, влажность, рН и окисление), а также сроки хранения [10].
В случае приема таблетированного препарата огромное значение для достижения и поддержания компенсации имеют не только фармакологические свойства вещества, но и вид наполнителя, составляющего большую часть таблетки. Доказано, что наполнители по-разному влияют на стабильность левотироксина натрия. Стандартным и часто используемым наполнителем при производстве левотироксина является лактоза. Однако на сегодняшний день получены данные о том, что это вещество не может гарантировать длительную стабильность активной субстанции: при хранении в течение шести месяцев активность общего тироксина снижается до 30% [10]. Эти данные очень важны, учитывая, что в России крайне сложно в приемлемые сроки обеспечить поступление препарата от производителя к потребителю (логистика в условиях огромных территорий и бюрократических барьеров).
Все сказанное свидетельствует в пользу применения при производстве лекарственной формы наполнителя, способного гарантировать высокую активность действующего вещества. Для левотироксина таким наполнителем является двухосновный фосфат кальция, используемый ООО «Берлин-Хеми/А. Менарини». При идентичных условиях хранения эта форма препарата показала двухкратное превосходство в сохранении активности левотироксина перед препаратами, произведенными с использованием лактозного наполнителя. Показано, что таблетированные формы, изготовленные на основе лактозы, перестают удовлетворять требованиям Фармакопеи США уже через три месяца хранения при температуре 40°С и относительной влажности 75% [10].
Применение двухосновного фосфата кальция в качестве наполнителя при производстве левотироксина натрия способствует решению еще одной проблемы – применения препаратов у пациентов с непереносимостью лактозы. Дефицит пищеварительного фермента лактазы, участвующего в процессе расщепления молочного сахара в кишечнике, может носить как первичный (врожденный), так и вторичный (обусловленный заболеванием кишечника) характер. Распространенность гиполактазии (первичной формы) среди коренного населения Европы и Азии составляет 4 и 90% соответственно, в России достигает 40% у этнических русских и 90% у коренных народов Сибири и Дальнего Востока [11]. Безусловно, это состояние имеет свои клинические проявления. Однако их неспецифичность и невысокая степень выраженности обусловливают невысокую клиническую выявляемость состояния. Диарея, метеоризм, вздутие и боли в животе, носящие временный характер, при мягком проявлении вряд ли вызовут беспокойство пациента и станут причиной обращения за медицинской помощью. Поэтому об истинной распространенности гиполактазии остается догадываться. На практике диагностируются только тяжелые формы данного состояния.
Нельзя забывать и о приобретенных формах заболевания, развитие которых индуцируют кишечные инфекции, токсины, ряд лекарственных препаратов (антибиотики, противовоспалительные и противоопухолевые средства), а также операции на желудочно-кишечном тракте [12–14].
Необходимо помнить, что клинические проявления гиполактазии способны ухудшить результаты терапии, непрогнозируемо влияя на фармакодинамические свойства назначенных пациенту лекарственных препаратов различных групп, а также то, что любое нежелательное явление при приеме лекарственных препаратов, включая диспепсические расстройства, может быть ассоциировано больным с конкретным врачебным назначением, что в свою очередь приводит к снижению приверженности терапии, а значит, и степени компенсации гипотиреоза. Это делает еще более актуальным использование альтернативных наполнителей при лечении больных как с выявленной, так и невыявленной формой гиполактазии [15].
Подводя итог, отметим, что хотя стратегия и тактика заместительной терапии гипотиреоза за последние годы существенно не изменились, применение современных форм хорошо зарекомендовавших себя препаратов (например, безлактозной формы левотироксина – препарата L-тироксин Берлин-Хеми – таблетки с содержанием 50, 75, 100, 125 и 150 мкг тироксина) способно оптимизировать терапию больных гипотиреозом. В результате достичь стабильного медикаментозного эутиреоза как на краткосрочных этапах лечения, так и в отдаленной перспективе станет легче.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.