количество статей
7178
Загрузка...
Пожалуйста, авторизуйтесь:
Обзоры
Производные сульфонилмочевины в лечении сахарного диабета 2 типа: фокус на Диабетон МВ
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Эндокринология" №2 (22)
- Аннотация
- Статья
- Ссылки
- English
В статье рассматриваются препараты сульфонилмочевины в аспекте их влияния на функцию бета-клеток поджелудочной железы и сердечно-сосудистый риск. Акцент сделан на дополнительных преимуществах гликлазида модифицированного высвобождения.
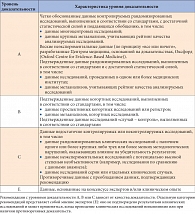
Таблица 1. Уровни доказательности клинических практических рекомендаций ADA (2009)
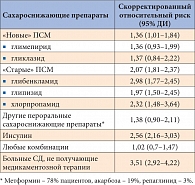
Таблица 2. Риск развития инфаркта миокарда у больных СД 2 типа в зависимости от предшествующей в течение 90 дней сахароснижающей терапии
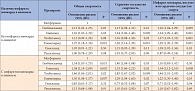
Таблица 3. Риск общей, сердечно-сосудистой смерти и комбинированной сердечно-сосудистой точки (инфаркт миокарда, инсульт, сердечно-сосудистая смерть) при терапии различными секретагогами по сравнению с метформином

Рис. 1. Результаты интенсивного контроля гликемии с применением Диабетона МВ
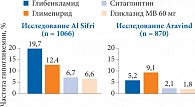
Рис. 2. Частота эпизодов гипогликемии с клиническими проявлениями у пациентов с сахарным диабетом, соблюдающих пост во время Рамадана
Последние годы ознаменовались выдающимися достижениями в области клинической диабетологии. При изучении патогенеза сахарного диабета (СД) получены важные результаты, позволяющие объяснить прогрессирование самого СД и его сосудистых осложнений, а также ухудшение течения любых сопутствующих заболеваний. Накоплен огромный опыт эффективного лечения СД, разработаны и внедрены в клиническую практику новые группы препаратов. Все это позволяет значительно улучшить качество жизни пациентов с СД как в краткосрочной, так и в долгосрочной перспективе. Вместе с тем трудно не согласиться с высказыванием H.C. Gerstein: «Медицина может выиграть битву за контроль глюкозы, но проигрывает войну с диабетом» [1].
К сожалению, сегодня оптимальное лечение доступно немногим, вероятно, даже не большинству больных, которым оно могло бы принести пользу. Отсутствие экономически обоснованного подхода к лечению больных СД и общепринятых стандартов клинической практики обусловлено, с одной стороны, большим объемом и сложностью доказательной базы, с другой – трудностями оказания самой диабетологической помощи.
Одним из путей решения этой проблемы является разработка соответствующих руководств и методических указаний. В последние годы опубликован целый ряд подобных документов, в том числе международных, национальных и региональных. Однако большинство из них не учитывают новейшие строгие методические требования к идентификации и анализу данных. В соответствии с действующей концепцией доказательной медицины Американская диабетическая ассоциация (American Diabetes Association, ADA) в 2009 г. предложила систему оценки качества научных данных, лежащих в основе клинических рекомендаций, – классификацию уровней доказательности (табл. 1) [2].
В структуре смертности больных СД основное место занимают инфаркт миокарда (56%) и инсульт (17%). Их совокупная частота в 20 раз больше частоты смерти от микрососудистых осложнений и осложнений гипергликемии (от диабетической комы умирают 1–4% пациентов). Среди пациентов с СД смертность от инфаркта миокарда как в острой стадии, так и при длительном наблюдении в 1,5–2 раза выше, чем среди больных, не страдающих этим заболеванием.
По данным исследования TAMI (Thrombolysis and Angioplasty in Myocardial Infarction – Тромболитическая терапия и ангиопластика в исследовании инфаркта миокарда), у пациентов с СД по сравнению с пациентами без СД внутрибольничная смертность после инфаркта миокарда почти в 2 раза выше, как и частота клинически подтвержденного повторного инфаркта. Кроме того, у пациентов с СД чаще развивалась сердечная недостаточность [3]. Аналогичные результаты были получены и в других крупномасштабных исследованиях. В совместных рекомендациях Европейского общества кардиологов (European Society of Cardiology, ESC) и Европейской ассоциации по изучению сахарного диабета (European Association for the study of diabetes, EASD) следующие положения обозначены как обладающие высоким уровнем доказательности (А):
- Существует взаимосвязь между гипергликемией и сердечно-сосудистыми заболеваниями (ССЗ). Установлена корреляция между увеличением уровня гликированного гемоглобина (HbA1c) и увеличением риска ССЗ [4].
- Риск ССЗ у мужчин с СД в 2–3 раза, а у женщин в 3–5 раз выше, чем у лиц без СД [5].
- Уровень постпрандиальной гликемии в большей степени является фактором риска ССЗ, чем гликемия натощак. Повышение уровня постпрандиальной гликемии увеличивает риск развития ССЗ у лиц с нормальным уровнем гликемии натощак [6, 7].
«Сахарный диабет и ССЗ – это две стороны одной медали», – считают авторы рекомендаций. Признавая главную роль ССЗ в структуре смертности, в том числе ранней, больных СД, Американская ассоциация кардиологов (American Heart Association, AHA) также рассматривает СД как эквивалент ССЗ. Таким образом, очень важно, чтобы диабетологи и кардиологи сотрудничали с целью своевременной диагностики нарушений углеводного обмена у пациентов с ишемической болезнью сердца (ИБС), с одной стороны, и ИБС и атеросклероза у больных СД – с другой. Кроме того, необходимо разрабатывать совместную тактику лечения больных с нарушениями углеводного обмена / СД и ССЗ, что позволит снизить смертность от сердечно-сосудистых причин у больных СД 2 типа [6, 8, 9, 10]. В этой связи при выборе тактики лечения пациента с СД 2 типа возникают два основных вопроса:
- какие показатели гликемии будут эффективны и безопасны с точки зрения риска прогрессирования макрососудистых осложнений [11];
- все ли гипогликемические препараты одинаково безопасны для больных с макрососудистыми осложнениями [12, 13, 14].
В декабре 2011 г. состоялся 21-й конгресс Международной диабетической федерации (International Diabetes Federation, IDF), на котором были сформулированы следующие принципы эффективного лечения СД 2 типа:
- необходимость и эффективность мультифакторного подхода;
- раннее начало интенсивного лечения;
- достижение целевых значений HbA1c, артериального давления, липидов крови. Для большинства больных целевым значением признается уровень HbA1c < 7%, однако подчеркивается, что целевые значения должны определяться индивидуально [15];
- международный алгоритм ведения пациента с СД 2 типа является общим руководством и служит основой для создания региональных и национальных рекомендаций.
Согласно алгоритму IDF (2011), модификация образа жизни (изменение типа питания, повышение уровня физической активности, уменьшение избыточной массы тела, отказ от курения) – обязательный компонент терапевтической тактики, вводимый на первом же этапе лечения и присутствующий на всем его протяжении. Начиная с момента постановки диагноза одновременно с немедикаментозной терапией назначают метформин. Алгоритм построен по принципу интенсификации терапии. Каждый раз когда в течение 3-месячного периода не удается достичь целевого уровня HbAlc, терапия должна быть изменена. На каждом этапе эксперты IDF предлагают два подхода: стандартный и альтернативный.
В качестве препарата первого выбора для стартовой терапии рекомендован метформин (при отсутствии противопоказаний, таких, например, как почечная недостаточность). Основанием для такой рекомендации послужили следующие характеристики препарата: благоприятное влияние на массу тела, безопасность в отношении развития гипогликемических состояний, положительное воздействие на сердечно-сосудистую систему, невысокая стоимость. Результаты применения метформина у пациентов с избыточной массой тела в рамках исследования UKPDS (United Kingdom Prospective Diabetes Study – Проспективное исследование сахарного диабета в Великобритании) свидетельствуют о том, что метформин способен снизить сердечно-сосудистый риск в большей степени, чем можно было предположить, исходя из величины снижения уровня HbAlc. У пациентов с впервые выявленным СД 2 типа назначение метформина статистически значимо снижало риск смерти, ассоциированной с диабетом, на 42% и смерти от всех причин на 36% по сравнению с пациентами из группы изменения образа жизни [13].
В качестве альтернативных препаратов первого ряда в алгоритме IDF рассматриваются производные сульфонилмочевины (ПСМ) и ингибиторы альфа-глюкозидазы. Если монотерапия метформином не позволяет достичь целевого уровня гликемии, необходимо назначить второй препарат: в рамках стандартного подхода рекомендован ПСМ (стандартный подход), альтернативного – ингибитор альфа-глюкозидазы, либо ингибитор дипептидилпептидазы 4-го типа (ДПП-4), либо тиазолидиндион. Если контроль диабета все еще остается неудовлетворительным, следует добавить третий пероральный препарат (ингибитор альфа-глюкозидазы, или ингибитор ДПП-4, или тиазолидиндион) или перевести пациента на инсулинотерапию. В качестве альтернативы на третьей линии терапии алгоритм IDF предлагает агонист рецепторов глюкагоноподобного пептида-1 (ГПП-1) [16].
Таким образом, в арсенале эндокринолога представлен широкий спектр лекарственных препаратов для коррекции гипергликемии с убедительной доказательной базой их эффективности и безопасности. Вместе с тем отсутствуют исследования, позволяющие всесторонне сравнить все фармакологические классы и клинические исходы, особенно это актуально для новых препаратов. Выбор конкретного препарата затруднен еще и потому, что большинство противодиабетических средств, назначаемых в виде монотерапии, характеризуются сопоставимой эффективностью (снижение уровня HbA1c ~ на 1%). Результаты проведенных исследований также не позволяют сделать выводы относительно сравнительной эффективности противодиабетических препаратов в снижении общей смертности, сердечно-сосудистой заболеваемости и смертности, а также риска микрососудистых исходов. Это значительно затрудняет разработку схем лечения СД 2 типа. Без комплексной оценки пользы и безопасности сахароснижающих препаратов невозможно реализовать индивидуальный подход к лечению больных СД. Обеспечение желаемого длительного контроля гликемии во многом затрудняет прогрессирующее ухудшение функции бета-клеток. В связи с этим большего внимания заслуживают препараты, сохраняющие их свойства и функцию. В мае 2012 г. были опубликованы новейшие предложения ADA и EASD по тактике лечения СД 2 типа. Ключевые положения этого документа гласят:
- целевые значения гликемии и гипогликемизирующая терапия должны быть индивидуализированы;
- диета, физическая нагрузка и обучение по-прежнему являются фундаментом терапии пациентов с СД 2 типа;
- при отсутствии противопоказаний метформин – оптимальный препарат первой линии терапии СД 2 типа;
- в настоящее время недостаточно данных о преимуществах тех или иных препаратов на следующем этапе лечения. Разумной является комбинация метформина с 1–2 пероральными или инъекционными сахароснижающими препаратами, назначаемыми с учетом возможных побочных эффектов и противопоказаний;
- основное внимание при лечении следует уделять снижению комплексного сердечно-сосудистого риска.
Согласно последним международным рекомендациям (ADA/EASD, IDF), при лечении СД 2 типа необходимо стремиться к достижению уровня HbA1c менее 7% у большинства больных. Достижение более низких показателей HbA1c (6,0–6,5%) может быть рекомендовано только пациентам с небольшой длительностью заболевания, с высокой ожидаемой продолжительностью жизни и в отсутствие тяжелых ССЗ. Совет экспертов Российской ассоциации эндокринологов (РАЭ) разработал «Консенсус по инициации и интенсификации сахароснижающей терапии СД 2 типа» [17], в котором главный акцент сделан на индивидуальном подходе, безопасности и эффективности в лечении пациентов. При выборе индивидуального целевого уровня HbA1c в первую очередь рекомендовано учитывать:
- возраст пациента;
- ожидаемую продолжительность жизни;
- наличие тяжелых осложнений;
- риск развития тяжелых гипогликемий.
Тактика интенсивного лечения СД 1 и 2 типа, принципиальным отличием которой является достижение целевых значений гликемии с использованием всех существующих сахароснижающих препаратов, доказала свою неоспоримую эффективность в отношении уменьшения количества микрососудистых осложнений СД – ретинопатии и нефропатии. Актуальной задачей по-прежнему остается анализ взаимосвязи степени компенсации углеводного обмена с развитием и прогрессированием макрососудистых осложнений [18]. Ни одно из проведенных исследований не продемонстрировало существенного влияния интенсивного контроля гликемии на снижение сердечно-сосудистых рисков, а также на частоту таких конечных точек, как общая смертность и смертность от ССЗ.
Доступные сегодня данные носят противоречивый характер. Результаты метаанализа данных 13 рандомизированных контролируемых исследований позволили авторам прийти к заключению о том, что интенсивная терапия СД не оказывала влияния на уровень общей смертности и смертности от ССЗ, однако ассоциировалась с уменьшением риска несмертельного инфаркта миокарда (отношение рисков (ОР) 0,85, доверительный интервал (ДИ) 0,74–0,96, p < 0,001) и микроальбуминурии (ОР 0,90, ДИ 0,85–0,96, p < 0,001) [11]. При этом на фоне интенсивной терапии более чем в 2 раза увеличивался риск тяжелой гипогликемии (ОР 2,33, ДИ 1,62–3,36, p < 0,001). Более того, после завершения исследований ACCORD (Action to Control CardiOvascular Risk in Diabetes – Исследование по контролю риска развития сердечно-сосудистых заболеваний при сахарном диабете 2 типа) и VADT (Veterans Affairs Diabetes Trial – Исследование сахарного диабета у ветеранов войн США) был сделан вывод о том, что интенсивное снижение уровня глюкозы может быть опасным для пациентов с СД 2 типа с высоким риском сердечно-сосудистых осложнений.
Большой выбор сахароснижающих препаратов и возможность их комбинирования увеличивают количество вариантов лечения, из-за чего возрастает и неопределенность выбора правильного метода. Практикующие врачи нуждаются в четком руководстве по тактике последовательного лечения СД. Представленный РАЭ «Консенсус по инициации и интенсификации сахароснижающей терапии СД 2 типа» [17] – это первый отечественный алгоритм лечения СД 2 типа, в котором тактика лечения определена в зависимости от исходного уровня HbA1c. Препаратами первого ряда для начала лечения при уровне HbA1c 6,5–7,5% являются метформин, ингибиторы ДПП-4, агонисты рецепторов ГПП-1. В качестве альтернативных препаратов для начала лечения могут быть использованы ПСМ, глиниды, тиазолидиндионы, ингибиторы альфа-глюкозидазы.
ПСМ рекомендуются как альтернатива для применения в качестве препаратов первого ряда при HbA1c 6,5–7,5% из-за возможных побочных действий – риска развития гипогликемий и прибавки массы тела. Назначение этих препаратов особенно оправдано в отсутствие избыточной массы тела или ожирения (что свидетельствует в пользу сниженной секреции инсулина у конкретного пациента), а также при наличии непереносимости препаратов с низким риском гипогликемии или противопоказаний к их применению. Из препаратов ПСМ предпочтительнее назначать гликлазид МВ (модифицированного высвобождения) или глимепирид. Препарат глибенкламид не рекомендован в качестве стартового сахароснижающего средства, так как он ассоциируется с наиболее высоким риском развития гипогликемии.
При исходном уровне HbA1c 7,6–9,0% сразу с момента диагностики СД 2 типа целесообразно назначать комбинацию двух сахароснижающих препаратов, воздействующих на разные механизмы развития заболевания: инсулинорезистентность и дефект секреции инсулина. К наиболее рациональным комбинациям относятся сочетания метформина и препаратов, стимулирующих секрецию инсулина: ПСМ, ингибиторов ДПП-4, агонистов ГПП-1 или глинидов. У больных с выраженной декомпенсацией углеводного обмена (HbA1c более 8,5%) предпочтение отдается комбинации метформина с ПСМ или инсулином. При исходном уровне HbA1c более 9,0% лечение СД 2 типа должно начинаться с инсулинотерапии. Режимы инсулинотерапии могут быть различными, возможны комбинации инсулина продленного действия с пероральными сахароснижающими препаратами, в том числе и с ПСМ. Если за 6 месяцев инсулинотерапии удается достигнуть индивидуальной цели гликемического контроля или уровень HbA1c снижается более чем на 1,5%, возможен переход на комбинацию двух или трех пероральных сахароснижающих препаратов с отменой инсулина.
ПСМ – наиболее часто используемые препараты во всем мире. Они образуют связи с АТФ-чувствительными калиевыми каналами (КАТФ-каналы) на поверхности ряда клеток, прежде всего бета-клеток. Данные структуры представляют собой октамерный комплекс, образованный из двух белковых субъединиц, одна из которых является рецептором сульфонилмочевины (sulfonylurea receptor 1 или 2 типа, SUR 1 или SUR 2), вторая – формирующей пору субъединицей Kir 6.х (Kir 6.1 или Kir 6.2). Обеспечивая изменение мембранного потенциала, КАТФ-каналы участвуют в регуляции обменных процессов в разных тканях, включая бета-клетки, сердце, скелетные мышцы, гладкомышечную ткань сосудов, ткань мозга. Кроме того, КАТФ-каналы обладают тканевой специфичностью, которая зависит от структуры и молекулярной массы составляющих субъединиц, что в свою очередь определяет электрофизиологические свойства тканей и их реакцию на различные факторы и лекарственные препараты. КАТФ-каналы играют роль «сенсоров» при возникновении таких метаболических стрессов, как гипергликемия, гипогликемия, ишемия и гипоксия.
В стенке сосудов КАТФ-каналы участвуют в регуляции мышечного тонуса, в коронарных артериях – в вазодилатации в ответ на ишемию. КАТФ-каналы (Kir 6.2 / SUR 1) гипоталамуса участвуют в регуляции секреции глюкагона в ответ на гипогликемию, а также в регуляции продукции глюкозы печенью. В бета-клетках ПСМ стимулируют высвобождение инсулина путем прямого связывания с SUR-субъединицей и закрытия КАТФ-каналов. Во время ишемии активация КАТФ-каналов в миокарде способствует защите мышцы от повреждения. Этот эндогенный защитный механизм, повышающий резистентность сердца к летальным повреждениям, называют ишемическим прекондиционированием. Ишемическая метаболическая адаптация была впервые описана и определена как «повышение резистентности миокарда к ишемическому воздействию в результате повторяющихся кратковременных эпизодов сублетальной ишемии, чередующихся с периодами реперфузии». В нормальных физиологических условиях КАТФ-каналы в сердечной мышце закрыты, их открытие во время гипоксии приводит к защитному укорочению сердечных потенциалов действия, ухудшающему работу сердца. Угнетение КАТФ-каналов в сердце нарушает феномен «закаливания ишемией» (ишемического прекондиционирования).
Блокада КАТФ-каналов сердца препаратами сульфонилмочевины может быть пагубной для миокарда в состоянии ишемии, так как она подавляет ишемическое прекондиционирование. Некоторые ПСМ (глибенкламид и толбутамид) связываются с КАТФ-каналами как бета-клетки, так и кардиомиоцита. В ряде исследований было доказано, что глибенкламид и глипизид упраздняют кардиопротективный эффект ишемического прекондиционирования, причем даже терапевтических доз этих ПСМ было достаточно для блокирования защитного эффекта прекондиционирования в миокарде человека. В отличие от них, гликлазид (препарат Диабетон МВ) обладает способностью связываться только с рецептором сульфонилмочевины (SUR 1) на бета-клетке и не взаимодействует с рецепторами другой локализации. Подчеркнем, подобной селективностью среди всех препаратов группы ПСМ характеризуется только Диабетон МВ. В связи с неоднозначным и неоднородным характером действия ПСМ на сердце, несомненный интерес представляют исследования, направленные на оценку влияния долгосрочной сахароснижающей терапии (включая терапию ПСМ) на смертность и значимые сердечно-сосудистые события у больных СД 2 типа, в том числе на развитие острого инфаркта миокарда и его исходы.
Для оценки риска развития острого инфаркта миокарда в зависимости от предшествующей сахароснижающей терапии и смертности от него было проведено популяционное исследование по типу «случай – контроль», охватившее 6738 больных, впервые госпитализированных в связи с острым инфарктом миокарда в период с 1994 по 2002 г. в Дании. Данные были получены из национального регистра Северной Ютландии (Дания) – The Hospital Discharge Registry (HDR) of North Jutland County, Denmark. В качестве контроля были проанализированы истории болезни 67 374 пациентов соответствующего возраста и пола, имеющих факторы риска развития инфаркта миокарда [19].
После анализа всех данных было установлено, что применение любого сахароснижающего препарата ассоциируется с риском развития инфаркта миокарда. Для пациентов, принимавших в течение как минимум 90 дней перед госпитализацией так называемые старые ПСМ (глибенкламид, хлорпропамид, глипизид), скорректированный относительный риск развития инфаркта миокарда составил 2,07 (95% ДИ 1,81–2,37) и был достоверно выше, чем для «новых» ПСМ (глимепирид и гликлазид) (ОР 1,36, 95% ДИ 1,01–1,84, p = 0,01). Риск развития инфаркта миокарда у пациентов, получавших инсулин, был выше, чем у тех, кто получал пероральную сахароснижающую терапию (p < 0,005). Риск развития инфаркта миокарда при приеме препаратов, не относящихся к группе ПСМ (метформин – 78% больных), при назначении других препаратов (акарбоза – 19%, репаглинид – 3%) был такой же, как и при приеме «новых» ПСМ. Комбинация пероральных сахароснижающих препаратов не ассоциировалась с риском развития острого инфаркта миокарда. Вместе с тем отсутствие сахароснижающей терапии у больных СД 2 типа соответствовало максимальному риску госпитализации в связи с острым инфарктом миокарда (табл. 2). Анализ данных о более длительной сахароснижающей терапии – в течение 180 дней до госпитализации – существенных различий не выявил.
При анализе 30-дневной смертности от острого инфаркта миокарда при использовании разных ПСМ установили, что при применении «новых» препаратов сульфонилмочевины – глимепирида и гликлазида – смертность была достоверно ниже. Особый интерес представляют данные крупного популяционного исследования, спланированного для изучения сердечно-сосудистого риска и смертности на фоне терапии различными секретагогами по сравнению с метформином. Анализировались данные Датского национального регистра по всем пациентам в возрасте старше 20 лет, начавшим терапию секретагогами или метформином в период с 1997 по 2006 г. Большинство пациентов (77%) получали секретагоги или метформин в виде монотерапии в течение всего периода наблюдения, который в среднем составил 3,3 года. В общей сложности в исследование было включено 107 806 пациентов, из них 9607 – с инфарктом миокарда в анамнезе. В качестве конечных точек оценивались общая, сердечно-сосудистая смертность и комбинированная точка, включавшая инфаркт миокарда, инсульт или сердечно-сосудистую смерть.
Результаты анализа показали достоверное повышение риска общей смертности и комбинированной сердечно-сосудистой точки при терапии глибенкламидом у пациентов без инфаркта миокарда и с инфарктом миокарда в анамнезе; статистической значимости достигли и различия по риску сердечно-сосудистой смертности. Аналогичные данные получены в группах других неселективных препаратов ПСМ – толбутамида, глипизида и глимепирида – как у больных с инфарктом миокарда, так и без него. И напротив, риски общей и сердечно-сосудистой смертности на терапии гликлазидом и репаглинидом значимо не отличались от группы метформина и между собой (табл. 3). Таким образом, анализируя представленные данные, можно заключить, что гликлазид обладает несомненным преимуществом в сравнении с другими ПСМ в отношении риска общей смертности, сердечно-сосудистой смертности и комбинированной конечной точки (инфаркт миокарда, инсульт, сердечно-сосудистая смерть).
При анализе Украинского национального регистра, включившего 64 288 пациентов, получавших глибенкламид (n = 50 341), глимепирид (n = 2479) или гликлазид (n = 11 368), терапия гликлазидом и глимепиридом ассоциировалась с достоверно меньшим риском общей смертности по сравнению с глибенкламидом: ОР 0,33 (95% ДИ 0,26–0,41, p < 0,001) и ОР 0,605 (95% ДИ 0,413–0,886, p < 0,001) соответственно. В отношении сердечно-сосудистой смертности достоверное снижение риска по сравнению с глибенкламидом отмечалось только в группе гликлазида: ОР 0,29 (95% ДИ 0,21–0,38, p < 0,001). Эти данные стали основанием для принятия решения об отказе от использования в Украине глибенкламида в пользу гликлазида и глимепирида. Более благоприятный сердечно-сосудистый прогноз у пациентов, получающих терапию гликлазидом, предположительно, обусловлен особыми фармакокинетическими свойствами гликлазида, а именно – обратимостью взаимодействия с рецептором бета-клетки, что предупреждает избыточную секрецию инсулина и способствует сохранению секреторного ответа.
Влияние Диабетона МВ на риск развития и прогрессирования сосудистых осложнений СД наглядно продемонстрировало исследование ADVANCE (Action in Diabetes and Vascular disease: preterAx and diamicroN-MR Controlled Evaluation) [20], самое крупное исследование в современной диабетологии. Целью исследования ADVANCE было изучить эффективность режима интенсивного контроля гликемии, основанного на применении гликлазида модифицированного высвобождения (Диабетона МВ), а также эффективность антигипертензивной терапии с помощью современной комбинации индапамида и периндоприла А (Нолипрел А) в снижении риска сердечно-сосудистых осложнений у пациентов с СД 2 типа. Гликлазид МВ использовался в сочетании с другими препаратами, которые по усмотрению врача назначались для достижения уровня HbA1c 6,5% и ниже. Дополнительные пероральные сахароснижающие препараты и инсулин включали в схему терапии только после достижения максимальной дозы Диабетона MВ (120 мг/сут) и в случае невозможности снижения HbA1c до целевого значения 6,5% на монотерапии гликлазидом. Стандартный контроль гликемии подразумевал достижение целевого уровня HbA1c в соответствии с местными рекомендациями по лечению СД. Первичной конечной точкой были нефатальный инсульт, нефатальный инфаркт миокарда или сердечно-сосудистая смерть.
К концу наблюдения средний уровень HbA1c в группе интенсивного контроля гликемии составил 6,5%, в группе стандартного контроля – 7,3%. При интенсивной терапии уровень HbA1c был ниже на 0,67 (p < 0,001), а уровень гликемии натощак – на 1,2 ммоль/л (p < 0,001), чем при стандартной терапии. Среднее систолическое артериальное давление также было ниже в группе интенсивного гликемического контроля (135,5 мм рт. ст. против 137,9 мм рт. ст.; p < 0,001), при этом различия были выявлены уже через 3 месяца испытания и сохранялись до его окончания. К концу исследования средняя масса тела у пациентов из группы интенсивного контроля гликемии оказалась на 0,7 кг выше, чем у пациентов из группы стандартного гликемического контроля. Через 1 год от начала терапии в группе интенсивного лечения был достигнут уровень HbA1c 6,4%, в группе стандартного лечения – 7,5%. Данные показатели сохранялись в течение всего периода наблюдения (5 лет).
Результаты, которых удалось добиться в группе интенсивного контроля гликемии при использовании стратегии лечения, основанной на применении Диабетона МВ, обобщены на рисунке 1. Эти данные послужили доказательной базой для применения Диабетона МВ в профилактике осложнений СД 2 типа путем интенсивного контроля. Все вышесказанное позволяет нам говорить о Диабетоне МВ 60 мг как об уникальном препарате, определяющем роль производных сульфонилмочевины в лечении СД 2 типа. В исследовании ADVANCE у пациентов и с высоким, и с низким уровнем систолического артериального давления наблюдалось замедленное прогрессирование нефропатии. Кроме того, в группе интенсивного контроля на фоне терапии Диабетоном МВ впервые был продемонстрирован регресс и даже нормализация альбуминурии.
Таким образом, главным итогом исследования ADVANCE следует признать значимость интенсивного гликемического контроля в предотвращении микрососудистых осложнений СД 2 типа. Доказательств эффективности интенсивной терапии в отношении профилактики основных макрососудистых заболеваний получено не было, хотя небольшую пользу авторы не исключают. Важно, что применение Диабетона МВ позволило безопасно достичь целевого уровня HbA1c у большинства пациентов независимо от таких факторов, как возраст пациентов, давность заболевания, предшествующая сахароснижающая терапия, исходный уровень HbA1c, индекс массы тела. Полученные результаты позволили доказать клиническую и прогностическую эффективность Диабетона МВ.
Поскольку прогрессирование СД связано с неуклонным снижением функции и массы бета-клеток, активно обсуждается вопрос, может ли длительное применение ПСМ привести к дисфункции и апоптозу бета-клеток, ускоряя тем самым развитие инсулинопотребности. Однако все еще не известно, отличаются ли ПСМ друг от друга по степени влияния на процессы апоптоза в бета-клетке. В связи с этим особый интерес представляют результаты исследования, в котором оценивалось влияние различных ПСМ и натеглинида на уровни окислительного стресса и апоптоза в культуре бета-клеток поджелудочной железы. Клетки подвергали воздействию различных препаратов сульфонилмочевины (глибенкламида, глимепирида и гликлазида) и натеглинида в разных концентрациях. Воздействие на клетки глибенкламида, глимепирида и натеглинида в течение 24 часов привело к значительному увеличению внутриклеточного образования реактивных форм кислорода, величина которого зависела от концентрации препарата. Оценка образования реактивных форм кислорода показала, что стимулирующее воздействие глибенкламида на апоптоз достоверно сильнее, чем глимепирида или натеглинида. Обработка клеток гликлазидом не привела к достоверному увеличению числа апоптозных клеток, что свидетельствует о явном преимуществе данного препарата.
Ранее были опубликованы сообщения о том, что гликлазид уменьшает индуцированную перекисью водорода гибель бета-клеток путем апоптоза. В подтверждение того, что гликлазид в меньшей степени вызывает недостаточность бета-клеток, чем глибенкламид, говорят результаты проведенного ретроспективного анализа. Было показано, что пациенты, которые получали гликлазид, нуждались в инсулине реже и значительно позднее, чем пациенты, получавшие глибенкламид. Антиоксидантные свойства гликлазида обусловлены особенностями строения молекулы препарата: Диабетон – единственное производное сульфонилмочевины, в составе молекулы которого имеется кольцевая структура (аминоазобициклооктановая группа). Недавнее исследование с использованием метода электронно-спинового резонанса подтвердило эффективность гликлазида в нейтрализации гидроксильных и супероксидных радикалов. Таким образом, гликлазид может уменьшать окислительный стресс за счет способности нейтрализовать свободные радикалы и не оказывает ускоряющего влияния на процессы апоптоза в бета-клетках.
Обсуждая вопросы эффективности и безопасности сахароснижающей терапии, нельзя обойти молчанием исследования, посвященные изучению эффективности и безопасности новых групп препаратов. Так, в поисках оптимального метода лечения СД 2 типа был изучен принципиально новый механизм регуляции гомеостаза глюкозы посредством гормонов желудочно-кишечного тракта, называемых инкретинами. К естественным инкретинам человека относятся глюкозозависимый инсулинотропный полипептид, вырабатываемый K-клетками слизистой оболочки двенадцатиперстной и тощей кишки, и глюкагоноподобный пептид-1, синтезируемый L-клетками слизистой подвздошной кишки. Гормоны семейства инкретинов секретируются в кишечнике в течение суток, их уровень повышается в ответ на прием пищи.
Инкретины являются частью внутренней физиологической системы регуляции гомеостаза глюкозы. При нормальном или повышенном уровне глюкозы крови гормоны семейства инкретинов способствуют увеличению синтеза инсулина, а также его секреции бета-клетками поджелудочной железы за счет сигнальных внутриклеточных механизмов, ассоциированных с циклическим аденозинмонофосфатом. По характеру воздействия на желудочно-кишечный тракт, секрецию инсулина и глюкагона ГПП-1 представляет интерес в связи с лечением больных СД 2 типа. Нативный ГПП-1 имеет небольшую терапевтическую ценность, так как быстро разрушается ферментом ДПП-4 (время его полужизни составляет лишь 1,5–2,0 минуты). Были созданы две группы лекарственных препаратов:
- вещества, имитирующие действие ГПП-1;
- вещества, пролонгирующие действие эндогенного ГПП-1, или ингибиторы ДПП-4.
Распространено мнение о том, что препараты этих групп в силу своего механизма действия характеризуются более высоким профилем безопасности и практически не вызывают гипогликемии, в отличие от ПСМ. Однако недавно завершившееся исследование, в котором оценивали частоту эпизодов гипогликемии у пациентов с СД, соблюдающих пост в период Рамадана, показало, что число эпизодов гипогликемии у пациентов, получавших Диабетон МВ, было не выше, чем у пациентов, получавших ингибитор ДПП-4 ситаглиптин (рис. 2) [21]. Эти данные подтверждают то, что гликлазид МВ благодаря строению молекулы обладает особыми свойствами и его следует рассматривать отдельно от группы препаратов сульфонилмочевины. Опубликованные на данный момент экспериментальные и клинические данные говорят о потенциальном кардиопротективном эффекте инкретинов. Благодаря механизму действия агонисты ГПП-1 и ингибиторы ДПП-4 могут сокращать сердечно-сосудистый риск, однако эта возможность должна быть подтверждена большими долгосрочными клиническими испытаниями.
В заключение необходимо еще раз отметить, что, несмотря на выдающиеся успехи современной фармакологии и внедрение в клиническую практику диабетологии новых групп препаратов, производные сульфонилмочевины по-прежнему остаются востребованными и не уступают своих позиций. Одним из лучших и наиболее безопасных препаратов этого ряда, без сомнения, остается Диабетон МВ, свойства которого хорошо изучены, а эффекты доказаны и знакомы практическим врачам.
1. Gerstein H.C., Pogue J., Mann J.F. et al. The relationship between dysglycaemia and cardiovascular and renal risk in diabetic and non-diabetic participants in the HOPE study: a prospective epidemiological analysis // Diabetologia. 2005. Vol. 48. № 9. P. 1749–1755.
2. Викулова О.К. Стандарты оказания медицинской помощи больным сахарным диабетом Американской диабетической ассоциации: пересмотр 2009 года (краткое содержание) // Сахарный диабет. 2009. № 1. С. 71–75.
3. Granger C.B., Califf R.M., Young S. et al. Outcome of patients with diabetes mellitus and acute myocardial infarction treated with thrombolytic agents. The Thrombolysis and Angioplasty in Myocardial Infarction (TAMI) Study Group // J. Am. Coll. Cardiol. 1993. Vol. 21. № 4. P. 920–925.
4. Stratton I.M., Adler A.I., Neil H.A. et al. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study // BMJ. 2000. Vol. 321. № 7258. P. 405–412.
5. Juutilainen A., Lehto S., Rönnemaa T. et al. Similarity of the impact of type 1 and type 2 diabetes on cardiovascular mortality in middle-aged subjects // Diabetes Care. 2008. Vol. 31. № 4. P. 714–719.
6. Sarwar N., Gao P., Seshasai S.R. et al. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies // Lancet. 2010. Vol. 375. № 9733. P. 2215–2222.
7. Zoungas S., Chalmers J., Ninomiya T. et al. Association of HbA1c levels with vascular complications and death in patients with type 2 diabetes: evidence of glycaemic thresholds // Diabetologia. 2012. Vol. 55. № 3. P. 636–643.
8. Study rationale and design of ADVANCE: action in diabetes and vascular disease--preterax and diamicron MR controlled evaluation // Diabetologia. 2001. Vol. 44. № 9. P. 1118–1120.
9. Selvin E., Marinopoulos S., Berkenblit G. et al. Meta-analysis: glycosylated hemoglobin and cardiovascular disease in diabetes mellitus // Ann. Intern. Med. 2004. Vol. 141. № 6. P. 421–431.
10. Stettler C., Allemann S., Jüni P. et al. Glycemic control and macrovascular disease in types 1 and 2 diabetes mellitus: Meta-analysis of randomized trials // Am. Heart. J. 2006. Vol. 152. № 1. P. 27–38.
11. Boussageon R., Bejan-Angoulvant T., Saadatian-Elahi M. et al. Effect of intensive glucose lowering treatment on all cause mortality, cardiovascular death, and microvascular events in type 2 diabetes: meta-analysis of randomised controlled trials // BMJ. 2011. Vol. 343. P. d4169.
12. Patel A., MacMahon S., Chalmers J. et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes // N. Engl. J. Med. 2008. Vol. 358. № 24. P. 2560–2572.
13. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). UK Prospective Diabetes Study (UKPDS) Group // Lancet. 1998. Vol. 352. № 9131. P. 854–865.
14. Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE study and MICRO-HOPE substudy. Heart Outcomes Prevention Evaluation Study Investigators // Lancet. 2000. Vol. 355. № 9200. P. 253–259.
15. Hamet P. What matters in ADVANCE and ADVANCE-ON // Diabetes Obes. Metab. 2012. Vol. 14. Suppl. 1. P. 20–29.
16. Смирнова О.М., Кононенко И.В. Гипогликемизирующая терапия больных сахарным диабетом 2 типа и ишемической болезнью сердца, в том числе с инфарктом миокарда и после интервенционных вмешательств // Сахарный диабет. 2012. № 3. С. 27–38.
17. Дедов И.И., Шестакова М.В., Аметов А.С. и др. Консенсус совета экспертов Российской ассоциации эндокринологов по инициации и интенсификации сахароснижающей терапии у больных сахарным диабетом 2 типа // Сахарный диабет. 2011. № 4. С. 6–17.
18. Kengne A.P., Patel A., Marre M. et al. Contemporary model for cardiovascular risk prediction in people with type 2 diabetes // Eur. J. Cardiovasc. Prev. Rehabil. 2011. Vol. 18. № 3. P. 393–398.
19. Johnsen S.P., Monster T.B., Olsen M.L. et al. Risk and short-term prognosis of myocardial infarction among users of antidiabetic drugs // Am. J. Ther. 2006. Vol. 13. № 2. P. 134–140.
20. Zoungas S., de Galan B.E., Ninomiya T. et al. Combined effects of routine blood pressure lowering and intensive glucose control on macrovascular and microvascular outcomes in patients with type 2 diabetes: New results from the ADVANCE trial // Diabetes Care. 2009. Vol. 32. № 11. P. 2068–2074.
21. Çetinkalp Ş. Sulfonylurea therapy: fighting diehard beliefs // http://www.diafocus.com/2013/02/05/sulfonylurea-therapy-fighting-diehard-beliefs/
Sulfonylureas for the treatment of type 2 diabetes mellitus: focus at Diabeton MR
O.M. Smirnova,
I.V. Kononenko
Federal State Budgetary Institution Endocrinology Research Center
Contact person: Irina Vladimirovna Kononenko, shakhtarina@bk.ru
The authors analyze effects of sulfonylureas on the function of pancreatic beta-cell and cardiovascular risks with special focus at the benefits of modified-release gliclazide (Diabeton MR).
Key words: type 2 diabetes mellitus, sulfonylureas, gliklazide MR
Новости на тему
02.02.2024
21.09.2023
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.