Современные направления терапии генитальных инфекций и бактериального вагиноза
- Аннотация
- Статья
- Ссылки
- English
Введение
Влагалище представляет собой сложную саморегулирующуюся экосистему, которая создает свою собственную среду и поддерживает баланс между нормальной микрофлорой и условно-патогенными микроорганизмами. Здоровая микрофлора нижних половых путей у женщин преимущественно состоит из лактобактерий. Наиболее распространенными видами являются Lactobacillus crispatus, Lactobacillus jensenii и Lactobacillus iners [1–3]. Именно эти бактерии обеспечивают колонизационную резистентность влагалища, препятствуя инвазии в слизистую влагалища эндогенных, условно-патогенных и патогенных микроорганизмов.
Симбиотические отношения между организмом и лактобактериями регулируются множеством факторов. Значительная роль в этом процессе отводится гормонам, циркулирующим в организме женщины и влияющим на образование гликогена вагинальным эпителием [4]. Лактобактерии, перерабатывая гликоген, продуцируют молочную кислоту, которая в значительной степени ответственна за кислую среду (рН < 4–5) во влагалище. Кислая среда в свою очередь способствует подавлению роста многих потенциальных возбудителей и является одним из условий поддержания колонизационной резистентности, нарушение которой влечет за собой опасность возникновения ряда патологических состояний и заболеваний [5].
Бактериальный вагиноз
Выделения из половых путей, сопровождающиеся неприятным запахом, раздражением, зудом, – одна из самых частых причин обращения женщины к акушеру-гинекологу. Синдром патологических влагалищных выделений чаще всего сопутствует таким заболеваниям, как бактериальный вагиноз, вульвовагинальный кандидоз и трихомониаз. Именно на долю бактериального вагиноза приходится до 87% случаев патологических выделений из влагалища у женщин детородного возраста. В целом в популяции бактериальным вагинозом страдают от 16 до 65% женщин, частота бактериального вагиноза у беременных составляет 15–37% [6].
В отличие от типичных инфекций, передающихся половым путем, которые вызываются одним этиологическим агентом, например, трихомониаза или кандидоза, бактериальный вагиноз имеет полимикробную природу. Вагинальные лактобациллы, продуцирующие перекись водорода (Lactobacillus spp.), замещаются на многочисленные виды анаэробных микроорганизмов: Gardnerella vaginalis, Prevotella, Peptostreptococcus и Bacteroides sрр. [7]. Считается, что именно Gardnerella vaginalis играет ведущую роль в формировании клинических симптомов бактериального вагиноза, хотя точные механизмы и последовательность развития этого полимикробного процесса до сих пор не ясны [8]. Большинство микроорганизмов, обнаруживаемых при бактериальном вагинозе, также часто присутствует (хотя и в небольшом количестве) во влагалище здоровых и не имеющих сексуального опыта женщин. Данный факт позволяет рассматривать бактериальный вагиноз не как инфекционное заболевание, а как сложный дисбаланс микробиоценоза влагалища.
На возникновение бактериального вагиноза влияет целый ряд условий. Например, по данным некоторых эпидемиологических исследований, риск развития бактериального вагиноза у женщин африканского этнического происхождения выше, чем у женщин других расовых групп [9]. Cреди других факторов, способных спровоцировать дисбаланс флоры влагалища, следует отметить низкий социально-экономический статус, курение, спринцевания, бесконтрольный прием антибиотиков, раннее начало половой жизни, смену полового партнера, промискуитет [10, 11]. Помимо патологических симптомов бактериальный вагиноз опасен тем, что способен вызывать серьезные гинекологические и акушерские осложнения: послеродовой эндометрит, осложнения после аборта и гинекологических операций, а также воспалительные заболевания органов малого таза [13, 14]. У беременных бактериальный вагиноз может послужить причиной преждевременных родов, внутриамниотической инфекции и как следствие – пренатальной гибели плода [15].
У женщин с нарушенной из-за бактериального вагиноза влагалищной экологией повышается риск заражения инфекциями, передаваемыми половым путем (гонореей, хламидиозом, генитальным герпесом), а также вирусом иммунодефицита человека (ВИЧ). Доказана высокая чувствительность к ВИЧ женщин с бактериальным вагинозом. У 60% ВИЧ-инфицированных женщин была найдена Gardnerella vaginalis в высоких концентрациях [16–18].
Вульвовагинальный кандидоз
Почти 75% всех взрослых женщин в течение своей жизни переносят по крайней мере один эпизод вульвовагинального кандидоза. Чаще всего возбудителем вульвовагинального кандидоза является Candida albicans. Грибковая инфекция может распространиться и на другие части тела, включая кожу, слизистые оболочки, клапаны сердца, пищевод, приводя к опасным для жизни системным заболеваниям, особенно у людей с ослабленной иммунной защитой (например, беременных, людей с ВИЧ-положительным статусом, лиц, страдающих сахарным диабетом или принимающих стероидные препараты) [19, 20].
Лечение
Следует отметить, что выбор тактики ведения пациенток с бактериальным вагинозом иногда затруднителен в связи с частыми рецидивами заболевания. Задача медикаментозной терапии при бактериальном вагинозе преследует несколько целей: восстановление нарушенного равновесия микрофлоры влагалища, подавление условно-патогенной флоры (в основном анаэробной), профилактика грибковой суперинфекции. При этом лечение не должно влиять на эпителий влагалища – залог восстановления нормальной микрофлоры. Кроме того, необходимо помнить, что бактериальные и грибковые инфекции часто смешаны, поэтому следует использовать препараты широкого спектра действия, с антибактериальным, противопротозойным и фунгицидным эффектом.
По мнению экспертов Центра по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention) и Всемирной организации здравоохранения, к препаратам первой линии терапии бактериального вагиноза и трихомониаза, а также вульвовагинального кандидоза относится метронидазол. Так, согласно стандартам Всемирной организации здравоохранения, терапия бактериального вагиноза подразумевает применение:
метронидазола 500 мг два раза в сутки, семь дней;
метронидазола 2 г однократно.
Центр по контролю и профилактике заболеваний США и Международный союз по борьбе с инфекциями, передаваемыми половым путем (International Union against Sexually Transmitted Infections), рекомендуют следующие схемы терапии бактериального вагиноза:
-
метронидазол 500 мг два раза в сутки, семь дней;
-
клиндамицин крем 2%, один аппликатор (5 г) интравагинально на ночь, семь дней;
-
метронидазоловый гель 0,75% один аппликатор (5 г) интравагинально на ночь, пять дней.
Альтернативные режимы:
-
метронидазол 2 г внутрь однократно;
-
тинидазол 2 г однократно;
-
клиндамицин 300 мг внутрь два раза в сутки, семь дней;
-
клиндамицин 100 г интравагинально на ночь, три дня.
-
Согласно федеральным рекомендациям Российского общества акушеров-гинекологов (2013), лечение бактериального вагиноза проводится следующими препаратами:
-
метронидазол 500 мг два раза в сутки, семь дней;
-
метронидазол (0,75% гель) 5 г интравагинально один раз в сутки, пять дней;
-
клиндамицин (2% крем), 5 г интравагинально один раз в сутки, семь дней.
Возможно применение комбинации «750 мг метронидазола + 200 мг миконазола нитрата» интравагинально один раз в день в течение семи дней.
Интравагинальное применение метронидазола и миконазола представляет собой оптимальную альтернативу системному лечению вагинальных инфекций. Кроме того, использование топических форм позволяет существенно снизить дозу препарата или вовсе обойтись без системной терапии, что уменьшает количество побочных эффектов и позволяет назначать метронидазол пациенткам с отягощенным соматическим анамнезом.
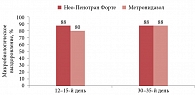
В рандомизированном сравнительном пилотном клиническом исследовании оценивалась эффективность топического и орального применения метронидазола [21]. В исследование были включены пациентки с микробиологически подтвержденным диагнозом «трихомониаз» (n = 40). Группа 1 получала 750 мг метронидазола + 200 мг миконазола (комбинированный препарат Нео-Пенотран Форте) интравагинально один раз в сутки в течение семи дней. Группа 2 принимала 2 г метронидазола перорально однократно. Контрольное микробиологическое исследование влагалищного мазка проводилось на 12–15-й и 30–35-й день после окончания лечения. Была доказана сравнимая эффективность топического и орального применения метронидазола. Кроме того, при интравагинальном введении метронидазола отмечались лучшая переносимость лечения и меньшее количество системных побочных эффектов (рисунок).
Альтернативным препаратом является тинидазол – противопротозойное и противомикробное средство, эффективное в отношении как протозойных возбудителей (Trichomonas vaginalis, Entamoeba histolytica и Giardia lamblia), так и большинства анаэробных бактерий (Gardnerella vaginalis, Bacteroides fragilis, Bacteroides melaninogenicus, Bacteroides spp., Clostridium spp., Eubacterium spp., Peptostreptococcus spp. и Veillonella spp.).
Комбинированный препарат, содержащий тинидазол и тиоконазол (Гайномакс), пополнил ряды топических препаратов с широким спектром действия: антибактериальным, антипротозойным, противогрибковым эффектом [22]. Гайномакс показан для лечения вульвовагинального кандидоза, трихомонадного вульвовагинита, бактериального вагиноза, неспецифического вагинита и микст-инфекций. Оптимальное сочетание действующих веществ (тиоконазол 100 мг + тинидазол 150 мг) делает возможным излечение за три дня.
Клиническое исследование показало терапевтическую эквивалентность схем применения препарата Гайномакс «один суппозиторий однократно в течение семи дней» и «один суппозиторий дважды в сутки в течение трех дней» [20]. При лечении вагинитов препаратом Гайномакс (один суппозиторий два раза в сутки в течение трех дней) были достигнуты высокие результаты микробиологического и клинического выздоровления. При этом показатели микробиологического и клинического выздоровления при лечении вагинитов, зафиксированные на втором визите, сохранились к третьему визиту (30–35-й день).
Заключение
Благодаря сочетанному антибактериальному, противопротозойному и антимикотическому действию комплексные препараты, сочетающие метронидазол и миконазол (Нео-Пенотран, Нео-Пенотран Форте, Нео-Пенотран Форте Л), а также тинидазол и тиоконазол (Гайномакс), обладают высокой клинической эффективностью. Применение топических препаратов при генитальных инфекциях и бактериальном вагинозе повышает комплаентность лечения, уменьшает количество побочных эффектов, быстро купирует симптомы (выделения, зуд), дает выраженный клинический эффект, подтвержденный результатами микробиологических исследований.
E.R. Dovletkhanova
Kulakov Research Center for Obstetrics, Gynecology and Perinatology
Contact person: Elmira Robertovna Dovletkhanova, eldoc@mail.ru
A problem of treating bacterial vaginosis and vulvovaginal candidiasis usually being accompanied by pathological vaginal discharge and may provoke serious gynecological and obstetric complications is considered in the paper. International and domestic recommendations regarding treatment of bacterial vaginosis are presented. It is noted that use of combined topical drugs improves compliance with treatment, lowers amount of side effects, rapidly ameliorates symptoms, provides with a marked clinical effect both during bacterial vaginosis and genital infections.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.