количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Исследования
Влияние метформина на множественные факторы сердечно-сосудистого риска
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Кардиология и Ангиология" № 2
- Аннотация
- Статья
- Ссылки
Проведено исследование, целью которого являлось установить эффективность метформина в лечении пациентов с метаболическим синдромом.
Согласно полученным результатам, препарат метформин (Глюкофаж®) показал высокую клиническую эффективность в лечении пациентов с инсулинорезистентностью, висцеральным ожирением и артериальной гипертонией (АГ), продемонстрировав при этом метаболическую нейтральность.
Согласно полученным результатам, препарат метформин (Глюкофаж®) показал высокую клиническую эффективность в лечении пациентов с инсулинорезистентностью, висцеральным ожирением и артериальной гипертонией (АГ), продемонстрировав при этом метаболическую нейтральность.
Метформин оказывает благоприятное влияние на углеводный и липидный обмен, способствует снижению массы тела, величины артериального давления и улучшению функции эндотелия сосудов у больных ожирением и АГ.
Проведено исследование, целью которого являлось установить эффективность метформина в лечении пациентов с метаболическим синдромом.
Согласно полученным результатам, препарат метформин (Глюкофаж®) показал высокую клиническую эффективность в лечении пациентов с инсулинорезистентностью, висцеральным ожирением и артериальной гипертонией (АГ), продемонстрировав при этом метаболическую нейтральность.
Согласно полученным результатам, препарат метформин (Глюкофаж®) показал высокую клиническую эффективность в лечении пациентов с инсулинорезистентностью, висцеральным ожирением и артериальной гипертонией (АГ), продемонстрировав при этом метаболическую нейтральность.
Метформин оказывает благоприятное влияние на углеводный и липидный обмен, способствует снижению массы тела, величины артериального давления и улучшению функции эндотелия сосудов у больных ожирением и АГ.
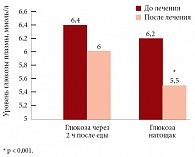
Рис. 1. Динамика показателей уровня постпрандиальной глюкозы и глюкозы натощак на фоне терапии метформином
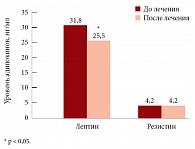
Рис. 2. Динамика уровня лептина и резистина на фоне терапии метформином
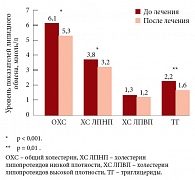
Рис. 3. Динамика показателей липидного обмена на фоне терапии метформином
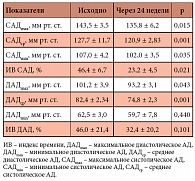
Таблица. Среднесуточные показатели артериального давления (АД) у больных с метаболическим синдромом на фоне монотерапии метформином по да
Метаболический синдром (МС) является «болезнью цивилизации» и наиболее распространен в экономически развитых странах, где около 64% населения страдают ожирением. В США диагноз МС установлен примерно у 47 млн человек, причем около половины всех пациентов с МС – в возрасте 60–69 лет. Среди лиц более молодого возраста чаще болеют мужчины. Над проблемой МС работают врачи и ученые всего мира, поскольку данный комплекс симптомов широко распространен среди населения и значительно повышает риск развития сердечно-сосудистых заболеваний (ССЗ) и сахарного диабета (СД) 2 типа [1].
Основываясь на результатах свыше 20 эпидемиологических исследований, проведенных за последние 15 лет, эксперты Всемирной организации здравоохранения (ВОЗ) оценивают МС как пандемию XXI века, охватывающую индустриально развитые страны, и отмечают, что распространение МС в развивающихся странах может достигнуть масштаба демографической катастрофы. По данным популяционного исследования EUROASPIRE (EUROpean Action on Secondary Prevention through Intervention to Reduce Events – Европейская инициатива по оценке эффективности назначений фармакологических средств во вторичной профилактике сердечно-сосудистых заболеваний), у женщин в постменопаузальном периоде наблюдается отчетливый рост числа случаев МС. Результаты проведенного метаанализа широкомасштабных исследований показали, что выявляемость МС в популяции взрослого населения составляет от 10% (в Китае) до 24% (в США).
Факторы сердечно-сосудистого риска
Метаболический синдром – это комплекс метаболических и сердечно-сосудистых нарушений, таких как артериальная гипертония (АГ), инсулинорезистентность (ИР), нарушение толерантности к глюкозе (НТГ), нарушенная гликемия натощак (НГН), абдоминальное (висцеральное) ожирение, дислипидемия и гиперурикемия. Одним из важнейших составляющих МС является нарушение углеводного обмена – НТГ и гипергликемия натощак. Установлено, что еще до выявления высокой гипергликемии натощак происходит утрата функции около 75% бета-клеток поджелудочной железы. Снижение секреторной функции бета-клеток при гипергликемии небезнадежно, и это нарушение обратимо. В ряде исследований было показано, что бета-клетки поджелудочной железы в организме человека существуют в динамическом состоянии, то есть происходит их обновление. Была также показана способность массы бета-клеток адаптироваться к различным потребностям организма в инсулине. Однако при хронической персистирующей гипергликемии значительно снижается способность оставшихся бета-клеток отвечать адекватной секрецией инсулина на острую стимуляцию глюкозой. Отсутствие ответа бета-клеток на поступающую глюкозу сопровождается нарушением первой и второй фазы секреции инсулина. По данным этих авторов, хроническая гипергликемия одновременно потенцирует влияние на бета-клетки неглюкозных секретогенов (аминокислот). Нарушенная секреция инсулина при хронической гипергликемии может быть обратима при нормализации углеводного обмена. Возникающее при хронической гипергликемии нарушение секреции инсулина получило название «глюкозотоксичность».
Глюкозотоксичность как состояние длительной гипергликемии является одной из причин вторичной инсулинорезистентности. Помимо этого, глюкозотоксичность способствует десенситизации бета-клеток, что проявляется ухудшением их секреторной активности. В свою очередь, некоторые аминокислоты, в частности глутамин, значительно влияют на действие инсулина, модулируя поглощение глюкозы. В этих случаях наблюдаемая десенситизация является следствием образования продуктов обмена – гексозаминов. Таким образом, гипергликемия и гиперинсулинемия, бесспорно, могут рассматриваться как независимые факторы риска ССЗ [2]. Данные, полученные в результате обследования индейцев пима, свидетельствуют о существенном увеличении риска возникновения СД при концентрации глюкозы натощак выше 100 мг/дл (5,6 ммоль/л) [3]. Это исследование, а также доказательства важной роли изменения стиля жизни в предупреждении развития СД [4] привели к снижению порогового критерия нормальной гликемии со 110 до 100 мг/дл (с 6,1 до 5,6 ммоль/л).
Исследования последних лет продемонстрировали, что НТГ является более значимым фактором риска ССЗ, чем НГН. В исследовании DECODE (Diabetes Epidemiology: Collaborative Analysis of Diagnostic Criteria in Europe Study, 1999) показано, что у пациентов с НТГ риск сердечно-сосудистой смерти по отношению к лицам с нормогликемией составляет 1,32, а у пациентов с НГН –1 [5, 6]. Схожие результаты получены в исследованиях Funagata Diabetes Study (1999) [7], Pacific and Indian Ocean Study (1999) [8] и др. Данные исследований позволили сделать вывод о том, что НТГ является значимым фактором риска ССЗ независимо от НГН. Это особенно важно, если учитывать тот факт, что у большого числа лиц с НТГ нет нарушений гликемии натощак. Поэтому при диагностике предиабета, МС, а также при стратификации сердечно-сосудистого риска (ССР) недостаточно определять гликемию натощак, а следует проводить пероральный глюкозотолерантный тест. Учитывая эти данные, коррекция нарушений углеводного обмена еще до развития СД 2 типа становится одной из важнейших задач терапевтов и кардиологов не только для предотвращения возникновения новых случаев СД 2 типа, но и для уменьшения риска CCЗ и смертности от ССЗ. Кроме того, весьма важным аргументом в пользу изучения МС служит его атерогенный потенциал. Согласно данным скандинавского исследования KIHD (Kuopio Ischaemic Heart Disease Risk Factor Study), проводившегося в течение 11 лет, среди больных с МС риск развития ишемической болезни сердца (ИБС) в 3–4 раза выше, а смертность от ИБС в 3 раза выше, чем у лиц без метаболических нарушений [9].
В основе всех метаболических нарушений и сердечно-сосудистых осложнений (ССО) при МС лежит висцеральное ожирение и ИР. В настоящее время существует немного препаратов, используемых для лечения ожирения. Из литературных данных известно, что препараты, влияющие на ИР, способны снижать массу тела, улучшать метаболические показатели и минимизировать факторы ССО. Бигуаниды являются одним из основных и хорошо зарекомендовавших себя классов препаратов в лечении МС. Наиболее изученным и безопасным представителем этого класса является метформин. Оригинальный препарат метформина – Глюкофаж®. Этот препарат способен снижать глюконеогенез и уменьшать продукцию глюкозы в печени, тормозить всасывание глюкозы в тонком кишечнике, снижать резистентность к инсулину и улучшать секрецию инсулина. Одним из важных свойств метформина является его способность уменьшать ИР, что может быть обусловлено увеличением передачи сигнала инсулина в клетку. Метформин вызывает увеличение активности тирозинкиназы, гликогенсинтетазы, стимулирует синтез фосфатидилинозитол-3-киназы, ферментов, ответственных за транслокацию переносчиков глюкозы. Метформин способен увеличивать утилизацию глюкозы [10]. Периферическое действие метформина проявляется на уровне тонкого кишечника, где он замедляет всасывание глюкозы и усиливает процессы анаэробного гликолиза, что способствует утилизации глюкозы в стенке кишечника. Периферический механизм действия метформина обеспечивает плавный гипогликемический эффект и отсутствие постпрандиальных пиков гипергликемии.
Результаты исследования программы профилактики СД 2 типа DPP (Diabetes Prevention Program, 2002) [11] подтвердили предположение о том, что развитие СД 2 типа у пациентов с МС можно предотвратить или замедлить его развитие у лиц, имеющих высокую степень риска. Исследование DPP убедительно показало значимость малоподвижного образа жизни и избыточной массы тела и ожирения в развитии ИР, НТГ и СД 2 типа. Впервые была доказана эффективность медикаментозной профилактики СД 2 типа с помощью метформина (препарат Глюкофаж®). В рамках исследования установлено, что лечение метформином в дозе 850 мг два раза в сутки может эффективно и безопасно снижать заболеваемость СД на 31% у пациентов с НТГ, особенно если индекс массы тела (ИМТ) у пациентов превышает 25 кг/м2 и существует высокий риск развития СД 2 типа. Американская диабетическая ассоциация (American Diabetes Association, ADA) рекомендовала использовать для лечения НГН и НТГ именно метформин.
Материалы и результаты исследования
Целью нашего исследования (исследование проводилось на базе отдела системных гипертензий НИИ кардиологии РКНПК) было оценить эффективность метформина, воздействующего на ИР, и влияние препарата на висцеральное ожирение, функциональную активность адипоцитов, показатели углеводного, липидного, пуринового обмена и артериальное давление (АД) у пациентов с МС и АГ 1-й степени. В исследование было включено 20 человек (12 мужчин, 8 женщин) в возрасте от 30 до 60 лет с МС и АГ 1-й степени. Все пациенты принимали 1000 мг метформина на протяжении 6 месяцев.
В начале исследования и по истечении срока наблюдения всем пациентам проводился забор крови для определения общего холестерина (ОХС), холестерина липопротеидов низкой плотности (ХС ЛПНП), холестерина липопротеидов высокой плотности (ХС ЛПВП), триглицеридов (ТГ), глюкозы. Для уточнения наличия НТГ проводился пероральный глюкозотолерантный тест. Показатели адипоцитарных гормонов – лептина, резистина и фактора некроза опухоли альфа (ФНО-альфа) – определялись методом иммуноферментного анализа. Также всем пациентам помимо определения антропометрических показателей (масса тела, ИМТ, ОТ (окружность талии)) проводилась оценка объема висцерального жира методом компьютерной томографии (КТ) и измерялся индекс висцерального жира методом биоэлектрического импеданса (БИ). Показатели АД были проанализированы по данным суточного мониторирования АД (СМАД).
По данным обследования были получены следующие результаты. Через 24 недели терапии метформином выявлено высокодостоверное снижение уровня глюкозы натощак с 6,2 ± 0,15 до 5,5 ± 0,1 ммоль/л (р = 0,001) (рис. 1). Изменения уровня постпрандиальной глюкозы не достигли статистической значимости, однако были достаточно выраженными в количественном отношении: до начала терапии уровень глюкозы составлял 6,4 ± 0,28 ммоль/л, а после 24 недель лечения – 6,0 ± 0,27 ммоль/л (р = 0,142). У большинства пациентов этой группы исходные уровни иммунореактивного инсулина (ИРИ) как натощак, так и после еды были выше нормы (N < 12,5 мкМЕ/мл) и составили в среднем 18,7 ± 6,98 и 35,0 ± 10,83 мкМЕ/мл соответственно. На фоне 24 недель терапии метформином отмечалась тенденция к снижению концентрации ИРИ натощак в среднем до 13,9 ± 9,12 мкМЕ/мл (р = 0,085), а постпрандиального уровня ИРИ – в среднем до 31,62 ± 7,13 мкМЕ/мл (р = 0,092). Индекс HOMA1-IR (Homeostasis Model Assessment of Insulin Resistance – гомеостатическая модель оценки резистентности к инсулину), характеризующий уровень ИР, значимо не изменялся.
При терапии метформином у 18 пациентов (90%) отмечалось достоверное снижение массы тела с 98,4 ± 3,66 до 94,9 ± 3,43 кг (р < 0,001), а также ИМТ с 35,5 ± 1,01 до 34,2 ± 0,93 кг/м² (р < 0,001) и ОТ − с 111,5 ± 2,43 до 107,3 ± 2,36 см (р < 0,001). Индекс ОТ/ОБ (отношение окружности талии к окружности бедер) снижался с 0,94 ± 0,04 до 0,92 ± 0,04 (р < 0,001). Проводимая терапия привела к достоверному снижению индекса висцерального жира с 14,8 ± 0,97 до 13,1 ± 0,9 (р = 0,003), а также отмечалось достоверное снижение объема висцерального жира с 6122 ± 256 до 6109 ± 258 (р = 0,005) соответственно, измеренного методом КТ. Исходно у 11 (55%) больных зафиксирован высокий уровень лептина по сравнению с контрольной группой, в которой он составил 10,80 нг/мл. Уровень лептина сыворотки крови в среднем по группе наблюдения равнялся 31,8 нг/мл. На фоне 24-недельной терапии метформином у 7 пациентов (70%) среди больных с исходно повышенным уровнем произошло достоверное снижение уровня лептина до 25,5 нг/мл (р = 0,03).
До начала терапии метформином у всех пациентов (100%) отмечалась сниженная концентрация уровня резистина в крови – ниже 7,3 нг/мл, и в среднем по группе этот показатель составил 4,2 ± 0,14 нг/мл; у 5 пациентов (25%) отмечалась повышенная концентрация ФНО-альфа, и в среднем по группе она равнялась 7,5 ± 0,64 пг/мл. В результате проводимой терапии уровень резистина не изменился и составил 4,2 ± 0,23 нг/мл (p = 0,813) (рис. 2). На фоне 24-недельной терапии метформином было выявлено достоверное снижение уровня ОХС с 6,1 ± 0,28 до 5,3 ± 0,22 ммоль/л (р < 0,001). Уровень ХС ЛПНП до лечения составлял в среднем 3,8 ± 0,17 ммоль/л, а через 24 недели достоверно снизился и равнялся 3,2 ± 0,17 ммоль/л (р < 0,001). Уровень ТГ также достоверно снижался с 2,2 ± 0,23 до 1,6 ± 0,16 ммоль/л (р = 0,001). Содержание ХС ЛПВП в сыворотке крови у пациентов на фоне монотерапии метформином не изменилось и составляло 1,3 ± 0,11 ммоль/л до лечения и 1,2 ± 0,09 ммоль/л после лечения (р = 0,295). Значимого повышение уровня ХС ЛПВП в результате лечения метформином не зафиксировано (рис. 3).
По результатам СМАД, на фоне 24-недельного лечения метформином в целом по группе обнаружено достоверное снижение среднесуточных значений АД. По данным СМАД, САДmax и САДср (среднее ± стандартное отклонение) достоверно снизились с 143,5 ± 3,5 до 135,8 ± 6,2 мм рт. ст. (р = 0,015) и с 127,7 ± 11,7 до 120,9 ± 2,83 мм рт. ст. (р = 0,001); ДАДср достоверно снизилось с 82,4 ± 2,34 до 74,8 ± 2,3 мм рт. ст. (р = 0,001) соответственно (табл.).
Заключение
Комплекс симптомов, составляющих МС, усугубляет течение CCЗ, приводит к развитию СД 2 типа и в целом увеличивает риск смерти. Несмотря на наличие различных препаратов для патогенетической терапии, метформин относится к немногим препаратам, способным повышать чувствительность к инсулину и тем самым улучшать показатели углеводного, липидного обмена, а также снижать как систолическое, так и диастолическое АД и показатели висцерального ожирения. Согласно национальным рекомендациям ВНОК по диагностике и лечению МС, в случае доминирования нарушений углеводного обмена в виде НТГ или гипергликемии натощак, отсутствия достаточного эффекта от немедикаментозных мероприятий и высокой степени риска развития СД 2 типа или атеросклероза показано назначение препаратов, влияющих на углеводный обмен, в частности метформина.
Метформин назначают по 500–850 мг 1–3 раза в сутки под контролем содержания глюкозы в крови. Метформин не влияет на секрецию инсулина, чем и обусловлено отсутствие гипогликемических эпизодов при его назначении. Это относится не только к больным СД, но и к пациентам с нормогликемией. Повышение чувствительности тканей к инсулину в результате терапии метформином уменьшает гиперинсулинемию, способствует снижению массы тела, величины АД и улучшению функции эндотелия сосудов у больных ожирением и АГ. Наряду с действием на углеводный обмен, метформин оказывает и благоприятное влияние на липидный обмен. Восстановление чувствительности гепатоцитов к инсулину снижает продукцию в печени ХС ЛПНП, в результате чего уменьшается содержание ТГ.
Международная федерация по сахарному диабету (International Diabetes Federation, IDF) рекомендует в случае, если изменение образа жизни для снижения веса и/или улучшения толерантности к глюкозе не будет эффективным, назначать метформин в дозе 250–850 мг два раза в день с целью профилактики развития СД у пациентов с высоким риском и МС. Учитывая полученные данные, а также метаболическую нейтральность, метформин (препарат Глюкофаж®) представляет высокую клиническую ценность в лечении пациентов с МС.
Основываясь на результатах свыше 20 эпидемиологических исследований, проведенных за последние 15 лет, эксперты Всемирной организации здравоохранения (ВОЗ) оценивают МС как пандемию XXI века, охватывающую индустриально развитые страны, и отмечают, что распространение МС в развивающихся странах может достигнуть масштаба демографической катастрофы. По данным популяционного исследования EUROASPIRE (EUROpean Action on Secondary Prevention through Intervention to Reduce Events – Европейская инициатива по оценке эффективности назначений фармакологических средств во вторичной профилактике сердечно-сосудистых заболеваний), у женщин в постменопаузальном периоде наблюдается отчетливый рост числа случаев МС. Результаты проведенного метаанализа широкомасштабных исследований показали, что выявляемость МС в популяции взрослого населения составляет от 10% (в Китае) до 24% (в США).
Факторы сердечно-сосудистого риска
Метаболический синдром – это комплекс метаболических и сердечно-сосудистых нарушений, таких как артериальная гипертония (АГ), инсулинорезистентность (ИР), нарушение толерантности к глюкозе (НТГ), нарушенная гликемия натощак (НГН), абдоминальное (висцеральное) ожирение, дислипидемия и гиперурикемия. Одним из важнейших составляющих МС является нарушение углеводного обмена – НТГ и гипергликемия натощак. Установлено, что еще до выявления высокой гипергликемии натощак происходит утрата функции около 75% бета-клеток поджелудочной железы. Снижение секреторной функции бета-клеток при гипергликемии небезнадежно, и это нарушение обратимо. В ряде исследований было показано, что бета-клетки поджелудочной железы в организме человека существуют в динамическом состоянии, то есть происходит их обновление. Была также показана способность массы бета-клеток адаптироваться к различным потребностям организма в инсулине. Однако при хронической персистирующей гипергликемии значительно снижается способность оставшихся бета-клеток отвечать адекватной секрецией инсулина на острую стимуляцию глюкозой. Отсутствие ответа бета-клеток на поступающую глюкозу сопровождается нарушением первой и второй фазы секреции инсулина. По данным этих авторов, хроническая гипергликемия одновременно потенцирует влияние на бета-клетки неглюкозных секретогенов (аминокислот). Нарушенная секреция инсулина при хронической гипергликемии может быть обратима при нормализации углеводного обмена. Возникающее при хронической гипергликемии нарушение секреции инсулина получило название «глюкозотоксичность».
Глюкозотоксичность как состояние длительной гипергликемии является одной из причин вторичной инсулинорезистентности. Помимо этого, глюкозотоксичность способствует десенситизации бета-клеток, что проявляется ухудшением их секреторной активности. В свою очередь, некоторые аминокислоты, в частности глутамин, значительно влияют на действие инсулина, модулируя поглощение глюкозы. В этих случаях наблюдаемая десенситизация является следствием образования продуктов обмена – гексозаминов. Таким образом, гипергликемия и гиперинсулинемия, бесспорно, могут рассматриваться как независимые факторы риска ССЗ [2]. Данные, полученные в результате обследования индейцев пима, свидетельствуют о существенном увеличении риска возникновения СД при концентрации глюкозы натощак выше 100 мг/дл (5,6 ммоль/л) [3]. Это исследование, а также доказательства важной роли изменения стиля жизни в предупреждении развития СД [4] привели к снижению порогового критерия нормальной гликемии со 110 до 100 мг/дл (с 6,1 до 5,6 ммоль/л).
Исследования последних лет продемонстрировали, что НТГ является более значимым фактором риска ССЗ, чем НГН. В исследовании DECODE (Diabetes Epidemiology: Collaborative Analysis of Diagnostic Criteria in Europe Study, 1999) показано, что у пациентов с НТГ риск сердечно-сосудистой смерти по отношению к лицам с нормогликемией составляет 1,32, а у пациентов с НГН –1 [5, 6]. Схожие результаты получены в исследованиях Funagata Diabetes Study (1999) [7], Pacific and Indian Ocean Study (1999) [8] и др. Данные исследований позволили сделать вывод о том, что НТГ является значимым фактором риска ССЗ независимо от НГН. Это особенно важно, если учитывать тот факт, что у большого числа лиц с НТГ нет нарушений гликемии натощак. Поэтому при диагностике предиабета, МС, а также при стратификации сердечно-сосудистого риска (ССР) недостаточно определять гликемию натощак, а следует проводить пероральный глюкозотолерантный тест. Учитывая эти данные, коррекция нарушений углеводного обмена еще до развития СД 2 типа становится одной из важнейших задач терапевтов и кардиологов не только для предотвращения возникновения новых случаев СД 2 типа, но и для уменьшения риска CCЗ и смертности от ССЗ. Кроме того, весьма важным аргументом в пользу изучения МС служит его атерогенный потенциал. Согласно данным скандинавского исследования KIHD (Kuopio Ischaemic Heart Disease Risk Factor Study), проводившегося в течение 11 лет, среди больных с МС риск развития ишемической болезни сердца (ИБС) в 3–4 раза выше, а смертность от ИБС в 3 раза выше, чем у лиц без метаболических нарушений [9].
В основе всех метаболических нарушений и сердечно-сосудистых осложнений (ССО) при МС лежит висцеральное ожирение и ИР. В настоящее время существует немного препаратов, используемых для лечения ожирения. Из литературных данных известно, что препараты, влияющие на ИР, способны снижать массу тела, улучшать метаболические показатели и минимизировать факторы ССО. Бигуаниды являются одним из основных и хорошо зарекомендовавших себя классов препаратов в лечении МС. Наиболее изученным и безопасным представителем этого класса является метформин. Оригинальный препарат метформина – Глюкофаж®. Этот препарат способен снижать глюконеогенез и уменьшать продукцию глюкозы в печени, тормозить всасывание глюкозы в тонком кишечнике, снижать резистентность к инсулину и улучшать секрецию инсулина. Одним из важных свойств метформина является его способность уменьшать ИР, что может быть обусловлено увеличением передачи сигнала инсулина в клетку. Метформин вызывает увеличение активности тирозинкиназы, гликогенсинтетазы, стимулирует синтез фосфатидилинозитол-3-киназы, ферментов, ответственных за транслокацию переносчиков глюкозы. Метформин способен увеличивать утилизацию глюкозы [10]. Периферическое действие метформина проявляется на уровне тонкого кишечника, где он замедляет всасывание глюкозы и усиливает процессы анаэробного гликолиза, что способствует утилизации глюкозы в стенке кишечника. Периферический механизм действия метформина обеспечивает плавный гипогликемический эффект и отсутствие постпрандиальных пиков гипергликемии.
Результаты исследования программы профилактики СД 2 типа DPP (Diabetes Prevention Program, 2002) [11] подтвердили предположение о том, что развитие СД 2 типа у пациентов с МС можно предотвратить или замедлить его развитие у лиц, имеющих высокую степень риска. Исследование DPP убедительно показало значимость малоподвижного образа жизни и избыточной массы тела и ожирения в развитии ИР, НТГ и СД 2 типа. Впервые была доказана эффективность медикаментозной профилактики СД 2 типа с помощью метформина (препарат Глюкофаж®). В рамках исследования установлено, что лечение метформином в дозе 850 мг два раза в сутки может эффективно и безопасно снижать заболеваемость СД на 31% у пациентов с НТГ, особенно если индекс массы тела (ИМТ) у пациентов превышает 25 кг/м2 и существует высокий риск развития СД 2 типа. Американская диабетическая ассоциация (American Diabetes Association, ADA) рекомендовала использовать для лечения НГН и НТГ именно метформин.
Материалы и результаты исследования
Целью нашего исследования (исследование проводилось на базе отдела системных гипертензий НИИ кардиологии РКНПК) было оценить эффективность метформина, воздействующего на ИР, и влияние препарата на висцеральное ожирение, функциональную активность адипоцитов, показатели углеводного, липидного, пуринового обмена и артериальное давление (АД) у пациентов с МС и АГ 1-й степени. В исследование было включено 20 человек (12 мужчин, 8 женщин) в возрасте от 30 до 60 лет с МС и АГ 1-й степени. Все пациенты принимали 1000 мг метформина на протяжении 6 месяцев.
В начале исследования и по истечении срока наблюдения всем пациентам проводился забор крови для определения общего холестерина (ОХС), холестерина липопротеидов низкой плотности (ХС ЛПНП), холестерина липопротеидов высокой плотности (ХС ЛПВП), триглицеридов (ТГ), глюкозы. Для уточнения наличия НТГ проводился пероральный глюкозотолерантный тест. Показатели адипоцитарных гормонов – лептина, резистина и фактора некроза опухоли альфа (ФНО-альфа) – определялись методом иммуноферментного анализа. Также всем пациентам помимо определения антропометрических показателей (масса тела, ИМТ, ОТ (окружность талии)) проводилась оценка объема висцерального жира методом компьютерной томографии (КТ) и измерялся индекс висцерального жира методом биоэлектрического импеданса (БИ). Показатели АД были проанализированы по данным суточного мониторирования АД (СМАД).
По данным обследования были получены следующие результаты. Через 24 недели терапии метформином выявлено высокодостоверное снижение уровня глюкозы натощак с 6,2 ± 0,15 до 5,5 ± 0,1 ммоль/л (р = 0,001) (рис. 1). Изменения уровня постпрандиальной глюкозы не достигли статистической значимости, однако были достаточно выраженными в количественном отношении: до начала терапии уровень глюкозы составлял 6,4 ± 0,28 ммоль/л, а после 24 недель лечения – 6,0 ± 0,27 ммоль/л (р = 0,142). У большинства пациентов этой группы исходные уровни иммунореактивного инсулина (ИРИ) как натощак, так и после еды были выше нормы (N < 12,5 мкМЕ/мл) и составили в среднем 18,7 ± 6,98 и 35,0 ± 10,83 мкМЕ/мл соответственно. На фоне 24 недель терапии метформином отмечалась тенденция к снижению концентрации ИРИ натощак в среднем до 13,9 ± 9,12 мкМЕ/мл (р = 0,085), а постпрандиального уровня ИРИ – в среднем до 31,62 ± 7,13 мкМЕ/мл (р = 0,092). Индекс HOMA1-IR (Homeostasis Model Assessment of Insulin Resistance – гомеостатическая модель оценки резистентности к инсулину), характеризующий уровень ИР, значимо не изменялся.
При терапии метформином у 18 пациентов (90%) отмечалось достоверное снижение массы тела с 98,4 ± 3,66 до 94,9 ± 3,43 кг (р < 0,001), а также ИМТ с 35,5 ± 1,01 до 34,2 ± 0,93 кг/м² (р < 0,001) и ОТ − с 111,5 ± 2,43 до 107,3 ± 2,36 см (р < 0,001). Индекс ОТ/ОБ (отношение окружности талии к окружности бедер) снижался с 0,94 ± 0,04 до 0,92 ± 0,04 (р < 0,001). Проводимая терапия привела к достоверному снижению индекса висцерального жира с 14,8 ± 0,97 до 13,1 ± 0,9 (р = 0,003), а также отмечалось достоверное снижение объема висцерального жира с 6122 ± 256 до 6109 ± 258 (р = 0,005) соответственно, измеренного методом КТ. Исходно у 11 (55%) больных зафиксирован высокий уровень лептина по сравнению с контрольной группой, в которой он составил 10,80 нг/мл. Уровень лептина сыворотки крови в среднем по группе наблюдения равнялся 31,8 нг/мл. На фоне 24-недельной терапии метформином у 7 пациентов (70%) среди больных с исходно повышенным уровнем произошло достоверное снижение уровня лептина до 25,5 нг/мл (р = 0,03).
До начала терапии метформином у всех пациентов (100%) отмечалась сниженная концентрация уровня резистина в крови – ниже 7,3 нг/мл, и в среднем по группе этот показатель составил 4,2 ± 0,14 нг/мл; у 5 пациентов (25%) отмечалась повышенная концентрация ФНО-альфа, и в среднем по группе она равнялась 7,5 ± 0,64 пг/мл. В результате проводимой терапии уровень резистина не изменился и составил 4,2 ± 0,23 нг/мл (p = 0,813) (рис. 2). На фоне 24-недельной терапии метформином было выявлено достоверное снижение уровня ОХС с 6,1 ± 0,28 до 5,3 ± 0,22 ммоль/л (р < 0,001). Уровень ХС ЛПНП до лечения составлял в среднем 3,8 ± 0,17 ммоль/л, а через 24 недели достоверно снизился и равнялся 3,2 ± 0,17 ммоль/л (р < 0,001). Уровень ТГ также достоверно снижался с 2,2 ± 0,23 до 1,6 ± 0,16 ммоль/л (р = 0,001). Содержание ХС ЛПВП в сыворотке крови у пациентов на фоне монотерапии метформином не изменилось и составляло 1,3 ± 0,11 ммоль/л до лечения и 1,2 ± 0,09 ммоль/л после лечения (р = 0,295). Значимого повышение уровня ХС ЛПВП в результате лечения метформином не зафиксировано (рис. 3).
По результатам СМАД, на фоне 24-недельного лечения метформином в целом по группе обнаружено достоверное снижение среднесуточных значений АД. По данным СМАД, САДmax и САДср (среднее ± стандартное отклонение) достоверно снизились с 143,5 ± 3,5 до 135,8 ± 6,2 мм рт. ст. (р = 0,015) и с 127,7 ± 11,7 до 120,9 ± 2,83 мм рт. ст. (р = 0,001); ДАДср достоверно снизилось с 82,4 ± 2,34 до 74,8 ± 2,3 мм рт. ст. (р = 0,001) соответственно (табл.).
Заключение
Комплекс симптомов, составляющих МС, усугубляет течение CCЗ, приводит к развитию СД 2 типа и в целом увеличивает риск смерти. Несмотря на наличие различных препаратов для патогенетической терапии, метформин относится к немногим препаратам, способным повышать чувствительность к инсулину и тем самым улучшать показатели углеводного, липидного обмена, а также снижать как систолическое, так и диастолическое АД и показатели висцерального ожирения. Согласно национальным рекомендациям ВНОК по диагностике и лечению МС, в случае доминирования нарушений углеводного обмена в виде НТГ или гипергликемии натощак, отсутствия достаточного эффекта от немедикаментозных мероприятий и высокой степени риска развития СД 2 типа или атеросклероза показано назначение препаратов, влияющих на углеводный обмен, в частности метформина.
Метформин назначают по 500–850 мг 1–3 раза в сутки под контролем содержания глюкозы в крови. Метформин не влияет на секрецию инсулина, чем и обусловлено отсутствие гипогликемических эпизодов при его назначении. Это относится не только к больным СД, но и к пациентам с нормогликемией. Повышение чувствительности тканей к инсулину в результате терапии метформином уменьшает гиперинсулинемию, способствует снижению массы тела, величины АД и улучшению функции эндотелия сосудов у больных ожирением и АГ. Наряду с действием на углеводный обмен, метформин оказывает и благоприятное влияние на липидный обмен. Восстановление чувствительности гепатоцитов к инсулину снижает продукцию в печени ХС ЛПНП, в результате чего уменьшается содержание ТГ.
Международная федерация по сахарному диабету (International Diabetes Federation, IDF) рекомендует в случае, если изменение образа жизни для снижения веса и/или улучшения толерантности к глюкозе не будет эффективным, назначать метформин в дозе 250–850 мг два раза в день с целью профилактики развития СД у пациентов с высоким риском и МС. Учитывая полученные данные, а также метаболическую нейтральность, метформин (препарат Глюкофаж®) представляет высокую клиническую ценность в лечении пациентов с МС.
1. Resnick H.E., Jones K., Ruotolo G., Jain A.K., Henderson J., Lu W., Howard B.V.; Strong Heart Study. Insulin resistance, the metabolic syndrome, and risk of incident cardiovascular disease in nondiabetic american indians: the Strong Heart Study // Diabetes Care. 2003. Vol. 26. № 3. P. 861–867.
2. Harris M.I., Eastman R.C., Cowie C.C., Flegal K.M., Eberhardt M.S. Comparison of diabetes diagnostic categories in the U.S. population according to the 1997 American Diabetes Association and 1980–1985 World Health Organization diagnostic criteria // Diabetes Care. 1997. Vol. 20. № 12. P. 1859–1862.
3. Мкртумян А.М., Давыдов А.Л., Подачина С.В., Щукина В.Н. Влияние постпрандиальной гликемии на сердечно-сосудистую заболеваемость больных сахарным диабетом типа 2 и ее коррекция // Consilium Medicum. 2004. Т. 6. № 9.
4. Knowler W.C., Barrett-Connor E., Fowler S.E., Hamman R.F., Lachin J.M., Walker E.A., Nathan D.M.; Diabetes Prevention Program Research Group. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin // N. Engl. J. Med. 2002. Vol. 346. № 6. P. 393–403.
5. Is fasting glucose sufficient to define diabetes? Epidemiological data from 20 European studies. The DECODE-study group. European Diabetes Epidemiology Group. Diabetes Epidemiology: Collaborative analysis of Diagnostic Criteria in Europe // Diabetologia. 1999. Vol. 42. № 6. P. 647–654.
6. Мамедов М.Н. Нарушение толерантности к глюкозе: кто и как должен лечить? // Кардиоваскулярная терапия и профилактика. 2005. Т. 4. № 6. С. 89–96.
7. Tominaga M., Eguchi H., Manaka H., Igarashi K., Kato T., Sekikawa A. Impaired glucose tolerance is a risk factor for cardiovascular disease, but not impaired fasting glucose. The Funagata Diabetes Study // Diabetes Care. 1999. Vol. 22. № 6. P. 920–924.
8. Shaw J.E., Hodge A.M., de Courten M., Chitson P., Zimmet P.Z. Isolated post-challenge hyperglycaemia confirmed as a risk factor for mortality // Diabetologia. 1999. Vol. 42. № 9. P. 1050–1054.
9. Lakka H.M., Laaksonen D.E., Lakka T.A., Niskanen L.K., Kumpusalo E., Tuomilehto J., Salonen J.T. The metabolic syndrome and total and cardiovascular disease mortality in middle-aged men // JAMA. 2002. Vol. 288. № 21. P. 2709–2716.
10. DeFronzo R.A., Barzilai N., Simonson D.C. Mechanism of metformin action in obese and lean noninsulin-dependent diabetic subjects // J. Clin. Endocrinol. Metab. 1991. Vol. 73. № 6. P. 1294–1301.
11. Knowler W.C., Barrett-Connor E., Fowler S.E., Hamman R.F., Lachin J.M., Walker E.A., Nathan D.M.; Diabetes Prevention Program Research Group. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin // N. Engl. J. Med. 2002. Vol. 346. № 6. P. 393–403.
Новости на тему
13.02.2025
14.05.2024
Отправить статью по электронной почте
Ваш адрес электронной почты:
Проведено исследование, целью которого являлось установить эффективность метформина в лечении пациентов с метаболическим синдромом.
Согласно полученным результатам, препарат метформин (Глюкофаж®) показал высокую клиническую эффективность в лечении пациентов с инсулинорезистентностью, висцеральным ожирением и артериальной гипертонией (АГ), продемонстрировав при этом метаболическую нейтральность.
Метформин оказывает благоприятное влияние на углеводный и липидный обмен, способствует снижению массы тела, величины артериального давления и улучшению функции эндотелия сосудов у больных ожирением и АГ.
" id="sender_art_description" name = "SENDER_ART_DESCRIPTION" />
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
