Актуальность комплексного подхода к лечению пациентов с остеоартритом. Ежегодная научно-практическая конференция «Ревматические и аутовоспалительные заболевания». Сателлитный симпозиум компании «Биотехнос»
- Аннотация
- Статья
- Ссылки
В рамках ежегодной научно-практической конференции «Ревматические и аутовоспалительные заболевания» 6 декабря 2018 г. состоялся сателлитный симпозиум компании «Биотехнос», в котором приняли участие ведущие специалисты в области ревматологии и травматологии. Участники симпозиума обсудили актуальные вопросы лечения остеоартрита, перспективы применения современных комплексных препаратов и методы медицинской реабилитации.
В рамках ежегодной научно-практической конференции «Ревматические и аутовоспалительные заболевания» 6 декабря 2018 г. состоялся сателлитный симпозиум компании «Биотехнос», в котором приняли участие ведущие специалисты в области ревматологии и травматологии. Участники симпозиума обсудили актуальные вопросы лечения остеоартрита, перспективы применения современных комплексных препаратов и методы медицинской реабилитации.




Остеоартрит и сопутствующая патология. Фокус на пациента
В начале своего выступления заведующий кафедрой терапии и ревматологии им. Э.Э. Эйхвальда ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» (Санкт-Петербург), вице-президент Ассоциации ревматологов России, главный терапевт Комитета по здравоохранению Санкт-Петербурга и главный ревматолог Ленинградской области, член-корреспондент Российской академии наук, д.м.н., профессор Вадим Иванович МАЗУРОВ отметил, что остеоартрит по-прежнему относится к наиболее распространенным заболеваниям суставов. Патология является ведущей причиной нетрудоспособности. По прогнозам специалистов, к 2030 г. она станет одной из основных причин инвалидности в общей популяции.
В настоящее время выделяют несколько фенотипов остеоартрита, которые различаются патогенетическими механизмами и клиническими проявлениями:
- метаболический;
- посттравматический; генетический;
- микрокристаллический;
- остеопоротический;
- возраст-ассоциированный;
- связанный с врожденной патологией;
- связанный с сахарным диабетом (СД).
В настоящее время остеоартрит принято рассматривать как коморбидное заболевание. Так, наиболее часто оно сочетается с болезнями системы кровообращения – 47,6–54,4% случаев, из них на ишемическую болезнь сердца (ИБС) приходится от 3,3 до 5,8% случаев. Неоваскулярная коморбидность встречается у 21,8–28,6% пациентов. Распространенность болезни почек и артериальной гипертензии (АГ) достигает 5,5–5,8%, СД – 12,2–15,0%1.
Кроме того, наличие остеоартрита ассоциируется с повышением риска смерти. Так, A. Mendy и соавт. установили, что остеоартрит ассоциировался с увеличением риска смерти от сердечно-сосудистых заболеваний (относительный риск (ОР) 1,43 (1,32; 1,64)), СД (ОР 2,04 (1,87; 2,23)) и болезни почек (ОР 1,14 (1,04; 1,25)). Дебют остеоартрита коленных суставов до 40 лет повышал риск летального исхода от любых неинфекционных причин (ОР 1,53 (1,43; 1,65))2.
Анализ результатов рандомизированных клинических исследований позволил выделить основные факторы риска смерти у пациентов с остеоартритом3:
- тяжесть остеоартрита;
- пожилой возраст;
- наличие сопутствующих заболеваний.
Далее докладчик привел статистические данные о показателях смертности (на 100 тыс. человек) в Российской Федерации на январь – май 2018 г. по основным классам заболеваний. На первом месте в структуре смертности стоят болезни системы кровообращения – 65%. Важность представленных данных объясняется тем, что в популяции пациентов с остеоартритом распространенность последних достаточно высока. Среди причин смерти от болезней органов дыхания (четвертое место в структуре смертности) лидируют пневмонии. У пациентов с остеоартритом сохраняется высокий риск развития пневмонии, в том числе внебольничной, с учетом коморбидных состояний. Так, почти каждый пятый пациент с хроническими заболеваниями сердечно-сосудистой системы умирает в 30-дневный срок после перенесенной внебольничной пневмонии. До 20% пациентов с внебольничной пневмонией – это больные СД4, 5.
Согласно современным рекомендациям, комплексное лечение больных остеоартритом включает немедикаментозные и медикаментозные методы.
К немедикаментозным методам лечения прежде всего стоит отнести снижение массы тела. Установлено, что ожирение является одним из факторов риска возникновения и прогрессирования остеоартрита. Снижение массы тела на 4% приводит к уменьшению болевого синдрома на 25%6. Среди принципов рационального питания для снижения массы тела при ожирении следует выделить следующие:
- увеличение количества пищи с высоким содержанием воды;
- оптимизация жиров и снижение углеводов;
- достаточное количество пищевых волокон и микронутриентов.
Важным компонентом в борьбе с лишним весом является физическая активность. По мнению экспертов, пациентам с ожирением необходимы ежедневные аэробные нагрузки средней интенсивности не менее 60 минут. При индексе массы тела (ИМТ) от 27,0 до 29,9 кг/м2 и наличии заболеваний, ассоциированных с ожирением, а также при ИМТ > 30,0 кг/м2 больным назначают орлистат, сибутрамин, лираглутид. В случае тяжелых форм ожирения применяют методы бариатрической хирургии. У больных ожирением бариатрическая хирургия приводит к ремиссии СД, снижению не только массы тела, но и выраженности сопутствующих заболеваний.
Важнейшей составляющей медикаментозного лечения остеоартрита являются нестероидные противовоспалительные препараты (НПВП). Последние принято классифицировать в зависимости от селективности к двум изоформам циклооксигеназы (ЦОГ) – ЦОГ-1 и ЦОГ-2.
Однако терапия НПВП характеризуется высоким риском развития осложнений со стороны желудочно-кишечного тракта (развитие НПВП-гастро- и энтеропатий), сердечно-сосудистой системы. Кроме того, были накоплены клинические данные о тромбоэмболических осложнениях при приеме НПВП.
В связи с этим эксперты Управления по контролю за качеством пищевых продуктов и лекарственных препаратов ужесточили требования к информированию пациентов о побочных эффектах такой терапии. В частности, было предписано внести в инструкции рецептурных и безрецептурных НПВП следующую информацию:
- риск острого коронарного события/инсульта повышается с первой недели приема препаратов;
- высокие дозы повышают риск нежелательных реакций;
- тромбоэмболические осложнения характерны и для коксибов, и для неселективных НПВП (нНПВП);
- сердечно-сосудистые осложнения развиваются как у пациентов с сердечно-сосудистыми заболеваниями, так и у здоровых лиц;
- высокий риск смерти на фоне приема НПВП у пациентов после инфаркта миокарда сохраняется в течение года;
- риск развития сердечной недостаточности (СН) при приеме НПВП увеличивается.
Высокие дозы и продолжительное лечение НПВП могут вызывать нефрит, особенно в группах пациентов с заболеваниями почек, сердечно-сосудистыми заболеваниями, СД и хронической сердечной недостаточностью.
Для лечения этой группы больных также используют диацереин, производное антрахинолина, диацетилированное производное реина. Диацереин, метаболизируясь до активного метаболита – реина, ингибирует активность интерлейкина (IL) 1, который играет важную роль в развитии воспаления и деградации хряща при остеоартрите.
При лечении пациентов с остеоартритом также применяют симптоматические препараты медленного действия (Symptomatic Slow-Active Drug in Osteoarthritis – SYSADOA). К таким препаратам относится Алфлутоп.
Алфлутоп препятствует деградации матрикса хряща. Он снижает уровень катаболизма в матриксе за счет снижения экспрессии протеаз, ответственных за каскад деградации ядерного белка аггрекана (ADAMTS-4), матриксных металлопротеиназ 13 и 3, которые участвуют в прогрессировании костных изменений и поражений.
Доказано, что Алфлутоп уменьшает уровень свободных радикалов за счет повышения энзиматической активности каталазы. Кроме того, препарат активирует биосинтез структурных белков внеклеточного матрикса, увеличивая уровень трансформирующего фактора роста β – одного из ключевых цитокинов редукции локального воспалительного процесса.
Структурно-модифицирующий эффект Алфлутопа при остеоартрите коленных суставов доказан в двойном слепом плацебоконтролируемом рандомизированном исследовании. На фоне применения препарата отмечалось уменьшение деградации матрикса суставного хряща и замедление прогрессирования ОА7.
Таким образом, результаты экспериментальных и клинических исследований позволяют рекомендовать Алфлутоп в качестве стартового препарата группы хондропротекторов для комплексного лечения первичного и вторичного остеоартрита различной локализации (гонартроза, коксартроза, артроза мелких суставов), а также остеохондроза, спондилеза.
Взгляд травматолога-ортопеда на современные возможности лечения пациентов с остеоартритом
Как отметил заместитель директора по научной и учебной работе ФГБУ «Российский научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена» Минздрава России (Санкт-Петербург) (РНИИТО им. Р.Р. Вредена), д.м.н., профессор Александр Юрьевич КОЧИШ, при лечении пациентов с остеоартритом ревматология и травматология-ортопедия признаются смежными специальностями. Так, по мере прогрессирования заболевания пациент сначала находится под наблюдением ревматологов, затем – хирургов и травматологов-ортопедов.
В настоящее время в России патология костно-мышечной системы занимает четвертое место в структуре заболеваемости. Таковая выявляется у 10,63% населения. Из 15 млн пациентов 3,5 млн страдают остеоартритом.
Чаще всего при остеоартрите поражаются коленные и тазобедренные суставы, что приводит к функциональным нарушениям и, как следствие, снижению качества жизни больных.
Лечение пациентов с остеоартритом зависит от стадии заболевания. При остеоартрите первой и второй стадии помощь больным оказывают ревматологи, четвертой стадии – травматологи-ортопеды. На этой стадии проводят не только противоболевую терапию (НПВП, опиоиды), но и внутрисуставные инъекции, остеотомию, эндопротезирование, артродезирование.
Согласно рекомендациям экспертов Международного общества по изучению остеоартроза (Osteoarthritis Research Society International – OARSI), целями консервативного лечения должны быть:
- уменьшение боли;
- замедление прогрессирования заболевания за счет предотвращения деградации суставного хряща;
- улучшение качества жизни за счет увеличения объема движений суставов;
- предупреждение развития деформаций и инвалидизации;
- уменьшение побочных эффектов фармакотерапии и обострений сопутствующих заболеваний.
На решение о проведении оперативного лечения прежде всего влияет степень выраженности болевого синдрома. Оперативное вмешательство может быть показано даже при остеоартрите второй стадии, если болевой синдром характеризуется как тяжелый. В то же время в некоторых случаях даже на последней стадии заболевания удается купировать болевой синдром с помощью фармакологических методов, что особенно важно у пациентов преклонного возраста.
Болевой синдром представляет собой серьезную клиническую проблему. По данным наблюдений, проведенных специалистами РНИИТО им. Р.Р. Вредена, выраженность болевого синдрома у больных остеоартритом варьируется до и после эндопротезирования. До эндопротезирования тазобедренного сустава высокие баллы по визуальной аналоговой шкале (7–10 баллов) отмечены практически у половины пациентов (46%). Через три месяца после операции достаточно выраженный болевой синдром (5–10 баллов) сохраняется у 19% больных.
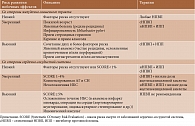
В 2016 г. состоялся междисциплинарный экспертный совет по вопросу купирования болевого синдрома у пациентов до и после эндопротезирования крупных суставов. 17 российских экспертов, среди которых были ревматологи, терапевты, невропатологи, анестезиологи-реаниматологи, специалисты по реабилитации и травматологи-ортопеды занимались разработкой резолюции в отношении тактики борьбы с болью. В частности, в резолюции представлена схема, облегчающая выбор оптимального препарата из группы НПВП в зависимости от степени риска развития осложнений со стороны желудочно-кишечного тракта или сердечно-сосудистой системы (таблица)8.
К новым интервенционным направлениям в терапии болевого синдрома при остеоартрите следует отнести селективные околосуставные блокады нервных окончаний в области пораженных суставов, а на следующем этапе – радиочастотную абляцию (криодеструкцию) нервных окончаний в области пораженных суставов. Выполняется нейромодуляция – подавление путей передачи болевых импульсов посредством интраспинального введения опиоидов либо электронейростимуляции. Современные методы терапии, направленные на купирование болевого синдрома, позволяют повысить качество жизни, отсрочить эндопротезирование.
Традиционно в лечении больных остеоартритом используют малые хирургические манипуляции, такие как внутрисуставные инъекции. Для внутрисуставных инъекций, как правило, используют глюкокортикостероиды (ГКС) (во «влажный» сустав), препараты гиалуроновой кислоты (в «сухой» сустав), препараты комплексного патогенетического действия (Алфлутоп). В последнее время все чаще используют обогащенную тромбоцитами плазму (PRP) или стромально-васкулярную фракцию жировой ткани (SVF).
Показаниями для внутрисуставного введения ГКС являются:
- значительная выраженность воспалительного процесса с наличием синовита («влажный» сустав);
- неэффективность или неспособность других средств снизить выраженность воспалительного процесса.
С целью замены и восполнения дефицита синовиальной жидкости разработаны так называемые протезы синовиальной жидкости – препараты гиалуроновой кислоты. Их вводят внутрь суставной капсулы для снижения трения, повышения амортизации и улучшения подвижности в суставе. Данная терапия также оказывает структурно-модифицирующий эффект на хрящ.
В настоящее время существует несколько видов препаратов гиалуроновой кислоты. Они различаются молекулярной массой, источником гиалуроновой кислоты и наличием перекрестных связей в молекулах. По мнению докладчика, для достижения наилучшей стимуляции биосинтеза новых молекул эндогенной гиалуроновой кислоты молекулярная масса препарата должна составлять от 500 тыс. до 4 млн нанодальтон. Источником гиалуроновой кислоты не должны служить ткани животного происхождения, что позволит избежать побочных эффектов. Предпочтительно отсутствие перекрестных связей за счет «мостиковых» молекул, чтобы избежать эффекта инородного тела в полости сустава и отрицательного воздействия на суставной хрящ.
Патогенетическая терапия позволяет снизить активность заболевания и препятствует деструкции суставов. Среди препаратов комплексного воздействия можно выделить биоактивный препарат Алфлутоп, который производится с использованием современных биологических технологий из четырех видов мелкой морской рыбы. Препарат оказывает анальгетический, противовоспалительный и хондропротективный эффекты.
Состав Алфлутопа сходен с матриксом гиалинового хряща человека и содержит глюкозаминогликаны (хондроитин-4 сульфат, хондроитин-6 сульфат, дерматансульфат, кератансульфат), глюкуроновую кислоту, глицерофосфолипидные соединения, миоинозитолфосфаты, аминокислоты и соли натрия, калия, кальция, магния, железа, меди и цинка. Многие из указанных веществ входят в структуру протеогликана. Известно, что протеогликановая недостаточность – одно из звеньев патогенеза остеоартрита.
Результаты проведенных исследований свидетельствуют также об антиоксидантной активности Алфлутопа.
Проведено клиническое двойное слепое плацебоконтролируемое исследование эффективности препарата Алфлутоп при остеоартрите коленного сустава. В нем приняли участие 90 больных с остеоартритом коленного сустава второй и третьей стадии. Больных разделили на группы. Пациентам основной группы назначили внутримышечные инъекции Алфлутопа 1,0 мл, курсами по 20 дней с шестимесячным интервалом в течение двух лет, группы сравнения – инъекции плацебо по той же схеме и ибупрофен 600–1200 мг/сут. В основной группе по сравнению с группой сравнения отмечена положительная динамика показателей интенсивности боли и функциональной недостаточности, оцениваемых с помощью индекса выраженности остеоартрита Университетов Западного Онтарио и МакМастера. Результаты исследования продемонстрировали, что препарат Алфлутоп уменьшает выраженность болевого синдрома в коленном суставе при остеоартрите, снижает потребность в НПВП, увеличивает объем движений в коленном суставе, а также замедляет рентгенологическое прогрессирование заболевания. На фоне терапии препаратом Алфлутоп снижается скорость деградации суставного матрикса. Препарат обладает благоприятным профилем безопасности.
Профессор А.Ю. Кочиш отметил, что эндопротезирование тазобедренного и коленного суставов при остеоартрите второй – четвертой стадии в настоящее время не имеет альтернативы, в частности – в отношении купирования боли. Однако это справедливо не для всех пациентов. Поэтому отсрочка эндопротезирования на несколько лет или месяцев является важной задачей, особенно у молодых пациентов. Ее решению может способствовать только эффективная комплексная консервативная терапия. Она должна включать НПВП с хорошим профилем безопасности и доказанной эффективностью, внутрисуставные инъекции препаратов гиалуроновой кислоты и препаратов с комплексным патогенетическим действием (Алфлутоп), корригирующие околосуставные остеотомии (по показаниям).
Комплексный подход к лечению остеоартрита. Открываем новые возможности
Директор ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой», д.м.н., профессор Александр Михайлович ЛИЛА отметил, что большинство пациентов с остеоартритом начинают лечение только тогда, когда уже наступила органная недостаточность. На этом этапе упущена возможность репарации тканей сустава, что осложняет дальнейшее лечение. Поэтому снижать выраженность симптомов и замедлять прогрессирование патологии необходимо уже на ранней стадии заболевания.
С позиции современных представлений, в патогенезе остеоартрита доминирующую роль играет хроническое низкоинтенсивное воспаление (low grade). Гиперпродукция провоспалительных цитокинов в конечном итоге приводит к повреждению и деградации хрящевой ткани.
По мнению ряда авторов, остеоартрит можно рассматривать как общую недостаточность сустава. Недостаточность сустава возникает вследствие первичных нарушений в суставном хряще, подлежащей кости, синовиальной оболочке и околосуставных мышцах9. «Развитие остеоартрита – цепь событий, которые в конечном итоге приводят к органной недостаточности», – уточнил выступающий.
В рекомендациях OARSI 2014 г. сделана попытка выделить формы остеоартрита в зависимости от субтипа поражения суставов. Так, разграничивают формы остеоартрита с поражением только коленных суставов и мультисуставным поражением (коленные суставы плюс тазобедренные суставы плюс суставы кистей). Кроме того, при определении формы заболевания следует учитывать наличие/отсутствие коморбидных состояний, а также степень коморбидного риска (высокий, умеренный)10.
В качестве возможных признаков подтипов остеоартрита можно рассматривать:
- локализацию поражений и количество пораженных суставов – локализованный или генерализованный остеоартрит;
- выраженность морфологических изменений – гипертрофический или атрофический;
- наличие или отсутствие воспаления;
- наличие или отсутствие хондрокальциноза или отложения основных кристаллов фосфата кальция;
- скорость прогрессирования;
- наличие или отсутствие очевидной причины заболевания (первичный или вторичный остеоартрит).
Эксперты Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита в 2014 г. опубликовали рекомендации по лечению остеоартрита, в которых представлены варианты терапии и их последовательность. Особое внимание при формировании схем лечения было уделено снижению выраженности болевого синдрома. Согласно данным опросов, в России пациенты с остеоартритом не удовлетворены эффективностью обезболивающей терапии.
У некоторых больных даже после тотального эндопротезирования сустава не удается достичь купирования боли. Установлено, что 15% пациентов испытывают сильную боль через три-четыре года после операции11.
Среди факторов риска, приводящих к послеоперационной боли, – выраженная предоперационная боль, поражение других отделов скелета, острая послеоперационная боль, перегрузка эндопротеза и наличие коморбидных состояний.
В связи с этим возникает вопрос о периоперационной реабилитации. На этом этапе рекомендована терапия структурно-модифицирующими препаратами. Наибольшая доказательная база собрана в отношении глюкозамина сульфата, который блокирует гиперпродукцию матриксной металлопротеиназы, обеспечивает защиту суставного хряща и замедляет прогрессирование заболевания.
В последние годы появились данные, подтверждающие многоплановую биологическую активность препарата Алфлутоп на молекулярном, генетическом и клеточном уровнях. В исследованиях на клеточных линиях установлено, что на фоне терапии препаратом Алфлутоп увеличивается экспрессия генов семейства SOX9 (принимают участие в дифференцировке и пролиферации хондроцитов), а также содержание фермента HAS1. Кроме того, препарат способствует поддержанию гомеостаза матрикса хряща12.
Биологическая активность Алфлутопа обусловливает его симптом- и структурно-модифицирующее воздействие.
Докладчик подчеркнул необходимость комплексного подхода к лечению больных остеоартритом. Оно должно включать нефармакологические, фармакологические и хирургические методы. Прежде всего пациенты с остеоартритом должны получать локальные препараты, снижающие выраженность болевого синдрома. Согласно рекомендациям экспертов Европейской антиревматической лиги (Еuropean League Against Rheumatism – EULAR) и OARSI, высоким уровнем доказательности в отношении уменьшения боли обладают препараты, содержащие НПВП.
Другим современным методом лечения остеоартрита является PRP-терапия. На ее фоне уменьшается выраженность боли и увеличивается подвижность сустава. На сегодняшний день результаты исследований эффективности и безопасности этого метода лечения достаточно противоречивы. Однако данные клинической практики подтверждают положительный эффект PRP-терапии.
К современным методам лечения также следует отнести кинезиотейпирование. Кинезиотейп – эластичная лента из хлопка на клейкой основе. Кинезиотейпирование применяют для профилактики и лечения травм опорно-двигательного и связочно-сухожильного аппарата.
При воспалительном фенотипе остеоартрита коленного сустава среди перспективных фармакологических методов можно отметить использование противовоспалительных препаратов, в частности метотрексата.
Ингибировать воспалительные реакции также способны диацереин-содержащие наночастицы, ингибиторы Wnt-пути (при внутрисуставном введении). К перспективным методам лечения также следует отнести ингибиторы АDАМАTS-5 или антигранулоцитарно-макрофагальный колониестимулирующий фактор (Colony Stimulating Factor 2 (Granulocyte-Macrophage) – GM-CSF).
Подводя итог выступления, профессор А.М. Лила отметил, что подход к лечению остеоартрита должен быть рациональным и учитывать патогенетические особенности, а также фенотип заболевания.
Медицинская реабилитация: перспективы в ревматологии
Несмотря на достижения современной науки, создание таргетных противовоспалительных препаратов, фармакологические методы терапии не всегда приводят к ремиссии заболевания.
«Лечение должно быть системным и включать как фармакологические, так и нефармакологические методы», – пояснила заведующая отделением физиотерапии и реабилитации ФБГНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой», к.м.н. Марина Леонидовна СУХАРЕВА.
Стратегия лечения остеоартрита предполагает купирование боли, сохранение (улучшение) функциональной активности больных и предотвращение структурных повреждений суставов13.
Нередко пациентам с ревматическими заболеваниями требуется реабилитация. Методы медицинской реабилитации отражены в европейских, международных и федеральных рекомендациях.
На основании приказа Минздрава России от 29.12.2012 № 1705 «О порядке организации медицинской реабилитации» создана трехэтапная система медицинской реабилитации. На первом этапе помощь больным оказывается в отделениях реабилитации и интенсивной терапии медицинских организаций по профилю основного заболевания. Второй этап осуществляется в стационарных условиях (реабилитационных центрах, отделениях реабилитации), третий этап – в амбулаторных условиях (в отделениях реабилитации: физиотерапии, лечебной физкультуры (ЛФК), рефлексотерапии и др.).
Однако клиническая практика свидетельствует о необходимости применения методов медицинской реабилитации уже на ранней стадии остеоартрита. При прогрессировании патологии реабилитацию продолжают уже в условиях стационара, а в случаях, когда консервативное лечение не помогает, проводят операцию и послеоперационную реабилитацию.
Основными принципами реабилитации при остеоартрите являются:
- приоритетность первичных целей (боль, воспаление, восстановление тонуса скелетных мышц и двигательных реакций, контрактуры, снижение потребности в обезболивающих и НПВП, качество жизни больного);
- одновременное воздействие на суставы, прилегающие группы мышц, биомеханику в целом;
- сочетание с любой медикаментозной терапией;
- воздействие на другие органы и системы с учетом коморбидных состояний;
- составление персонифицированных программ реабилитации с учетом показаний и противопоказаний.
На сегодняшний день применяется широкий спектр методов реабилитации. При этом не все из них обладают хорошей доказательной базой. В национальные и международные клинические рекомендации по лечению остеоартрита включены такие методы, как двигательная реабилитация (ЛФК, аэробика, аквааэробика и др.), ортезирование, физиотерапия (тепло/холод-терапия, ультразвуковая терапия, электростимуляция, чрескожная электронейростимуляция (ЧЭНС)), рефлексотерапия, массаж, мануальная терапия. Кроме того, обязательным компонентом программы реабилитации признаны образовательно-обучающие программы и коррекция (снижение) массы тела.
Как было отмечено ранее, стратегия лечения прежде всего подразумевает купирование болевого синдрома. Боль может иметь разные причины и характер.
Для купирования боли используют нефармакологические методы с хорошей доказательной базой. Среди них акупунктура, электромагнитная терапия, лазерная терапия (низкоинтенсивная), мануальная терапия и мобилизация.
Двигательная реабилитация – часть общей концепции улучшения качества жизни. При этом важной задачей является повышение комплаентности пациента, его мотивации к продолжению физической активности. К методам двигательной реабилитации относятся общая лечебная физкультура, аэробика, растяжки. По данным исследований, во время физических тренировок скелетные мышцы секретируют сотни пептидов, протеинов и других молекул, которые обладают аутокринным, паракринным и эндокринным эффектами. Белки миокины, вырабатываемые скелетными мышцами, воздействуют на обмен углеводов и жировую ткань, в том числе висцеральную, которая является причиной системного хронического низкоинтенсивного воспаления14. Доказан также противовоспалительный эффект IL-6, который активирует экспрессию противовоспалительных медиаторов в макрофагах при физической активности15.
Двигательная реабилитация направлена на восстановление тонуса скелетных мышц и двигательных реакций. ЛФК показана всем пациентам с остеоартритом. Нагрузка определяется по реабилитационному статусу больного с учетом коморбидных состояний. Другим видом двигательной реабилитации является механотерапия. Она назначается в зависимости от выраженности боли, наличия воспалительного процесса, функциональной недостаточности и с учетом противопоказаний. Механотерапия – это выполнение различных физических упражнений на аппаратах, разработанных для улучшения подвижности суставов и мышц. Ее подразделяют на пассивную, пассивно-активную и активную. Пассивное воздействие показано пациентам с выраженным воспалительным процессом, резистентной болью, ограничениями подвижности сустава. Пассивно-активные манипуляции назначают при умеренно выраженном воспалительном процессе, персистирующей боли, ограничениях подвижности в суставе. Активные виды механотерапии применяют при остеоартрите в стадии затухающего обострения. В последнее время набирает популярность так называемая гибридная терапия – сочетание механотерапии и электростимуляции верхних и нижних конечностей.
Задачами ортезирования являются защита и разгрузка суставов, коррекция анатомических осей, уменьшение боли и воспаления за счет создания контролируемого покоя, а также замедление развития контрактур, нестабильности или деформации суставов. Эксперты EULAR для уменьшения боли в запястно-пястном суставе при остеоартрите рекомендуют носить ортезы длительно.
Основные физиотерапевтические методы, используемые при остеоартрите, – криотерапия, низкоинтенсивная и высокоинтенсивная лазеротерапия, ультразвуковая терапия и ультрафонофорез с лекарственными препаратами. Сегодня популярным методом, не включенным в рекомендации, считается ударно-волновая терапия. Этот метод позиционируется как альтернатива хирургическому вмешательству.
Электромагнитную терапию у пациентов использовать не рекомендуется, поскольку при ее проведении происходит локальное нагревание ткани, что неблагоприятно при синовитах и воспалительных процессах.
Еще один физиотерапевтический метод реабилитации – электростимуляция. Основные цели электростимуляции – облегчение боли, восстановление тонуса скелетных мышц и двигательных реакций. Выделяют несколько типов электростимуляции – ЧЭНС, СМТ-терапия (синусоидальные модулированные токи), динамическая электронейростимуляция, транскраниальная электростимуляция. Криоэлектронейромиостимуляция (КЭНС) объединяет в себе криотерапию, ЧЭНС и электромышечную стимуляцию. Результаты исследования эффективности КЭНС у больных остеоартритом коленного сустава с выраженной болью свидетельствуют о достоверном уменьшении боли и улучшении функции коленного сустава при ее применении.
Среди основных методов рефлексотерапии, использующихся при остеоартрите, можно выделить инвазивные и неинвазивные. К первым относятся акупунктура, фармакопунктура, электроакупунктура и др., ко вторым – прижигание, лазеропунктура, электропунктура, КВЧ-пунктура (крайне высокочастотная). Фармакопунктура объединяет в себе традиционное медикаментозное воздействие и иглорефлексотерапию (точечные инъекции лекарственных препаратов). При введении лекарственных препаратов малыми дозами в точки акупунктуры достигается двойной эффект – стимуляция точек и фармакотерапия.
При остеоартрите используют два вида препаратов – быстродействующие симптом-модифицирующие (НПВП, ГКС, анальгетики) и SYSADOA.
В реабилитационной практике широко применяется препарат Алфлутоп, обладающий хондропротективным, противовоспалительным и анальгетическим действием. Состав препарата соответствует составу суставного гиалинового хряща. В настоящее время опубликовано множество работ, подтверждающих эффективность и безопасность препарата Алфлутоп в лечении больных остеоартритом.
Докладчик привела данные исследования эффективности фармакопунктуры Алфлутопом. В исследование вошли 59 больных остеоартритом коленного сустава, средний возраст составил 60,4 ± 14,6 года. Пациентов разделили на группы. В первой группе получали Алфлутоп методом фармакопунктуры, во второй – «сухая игла», в третьей – 0,9%-ный раствор натрия хлорида методом фармакопунктуры. Эффективность лечения оценивали по результатам ультразвукового исследования, данным опросников, а также по результатам прохождения лечебно-диагностического комплекса.
Установлено, что в группе Алфлутопа достоверно уменьшилась выраженность болевого синдрома и улучшились показатели функции суставов. Положительный результат терапии сохранялся в течение шести месяцев с незначительными ухудшениями.
Эрготерапия носит адаптивный и обучающий характер и показана пациентам с остеоартритом, которые испытывают сложности с самообслуживанием, работой и отдыхом16.
Одной из ключевых целей медицинской реабилитации больных остеоартритом является снижение избыточной массы тела. Поэтому в начале реабилитационной работы с каждым пациентом необходимо оценивать ИМТ и в зависимости от результатов разрабатывать схему снижения массы тела.
В заключение М.Л. Сухарева отметила, что на сегодняшний день к актуальным проблемам реабилитации пациентов с ревматическими заболеваниями следует отнести отсутствие единого подхода к проведению таких мероприятий, достаточного количества объектов здравоохранения с необходимой инфраструктурой и кадровыми ресурсами для оказания данных медицинских услуг. Кроме того, нет единой системы маршрутизации пациентов, пролеченных в стационаре. Решение этих проблем позволит оптимизировать реабилитацию ревматических больных.
Заключение
Препарат Алфлутоп компании «Биотехнос» (Румыния) – оригинальный инъекционный хондропротектор на основе биоактивного концентрата из четырех видов мелкой морской рыбы, который содержит мукополисахариды (хондроитина сульфат), аминокислоты, пептиды, ионы натрия, калия, кальция, магния, железа, меди и цинка. Препарат обладает хондропротективным и противовоспалительным эффектами, препятствует деградации хрящевой ткани. Алфлутоп характеризуется благоприятным профилем безопасности. Кроме того, он не взаимодействует с другими препаратами.
Алфлутоп может быть рекомендован в качестве стартового хондропротектора в ревматологической, травматологической и ортопедической практике.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.