Диагностика и лечение острых респираторных заболеваний
- Аннотация
- Статья
- Ссылки
- English


Острые респираторные заболевания (ОРЗ) – это группа заболеваний, характеризующихся воспалением слизистой оболочки дыхательных путей, коротким инкубационным периодом, непродолжительной лихорадкой и интоксикацией.
Актуальность проблемы
Проблема диагностики и лечения ОРЗ актуальна для любой страны мира. Во время ежегодных эпидемий грипп поражает не менее 10% населения земного шара, а во время пандемий число больных возрастает в четыре-пять раз. В среднем за год взрослый переносит ОРЗ не менее двух-трех раз, ребенок – шесть – десять раз. Ежегодно в России регистрируется около 50 млн случаев инфекционных заболеваний. Из них на долю ОРЗ приходится до 90% [1].
Для практически здорового взрослого человека допустимы один-два легких случая ОРЗ в год без осложнений и последствий. Частые ОРЗ – более трех-четырех раз в год, появление клинических симптомов простого герпеса в сочетании с ОРЗ нередко свидетельствуют о развитии иммунной дисфункции и вторичной иммунной недостаточности.
Регистрируемые в ряде случаев вирусно-бактериальные микст-инфекции могут быть обусловлены угнетением факторов местной и общей защиты с развитием осложнений (бактериальные суперинфекции). В частности, в 10–15% случаев грипп осложняется внебольничной пневмонией, в 8–12% – поражением ЛОР-органов, в 2–3% – миокардитами.
Все ОРЗ характеризуются, с одной стороны, отсутствием стойкого иммунного ответа, с другой, отсутствием вакцин против ряда вирусных респираторных инфекций (кроме гриппа и простого герпеса). После заболевания или вакцинации, например при гриппе, иммунитет сохраняется полтора – три года, причем исключительно в отношении данного вида вируса. Что касается парагриппозной и респираторно-синцитиальной (РС) инфекции, иммунитет более продолжительный – от трех до пяти лет. Относительно стойкий иммунитет вырабатывается к адено- и риновирусам [2].
Эпидемиология
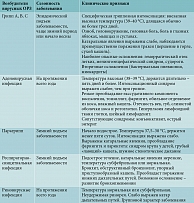
Острые респираторные заболевания могут быть связаны с действием различных этиологических агентов. В таблице 1 приведен перечень основных возбудителей ОРЗ [3].
В большинстве неосложненных случаев диагноз ОРЗ ставят эмпирическим путем без указания вида возбудителя. Диагноз гриппа правомерен во время эпидемии гриппа при наличии типичной клинической картины.
К недифференцированным ОРЗ относят все случаи ОРЗ, этиологический диагноз которых стандартными лабораторными методами не установлен (около 27%).
Пути передачи инфекции
В большинстве случаев ОРЗ естественным хозяином и источником заболевания является больной с клинически выраженными или стертыми симптомами. Инфекция передается преимущественно воздушно-капельным путем. Однако следует помнить о других путях передачи ОРЗ, в частности контактно-бытовом. Например, входными воротами для риновирусной инфекции служат слизистая оболочка носа и конъюнктива глаза, преимущественный путь передачи – через загрязненные руки. В данном случае воздушно-капельный путь и даже французский поцелуй менее опасны, чем рукопожатие [4].
Сезонность заболевания
На грипп приходится 10–15% всех случаев ОРЗ, а основную часть составляют заболевания иной этиологии [5, 6].
В период подъема заболеваемости ОРЗ выявляют вирус гриппа A (16,4%), вирус гриппа B1 (5,7%), вирус парагриппа 1–3-го типов (4,3%), аденовирус (16,4%), РС-вирус (6,4%), вирус простого герпеса (2,1%), Mycoplasma pneumoniae (2,1%), более двух вирусов (33%). В 3,6% случаев вирус не идентифицирован. Отмечается тенденция к снижению заболеваемости гриппом при нарастании заболеваемости ОРЗ [7–9].
Установлено, что в осенний период основным возбудителем ОРЗ является не грипп, а парагрипп. В зимний период часто встречается РС-инфекция. Пик заболеваемости энтеровирусными ОРЗ приходится на конец лета – начало осени. Типична групповая заболеваемость в санаториях, детских лагерях, детских садах и т.д. На протяжении всего года регистрируются случаи аденовирусной инфекции.
В межэпидемический сезон на долю вирусов гриппа в структуре заболеваемости ОРЗ приходится лишь 1–5% всей заболеваемости ОРЗ. Следовательно, в это время вероятность гриппа крайне незначительна. Кроме того, в этом периоде клинические симптомы протекают преимущественно в легкой форме, интоксикация слабо выражена, мышечная боль, боль в глазных яблоках, высокая лихорадка отсутствуют [10].
Зависимость клинических особенностей ОРЗ от вида возбудителя
Клинически дифференциальная диагностика ОРЗ, вызванного различными возбудителями, затруднена, особенно в межэпидемическом сезоне, когда даже грипп, протекающий с преобладанием поражения верхних дыхательных путей без выраженной температурной реакции, напоминает ОРЗ другой этиологии.
ОРЗ характеризуется двумя обязательными симптомами – общей интоксикацией организма разной степени выраженности и поражением дыхательной системы на различных уровнях.
Во всех случаях ОРЗ необходимо указывать синдром поражения респираторного тракта, период болезни, день болезни, степень тяжести состояния, неотложных состояний и осложнений.
Симптомы воспаления дыхательных путей, такие как ринит, фарингит, ларингит, трахеит, бронхит, бронхиолит, встречаются как изолированно, так и в различных сочетаниях. Следует отметить, что бронхит и бронхиолит рассматриваются как компоненты ОРЗ, если сочетаются с поражением верхних отделов респираторного тракта. Изолированный острый бронхит, бронхиолит и при сочетании с пневмонией не относят к ОРЗ. К ОРЗ не относится также пневмония даже на фоне поражения верхних дыхательных путей.
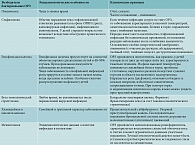
Каждая группа инфекционных возбудителей избирательно поражает определенные участки дыхательного тракта и характеризуется специфическими клиническими проявлениями заболевания (табл. 2).
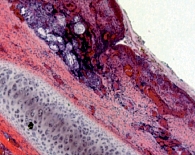
Риновирусная инфекция поражает клетки эпителия носовых ходов. При аденовирусных заболеваниях развиваются тонзиллит, фарингит с выраженным экссудативным компонентом в сочетании с конъюнктивитом. При парагриппозной инфекции поражается гортань, имеют место явления ларингита. Последние особенно выражены у детей. У них может наблюдаться картина парагриппозного ложного крупа (стеноз гортани 1–3-й степени). У взрослых больных круп обычно не развивается. При РС-инфекции процесс преимущественно локализуется в нижних отделах дыхательных путей с развитием бронхита и бронхиолита. Размножение вируса гриппа происходит в основном в верхних и средних дыхательных путях, но характерна клиническая картина выраженного трахеита (рис. 1), который протекает незаметно из-за незначительных болевых ощущений, поскольку в трахее мало нервных окончаний.
Выраженность проявлений общей интоксикации также зависит от этиологического фактора. Наиболее выраженный интоксикационный синдром наблюдается при гриппе. Уже в первые часы заболевания температура тела достигает 39–40 °С. Температурная реакция при гриппе отличается остротой и непродолжительностью: при гриппе A – от двух до пяти дней, при гриппе B – немного дольше. Лихорадка, продолжающаяся свыше пяти дней или проявляющаяся в виде двух волн, обычно свидетельствует об осложнениях гриппа. Лихорадка сопровождается ознобом, резкой головной болью с локализацией в лобной области, надбровных дугах. Только для гриппа характерна боль в глазных яблоках, усиливающаяся при движении глаз, надавливании на глазные яблоки, а также сильная мышечная боль.
Из ранних осложнений гриппа наиболее тяжелым является инфекционно-токсический шок, клинически проявляющийся острой сердечно-сосудистой недостаточностью, отеком легких и отеком мозга, диссеминированным внутрисосудистым свертыванием. Молниеносная (гипертоксическая) форма гриппа обусловлена развитием инфекционно-токсического шока уже в первые сутки болезни.
Наиболее характерное для гриппа осложнение – пневмония. Ее частота колеблется от 15% при гриппе A(H1N1) до 26–30% при гриппе A(H3N2) и B [10].
Выделяют первичную (гриппозную геморрагическую) и вторичную пневмонию. Первичная развивается в течение первых двух суток и протекает крайне тяжело – с кровохарканием, выраженной интоксикацией, сосудистой недостаточностью, легочным дистресс-синдромом.
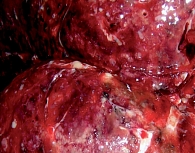
Вторичная пневмония 1-го типа развивается в конце первой и начале второй недели (как правило, носит смешанный характер – вирусный и бактериальный). Протекает так же тяжело, как первичная гриппозная пневмония. Морфологически в легком участки геморрагического характера чередуются с гнойными (рис. 2).
Вторичная пневмония 2-го типа после гриппа развивается к 15-му дню от начала заболевания и во многом связана с угнетением иммунитета после перенесенной гриппозной инфекции.
Возможно развитие и других поздних осложнений при гриппе – асептического менингита, менингоэнцефалита, инфекционно-аллергического миокардита, перикардита, синдрома рабдомиолиза с возникновением почечной недостаточности.
Симптомы общей интоксикации при парагриппе в отличие от гриппа выражены слабо. Заболевание начинается постепенно, максимальной выраженности клинические симптомы достигают в течение двух-трех дней. На протяжении болезни температура тела, как правило, остается субфебрильной – до 38 °С.
Аденовирусные заболевания начинаются остро, температура поднимается до 38 °С и выше и держится иногда до десяти дней. Однако общая интоксикация выражена слабее, чем при гриппе. Даже при высокой лихорадке самочувствие больных остается относительно удовлетворительным.
Неосложненные РС-вирусные заболевания протекают с небольшим повышением температуры тела и слабо выраженными проявлениями общей интоксикации. Но имеет место выраженный бронхит (бронхиолит) и высока вероятность развития пневмонии.
Нормальная температура тела (реже небольшой субфебрилитет) наблюдается при риновирусном заболевании.
Микоплазменное воспаление верхних дыхательных путей обычно развивается постепенно и продолжается более длительное время. Дифференциальная диагностика с другими видами ОРЗ затруднена. Обращает на себя внимание развитие данной инфекции среди больших коллективов.
При установлении диагноза ОРЗ важно определить характер инфекции (вирусный или бактериальный), поскольку от этого будет зависеть тактика ведения пациента (назначение антибактериальных, противовирусных препаратов или симптоматическое лечение).
Стрептококковый фарингит, обусловленный бета-гемолитическим стрептококком группы A, характеризуется яркой гиперемией зева (за счет токсина гемолитического стрептококка). Для более точной диагностики применяют культуральное исследование или экспресс-тесты на стрептококковую этиологию [11].
Менингококковый ринофарингит характеризуется воспалением слизистой оболочки носа и глотки. Он может предшествовать развитию генерализованных форм менингококковой инфекции. Точный этиологический диагноз может быть установлен при бактериологическом исследовании слизи из носоглотки на менингококк. Однако это возможно до назначения антибиотиков. Необходимо учитывать и эпидемиологические данные (наличие инфекции у окружающих).
Для ОРЗ вирусного генеза характерны лейкопения и тенденция к лимфо- и моноцитозу. Лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево свидетельствуют о бактериальной природе ОРЗ или бактериальном осложнении.
Лечение
При ОРЗ рекомендованы режим, диета, применение этиотропной (противовирусной, антибактериальной, комбинированной), патогенетической (дезинтоксикационной, десенсибилизирующей, иммуномодулирующей и т.д.) и симптоматической (антипиретики, анальгетики, противокашлевые средства) терапии в зависимости от этиологии и тяжести заболевания, наличия осложнений и сопутствующей патологии.
В целях профилактики гриппа проводят вакцинацию (специфическая профилактика гриппа). Кроме того, для профилактики используют препараты с противовирусными и иммуномодулирующими свойствами (неспецифическая иммунопрофилактика ОРЗ и гриппа).
Всем больным назначают постельный режим на время лихорадочного периода. Применяются диета, богатая витаминами, обильное питье – потогонные горячие напитки из отваров и настоев лечебных трав (малина, калина, шиповник и др.), теплые щелочные минеральные воды.
Иммунизация против гриппа эффективна, если проведена заблаговременно, поскольку защитный титр антител начинает формироваться к концу третьей недели и сохраняется до шести месяцев. Вакцинопрофилактику необходимо проводить как можно раньше, чтобы обеспечить иммунную прослойку населения. В связи с этим вакцинацию против гриппа целесообразно начинать минимум за полтора – два месяца до ожидаемого эпидсезона.
Сразу после введения вакцины возможен длительный (одна-две недели) иммуносупрессивный период, когда обостряются хронические очаги инфекции, в том числе герпетической [12, 13].
Как показали исследования последних лет, проведенные в крупных городах и регионах России, инактивированные гриппозные вакцины обладают хорошей переносимостью, низкой реактогенностью, высокой иммуногенностью и эпидемиологической эффективностью. Инактивированные вакцины Гриппол, Инфлювак, Ваксигрип, Флюарикс, Бегривак, Агриппал S1, разрешенные для применения в России, отвечают требованиям Европейской фармакопеи (уровень защиты свыше 70%) и эффективны в профилактике гриппа.
Несмотря на успехи вакцинопрофилактики гриппа, объем вакцинации остается ограниченным. К сожалению, не всегда наблюдается полное соответствие структуры вакцины циркулирующим штаммам гриппа, соответственно защитный эффект вакцины составляет 70–90%. Вакцинация среди групп риска, лиц преклонного возраста, пациентов с иммунодефицитом приводит к снижению эффективности вакцины до 30–40% [2, 14]. Вакцинация способствует синтезу защитных антител только к конкретным штаммам вируса гриппа и не влияет на защиту от других возбудителей ОРЗ. Вакцинация показана в первую очередь лицам высокого риска развития осложнений и летального исхода вследствие гриппа и ОРЗ [9]:
- детям в возрасте до пяти лет (младше двух лет);
- детям и взрослым с хроническими заболеваниями дыхательной системы (бронхиальная астма, хроническая обструктивная болезнь легких);
- лицам в возрасте старше 65 лет;
- пациентам учреждений длительного ухода;
- детям и подросткам, длительно принимающим ацетилсалициловую кислоту;
- беременным;
- лицам с повышенной массой тела;
- пациентам с сердечно-сосудистой патологией, эндокринными заболеваниями (сахарный диабет, ожирение, дисметаболический синдром), иммунодефицитами различного генеза, алкоголизмом.
Названным лицам показана также вакцинация пневмококковой вакциной, поскольку среди возбудителей, вызывающих развитие пневмонии, пневмококк лидирует – до 70% [15].
У детей с ослабленным иммунитетом и высоким носительством имеет место риск развития гемофильной инфекции, которая не только поражает органы дыхания (эпиглотит, пневмония (до 25%), синуситы, отиты), но часто становится возбудителем гнойных менингитов, сепсиса. Вакцинация в детских коллективах позволяет существенно сократить частоту гемофильной инфекции среди часто болеющих детей. Носительство в ходе вакцинации может снизиться с 70 до 3%.
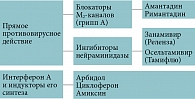
Для лечения и профилактики гриппа доказана эффективность ряда этиотропных противовирусных препаратов (рис. 3). К первому поколению относятся препараты адамантанового ряда. Противогриппозные препараты адамантанового ряда являются блокаторами ионных каналов, образуемых вирусным белком М2, и препятствуют высвобождению его генома для начала транскрипции. Однако применение препаратов адамантанового ряда ограничено отсутствием активности в отношении вируса гриппа B, побочными эффектами, а также широкой распространенностью резистентных к ним штаммов. Исследования клинических изолятов показали, что процент штаммов вируса гриппа A, резистентных к адамантанам, чрезвычайно возрос и в некоторых странах, например Китае и США, достигает 90% [16, 17].
К препаратам второго поколения относятся сравнительно недавно разработанные ингибиторы нейраминидазы занамивир и осельтамивир. Оба препарата эффективны в отношении вирусов гриппа A и B [18–21].
Занамивир (Реленза) – противовирусный препарат, высокоселективный ингибитор нейраминидазы (поверхностного фермента вируса гриппа), действие которого направлено против вирусов A и B. Вирусная нейраминидаза обеспечивает высвобождение вирусных частиц из инфицированной клетки, ускоряет проникновение вируса через слизистый барьер и инфицирование клеток дыхательных путей. Активность занамивира показана in vitro и in vivo и направлена против всех девяти подтипов нейраминидаз вирусов гриппа. Развития резистентности к занамивиру не зарегистрировано. Препарат выпускается в виде порошка для ингаляций через дискхалер. Биодоступность низкая (в среднем 2%). Показания к применению: лечение и профилактика гриппа A и B у детей старше пяти лет и взрослых. При лечении гриппа A и B взрослым и детям старше пяти лет рекомендуется назначать по две ингаляции (по 5 мг) два раза в сутки (суточная доза 20 мг) в течение пяти дней, в целях профилактики – по две ингаляции (по 5 мг) один раз в сутки (суточная доза 10 мг) в течение десяти дней. Курс может быть продлен до одного месяца при опасности инфицирования.
Применение осельтамивира (Тамифлю) разрешено у взрослых и детей с одного года, в том числе у вакцинированных против гриппа лиц, которые все-таки заболели, а также у лиц из групп риска (пожилые, больные хроническими заболеваниями, пациенты, одновременно принимающие несколько лекарственных средств). Лечение должно начинаться в первые 40 часов после появления симптомов. Прием препарата в первые 12 часов сокращает продолжительность заболевания более чем на три дня по сравнению с приемом через 48 часов. У детей прием осельтамивира в первые сутки заболевания сокращает длительность симптомов на 36 часов. Препарат взрослым и детям с восьми лет назначают по 75 мг два раза в сутки в течение пяти дней. Дети от года до трех лет получают осельтамивир в виде суспензии. С целью профилактики достаточно применения препарата в дозе 75 мг один раз в сутки.
В целях профилактики осельтамивир эффективен в отношении вирусов гриппа A и B. У лица, контактировавшего с больным, препарат снижает вероятность заболевания на 60–90%. Предсезонная профилактика приводит к сходным результатам. Прием осельтамивира следует начинать в первые два дня после контакта с инфицированным.
В настоящее время в литературе появились данные о развитии резистентности к препарату. Но такие данные были получены, как првило, в исследованиях in vitro. Генетический анализ показал, что снижение чувствительности к осельтамивиру связано с мутациями и изменением аминокислот нейраминидазы и гемагглютинина [22].
К недостаткам вирус-специфических препаратов относятся узкий спектр действия и формирование резистентных штаммов вирусов, снижающие их эффективность. При назначении противовирусных препаратов всегда важно помнить об эпидемиологической ситуации [23].
В отсутствие эпидемии гриппа использование специфических противогриппозных противовирусных препаратов неэффективно (доля гриппа в структуре ОРЗ незначительна – до 10%). К препаратам комплексного действия относят Арбидол, Ингавирин, Амизон.
В России широкое распространение получил оригинальный отечественный этиотропный противовирусный препарат Арбидол, предназначенный для лечения и профилактики гриппа A и B, тяжелого острого респираторного синдрома, вызванного вирусом.
Арбидол подавляет вирусы гриппа A и B, коронавирус. По механизму противовирусного действия взаимодействует с гемагглютинином вируса и препятствует слиянию липидной оболочки вируса и клеточных мембран. Оказывает умеренное иммуномодулирующее действие. Характеризуется интерферониндуцирующей активностью. Препарат принимают внутрь до приема пищи. Разовая доза для детей от двух до шести лет – 50 мг, от шести до 12 лет – 100 мг, старше 12 лет и взрослых – 200 мг (две капсулы по 100 мг или четыре капсулы по 50 мг).
Противовирусный препарат Ингавирин активен в отношении вирусов гриппа A (A/H1N1, в том числе «свиной» A/H1N1 swl, A/H3N2, A/H5N1) и B, аденовирусной инфекции, парагриппа, РС-инфекции. Противовирусный механизм действия препарата связан с подавлением репродукции вируса на этапе ядерной фазы, задержкой миграции вновь синтезированного NP-белком вируса из цитоплазмы в ядро [24]. Оказывает модулирующее действие на функциональную активность системы интерферона: вызывает повышение содержания интерферона в крови до физиологической нормы, стимулирует и нормализует сниженную альфа-интерферонпродуцирующую способность лейкоцитов крови, стимулирует гамма-интерферонпродуцирующую способность лейкоцитов. Вызывает генерацию цитотоксических лимфоцитов и повышает содержание естественных киллерных T-клеток, обладающих высокой киллерной активностью в отношении трансформированных вирусов клеток и выраженным противовирусным действием.
Противовоспалительный эффект обусловлен подавлением продукции ключевых провоспалительных цитокинов (фактор некроза опухоли альфа, интерлейкины 6 и 1-бета), снижением активности миелопероксидазы.
Терапевтическая эффективность при гриппе и других острых респираторных вирусных инфекциях (ОРВИ) проявляется в сокращении периода лихорадки, уменьшении интоксикации (головная боль, слабость, головокружение), катаральных явлений, числа осложнений и продолжительности заболевания. Применение препарата не связано с приемом пищи, принимается перорально по 90 мг один раз в сутки в течение пяти – семи дней (в зависимости от тяжести состояния). Прием препарата необходимо начинать с момента появления первых симптомов заболевания, желательно не позднее 36 часов oт начала болезни. Препарат не назначают детям и подросткам до 18 лет, беременным.
К новым противовирусным препаратам относится Амизон. Его действующее вещество энисамиум йодид является производным изоникотиновой кислоты (N-метил-4-бензилкарбамидопиридиния йодид).
Реализация терапевтического действия препарата Амизон опосредуется рядом эффектов – противовирусным, иммуномодулирующим, противовоспалительным. Амизон нормализует уровень простагландинов и циклических нуклеотидов (цАМФ/цГМФ), а также микрогемоциркуляцию, уменьшает выраженность сладж-синдрома и периваскулярного отека, чем также объясняется его противовоспалительное действие [25, 26].
Важно, что Амизон можно принимать в любой день заболевания, тогда как большинство препаратов применяется в течение первых 36–48 часов. Амизон эффективен и безопасен в лечении гриппа и ОРВИ. Канцерогенные, тератогенные, мутагенные, эмбриотоксические и аллергические эффекты отсутствуют.
Из противопоказаний к применению Амизона следует отметить только повышенную чувствительность к препаратам йода, возраст до шести лет (для таблетированной лекарственной формы; сироп, рекомендуемый к применению детям с трех лет, в России не зарегистрирован) и первый триместр беременности.
Амизон выпускается в форме таблеток 0,25 г (в упаковке 10 штук). Препарат применяют после еды, запивая небольшим количеством жидкости.
При гриппе и ОРВИ рекомендованы следующие дозы:
- взрослым и детям от 12 до 16 лет – по одной-две таблетки два – четыре раза в сутки (пять – семь дней);
- детям от шести до 12 лет – по полтаблетки два-три раза в сутки (пять – семь дней).
Для экстренной профилактики (особенно у детей, лиц пожилого возраста) и лечения вирусных инфекций рекомендованы препараты интерферонов (Бетаферон, Реаферон, Реальдирон, Роферон-А, Интрон А, Вэллферон, человеческий лейкоцитарный интефорон) или индукторы интерферонов (Виферон, Арбидол, Гриппферон, Циклоферон, Лавомакс, Амиксин и др.). Указанные препараты широко используются в различных лекарственных формах: капли, мази, гели, ингаляции, свечи, инъекции. Продолжительность лечения, дозы и лекарственная форма препарата определяются целью применения (профилактика или лечение) и тяжестью заболевания [27].
Антибактериальные препараты назначают при подозрении на бактериальный характер заболевания, наличии осложнений (пневмония, отит, синусит, инфекция мочевыводящих путей и др.), тяжелых формах ОРЗ, особенно при выявлении хронических очагов инфекции (хронический гайморит, хронический пиелонефрит и т.д.).
Как показывает клинический опыт, все перечисленные средства обеспечивают наилучшие результаты в лечении вирусных заболеваний. Тем не менее чаще используются симптоматические средства [28, 29].
При ОРЗ предпочтение отдается комплексным средствам, поскольку они содержат несколько активных веществ, позволяющих купировать симптомы ОРЗ: кашель, першение в горле, отечность носоглотки, лихорадка с ознобом, общая слабость, головная боль, миалгия и артралгия. Многокомпонентные симптоматические средства содержат сбалансированные дозы лекарственных средств, что снижает риск передозировки, удобны в применении (один препарат вместо нескольких). Кроме того, стоимость такого лечения существенно ниже. Симптоматические препараты отпускаются без рецепта. В состав ряда комбинированных препаратов входят от трех до пяти фармакологических субстанций (табл. 3).
Прием препаратов, содержащих ацетилсалициловую кислоту, особенно при гриппе, ветряной оспе и инфекциях, вызванных вирусами Коксаки, опасен у детей до 15 лет. Такие препараты могут вызвать синдром Рея, который характеризуется энцефалопатией и острой жировой дистрофией печени, быстро приводящей к печеночной недостаточности [30].
Благодаря хорошему профилю эффективности и безопасности парацетамол в настоящее время рассматривается в качестве препарата первой линии в лечении лихорадки и купировании боли у пациентов разных групп, в том числе детей, беременных и лиц пожилого возраста. Считается, что выраженное анальгетическое действие препарата связано с его способностью накапливаться в центральной нервной системе, головном и спинном мозге и уменьшать образование простагландинов за счет ингибирования изоформы фермента циклооксигеназы (ЦОГ-3) [31]. Анальгезирующий эффект связан с периферическим блокированием импульсов на брадикинин-чувствительных хеморецепторах, ответственных за возникновение боли. В отличие от других нестероидных противовоспалительных препаратов действие парацетамола на синтез простагландинов ограничивается центрами терморегуляции и боли в гипоталамусе и не распространяется на другие органы и ткани. По этой причине эрозивно-язвенные поражения желудочно-кишечного тракта, явления бронхоспазма при приеме парацетамола развиваются крайне редко, препарат не влияет на почечный кровоток и агрегацию тромбоцитов. Возможность развития поражений печени связывают в основном с длительным приемом парацетамола в дозах, значительно превышающих рекомендованные максимальные [32].
В составе комбинированных препаратов используются деконгестанты. Одним из первых препаратов этой группы был эфедрин. В настоящее время применяются фенилпропаноламин, псевдоэфедрин и фенилэфрин. На фоне их применения частота развития нежелательных эффектов значительно меньше, чем при использовании эфедрина.
Эти препараты стимулируют альфа-1-адренорецепторы сосудистой стенки, что приводит к их сужению, уменьшению проницаемости, отека слизистой оболочки носа, количества отделяемого из носа. Однако в силу активации адренергических структур эти средства могут в той или иной степени повышать артериальное давление, потребность миокарда в кислороде, вероятность сердечных аритмий у пациентов с сердечно-сосудистыми рисками, а также вызывать беспокойство и бессонницу. В крупном эпидемиологическом исследовании, проведенном в 2001 г. в США, установлена связь между развитием геморрагического инсульта и применением фенилпропаноламина.
Фенилэфрин – единственный системный деконгестант, разрешенный для безрецептурного отпуска в РФ в составе комбинированных средств от простуды и гриппа. В дозе 10 мг фенилэфрин уменьшает отечность носовых ходов у больных ринитом. В этой дозе он практически не повышает артериальное давление и не оказывает центрального стимулирующего эффекта [32]. В отличие от местных адреномиметиков фенилэфрин не вызывает раздражения или сухости слизистой оболочки носа, развития медикаментозного ринита. Фенилэфринсодержащие препараты считаются самыми безопасными для симптоматического лечения простуды.
Блокаторы Н1-гистаминовых рецепторов часто входят в состав комбинированных препаратов, таких как фенирамин, хлорфенирамин, прометазин. Эти препараты потенцируют антиэкссудативное действие стимуляторов альфа-1-адренорецепторов. Блокаторы Н1-гистаминовых рецепторов обладают седативными свойствами, улучшают сон. В то же время их следует с осторожностью назначать лицам, профессиональная деятельность которых требует повышенного внимания и быстрой реакции. Врачи должны информировать пациентов о недопустимости вождения автомобиля и выполнения работ, связанных с высокой концентрацией внимания, после приема данных препаратов.
Для повышения работоспособности, устранения ощущения вялости, уменьшения головной боли, связанной с вазоконстрикцией, в состав комбинированных средств в ряде случаев включают кофеин. Он также препятствует проявлению седативного действия антигистаминных препаратов. Однако этот препарат может повышать артериальное давление, вызывать беспокойство и бессонницу.
В состав ряда комбинированных препаратов входит аскорбиновая кислота. Она обладает комплексным действием и является необходимым при ОРЗ и гриппе патогенетическим средством. Аскорбиновая кислота стимулирует выработку эндогенного интерферона, нормализует процессы перекисного окисления липидов, укрепляет сосудистую стенку, уменьшая ее проницаемость, и восполняет повышенную во время ОРЗ и гриппа потребность организма в аскорбиновой кислоте. Суточная потребность здорового взрослого человека в аскорбиновой кислоте – 70–100 мг. Во время ОРЗ потребность в ней возрастает. Однако доза свыше 200 мг/сут организмом не усваивается и выводится с мочой в неизмененном виде. Избыток аскорбиновой кислоты (в дозах свыше 200 мг/сут) может вызывать различные нежелательные побочные эффекты: аллергические реакции, раздражение слизистой оболочки желудочно-кишечного тракта, обострение мочекаменной болезни и др.
Лечение заболеваний ЛОР-органов при ОРЗ
Микробный спектр возбудителей при острых риносинуситах, остром среднем отите представлен (до 80%) преимущественно Streptococcus pneumoniae, Haemophilus influenzae, бета-гемолитическими стрептококками, реже Moraxella catarrhalis, St. pyogenes, Staphylococcus aureus, анаэробами. На долю вирусов приходится до 8%. Заболевания ЛОР-органов по спектру возбудителей (за исключением тонзиллофарингитов) очень схожи с воспалительными заболеваниями нижних дыхательных путей и пневмонией [33].
Среди наиболее часто встречаемых возбудителей острого тонзиллофарингита следует отметить респираторные вирусы – от 40 до 60%, бета-гемолитический стрептококк группы A – до 25–30% у детей и до 15–20% – у взрослых. Реже встречаются S. pneumoniae, Arcanabacterium haemolyticum, анаэробы, атипичные возбудители (M. pneumoniae и Chlamydia pneumoniae). Необходимо помнить о возможных редких специфических инфекциях, вызываемых Neisseria gonorrhoeae, Corynebacterium diphtheriae, спирохетой (ангина Симановского – Плаута – Венсана) [34].
В связи с преимущественно вирусной этиологией заболевания показания к антибактериальной терапии острого тонзиллита ограниченны. Антибиотики используются при положительном результате культурального исследования или экспресс-теста на стрептококковую этиологию (за исключением редких случаев специфических инфекций).
В подавляющем большинстве случаев антибиотик при остром отите и риносинусите назначается эмпирически, без проведения микробиологического исследования. Это обусловлено тем, что острые состояния в ЛОР-практике при подозрении на бактериальный характер зачастую требуют экстренного назначения антибактериальной терапии. В такой ситуации используют общепринятые правила рациональной антибиотикотерапии на основании статистически значимого видового состава возбудителей в популяции и их чувствительности к антимикробным средствам.
В алгоритме лечения внебольничных острых ЛОР-инфекций по-прежнему доминируют препараты группы бета-лактамов (аминопенициллины и цефалоспорины). К ним чувствительны основные виды бактериальных возбудителей.
При хроническом синусите, хроническом отите антибактериальная терапия менее популярна, чем комплексная терапия, а иногда и оперативное вмешательство.
Для местного лечения хронических риносинуситов рекомендуется комплексный препарат Полидекса с антибактериальным, противовоспалительным, мягким сосудосуживающим и противоаллергическим действием. В отличие от многих сосудосуживающих препаратов он не сушит и не повреждает слизистую оболочку. В его состав входят неомицин, полимиксин В, дексаметазон и фенилэфрин. Препарат воздействует на грамположительную и грамотрицательную микрофлору, что важно при хронических инфекциях, устойчивых ко многим антибактериальным средствам. Аллергические заболевания слизистой оболочки носа и длительный воспалительный процесс приводят к хронизации заболевания. Входящий в состав препарата дексаметазон способствует купированию аллергического процесса и оказывает мощное противовоспалительное действие. Фенилэфрин обладает сосудосуживающей активностью и уменьшает отек слизистой оболочки.
Способ применения: взрослым по одному распылению три – пять раз в сутки, детям – по одному распылению три раза в сутки.
Для местного лечения острых и хронических средних отитов оптимальным выбором является препарат Отофа, содержащий антибиотик рифампицин. Важно, что данный препарат может использоваться при наличии перфорации барабанной перепонки (перфоративный отит). Большинство остальных препаратов для местного лечения при наличии перфорации барабанной перепонки (или высокого риска ее возникновения) противопоказаны. Препарат Отофа применяется и у взрослых, и у детей. Схема применения: детям – по три капли два-три раза в день, взрослым – по пять капель два-три раза в день в течение семи – десяти дней.
Современные препараты для местного лечения заболеваний ротоглотки при ОРЗ
Основными показаниями к применению данных препаратов являются ОРЗ, ангина (только в комплексной терапии), фарингит, тонзиллит, стоматит.
В состав таких препаратов обычно входят несколько веществ: анальгетик, антисептик или антибактериальное средство. Антисептики и антибиотики не обладают противовирусным действием, но предупреждают развитие вторичных бактериальных инфекций. Анестетик, входящий в состав препарата, уменьшает боль в ротоглотке, что значительно улучшает состояние пациента. Некоторые препараты содержат компоненты (лизоцим, эноксолон) с противовирусным действием.
Данные препараты содержат красящие вещества, вкусовые добавки, подсластители, ароматизаторы, различные по механизму действия анальгетики, вещества растительного происхождения, их с осторожностью назначают пациентам, склонным к аллергии. Поэтому перед назначением препаратов необходимо изучать их состав.
Наиболее рациональными представляются комбинированные препараты с широким комплексным действием. К препаратам с таким действием относится Гексализ. В его состав входят три компонента: биклотимол, лизоцим и эноксолон. Биклотимол, активный в отношении стафилококков, стрептококков и коринебактерий, оказывает местноанестезирующее и противовоспалительное действие, характеризуется продолжительным действием. Лизоцим способствует повышению активности неспецифических факторов защиты организма, оказывает противовоспалительное и муколитическое действие. Лизоцим проявляет противовирусную активность (образует комплексы с вирусами). Относится к естественным факторам защиты организма. Эноксолон инактивирует вирусы, находящиеся вне клеток, блокирует внедрение активных вирусных частиц через клеточную мембрану внутрь клетки, нарушает способность вирусов к синтезу новых структурных компонентов. Активен в отношении ДНК- и РНК-содержащих вирусов. Таким образом, препарат оказывает противомикробное и противовирусное действие, обладает противовоспалительным и обезболивающим эффектами. Взрослым назначают по одной таблетке для рассасывания каждые два часа. Максимальная доза – восемь таблеток в сутки. Детям старше шести лет назначают по одной таблетке каждые четыре часа. Продолжительность лечения не должна превышать десяти дней. Разрешен к использованию у беременных и кормящих женщин.
Заключение
Терапия и профилактические мероприятия при острых респираторных заболеваниях назначаются исходя из данных эпидемиологического анализа и информации о конкретных возбудителях. Лечение должно быть комбинированным и включать лекарственные средства с различным механизмом действия.
R.V. Gorenkov, V.A. Kruglov
M.F. Vladimirsky Moscow Regional Research Clinical Institute
Contact person: Vladimir Aleksandrovich Kruglov, kaftikf@yandex.ru
The article discusses the acute respiratory diseases (ARD) clinical features depending on the type of pathogen. The treatment algorithm of patients with diseases of ENT organs against the background of ARD is given. The effectiveness of modern drugs used for local treatment is analyzed.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.