Дифференциальная диагностика хронической абдоминальной боли у детей и подростков
- Аннотация
- Статья
- Ссылки
- English

Введение
Хроническая абдоминальная боль является достаточно неспецифическим симптомом в практике любого клинициста. Затруднения вызывает интерпретация данной жалобы у врачей-педиатров, что объясняется некорректным описанием боли самим пациентом или его родителями/законными представителями, а также особенностями организма ребенка – незавершенным становлением гуморальной регуляции и иннервации внутренних органов (например, детям до 5–7 лет свойственна «ложная» локализация боли в околопупочной области) [1, 2]. Однако длительная боль в животе может существенно снижать качество жизни пациента и его семьи и быть клиническим проявлением органической или функциональной патологии (в том числе на фоне психоэмоционального напряжения). Сказанное подтверждает важность дифференциальной диагностики заболеваний, сопровождающихся данным симптомом, при оказании медицинской помощи [3].
Согласно Римским критериям функциональной диспепсии IV пересмотра, хронической считается периодическая или постоянная боль в животе длительностью от двух месяцев и более. В единичных случаях в литературе встречается диагноз рецидивирующей боли в животе (recurrent abdominal pain), для которой характерны:
- достоверное наличие эпизодов боли свыше трех месяцев;
- более трех эпизодов абдоминальной боли в анамнезе заболевания;
- умеренное или значительное ограничение физической активности и трудовой деятельности из-за болевого синдрома;
- неустановленная причина заболевания.
Однако считается, что перечисленные критерии составляют симптомокомплекс ряда заболеваний функциональной или органической этиологии, поэтому нецелесообразно использовать термин «рецидивирующая боль в животе» в качестве основного диагноза.
Для определения наиболее подходящей диагностической тактики и назначения эффективного лечения необходимо соблюдать последовательность в проведении первичного осмотра больного:
- в процессе сбора жалоб и анамнеза заболевания важно уточнять характер, локализацию, интенсивность, частоту и условия возникновения боли (например, при погрешности в диете), наличие/отсутствие иррадиации;
- при сборе анамнеза жизни необходимо обращать внимание на режим и характеристики питания, сопутствующую патологию и семейный анамнез (в частности, онкологические, гастроэнтерологические, гинекологические, аутоиммунные, психоневрологические заболевания);
- всем пациентам, предъявляющим жалобы на абдоминальную боль, проводится поверхностная ориентировочная пальпация живота с обследованием всех его областей:
- больной лежит на спине с согнутыми в коленных суставах ногами (для расслабления мышц брюшного пресса);
- пальпацию начинают с противоположной от боли стороны тела для исключения преждевременного напряжения мышц и получения достоверных данных физикального осмотра;
- если больной затрудняется установить локализацию боли или болевой абдоминальный синдром «размыт», пальпацию стандартно начинают с левой подвздошной области;
- поверхностная ориентировочная пальпация позволяет врачу определить локализацию болезненных зон, резистентность брюшной стенки, наличие или отсутствие пальпируемых образований в области живота (например, грыжевые выпячивания или новообразования брюшной полости).
Алгоритм действий на этапе осмотра и лабораторно-инструментального обследования зависит от состояния системы органов, в функционировании которой предположительно произошло нарушение. Однако первоначально рекомендуется исключать патологические состояния, ведущим симптомом которых является боль в животе. Рассмотрим особенности хронического болевого абдоминального синдрома у детей при ряде состояний, которые важно учитывать при диагностическом поиске.
Функциональная диспепсия
Функциональная диспепсия (ФД) – симптомокомплекс, включающий в себя боль, дискомфорт или чувство переполнения в области эпигастрия, раннее насыщение, вздутие живота, тошноту, срыгивания и другие симптомы диспепсии длительностью не менее трех месяцев за последние полгода при достоверном отсутствии органической патологии органов желудочно-кишечного тракта (ЖКТ) (Римские критерии – III) [4]. Данный диагноз правомерно устанавливать детям старше четырех лет. В более младшем возрасте корректная формулировка жалоб невозможна.
Оценить подлинную распространенность ФД сложно, поскольку не все пациенты с такими неспецифическими симптомами считают необходимым обратиться к врачу. Тем не менее в детском возрасте функциональный характер патологии (90–95%) значительно превалирует над органическим (5–10%), что обусловлено рядом анатомо-физиологических особенностей.
Жалобы, данные анамнеза и объективного осмотра зависят от клинического варианта заболевания (табл. 1).
Из-за отсутствия патогномоничных симптомов заболевания врачу важно собрать анамнез заболевания и жизни. Манифестация функциональных нарушений в работе ЖКТ нередко сопряжена с предшествующим сильным психоэмоциональным стрессом, дезорганизующим нормальное функционирование пищеварительной системы. В качестве стрессового фактора может рассматриваться изменение привычного образа жизни и распорядка дня, например начало обучения в школе у детей раннего школьного возраста [5]. Кроме того, триггером может служить перенесенная ранее пищевая токсикоинфекция (в данном случае диспепсия предположительно вызвана дисфункцией NO-зависимых нейронов и замедлением эвакуации содержимого желудка). Следует обращать внимание и на семейный анамнез больного. Установлено, что у родителей детей с расстройствами функций ЖКТ функциональные заболевания ЖКТ наблюдаются достоверно чаще, чем у родителей детей без таких нарушений. При этом в значительной части случаев отмечается совпадение вариантов функциональных расстройств у детей и родителей [6].
Таким образом, при абдоминальной боли на фоне функциональной диспепсии имеют место неспецифические жалобы пациента в отношении органов ЖКТ, других органов и систем, непостоянные, меняющиеся характеристики боли. Симптомы заболевания не прогрессируют. В анамнезе жизни – наличие конкретного фактора, с которым больной связывает наступление заболевания (в частности, завышенные требования родителей, ссоры в семье, перенесенный острый гастроэнтерит), отягощенный семейный анамнез по функциональным заболеваниям пищеварительной системы [7].
Клиническая картина разных вариантов ФД может напоминать течение заболеваний органов ЖКТ органической этиологии, например язвенную болезнь желудка или двенадцатиперстной кишки. Поэтому ФД рассматривается в качестве диагноза исключения, установить который можно только после проведения полноценного комплекса диагностических мероприятий.
При подозрении на функциональную природу заболевания необходимо сформировать наиболее полноценный и обоснованный диагностический план. В перечень обследования больного следует включить стандартные методы диагностики (общий и биохимический анализы крови, общий анализ мочи, копрограмму, ультразвуковое исследование (УЗИ) органов брюшной полости, фиброгастродуоденоскопию, определение Helicobacter pylori) и при необходимости дополнить их данными рентгенологического исследования органов брюшной полости, суточной pH-метрии пищевода и желудка, антродуоденальной манометрией и др. [8].
Согласно Римским критериям – III, установление диагноза функциональной диспепсии возможно при наличии характерной абдоминальной боли и отсутствии органических поражений ЖКТ. Однако стоит помнить, что функциональная патология может протекать и на фоне сопутствующих заболеваний ЖКТ органической этиологии (например, сочетание ФД и гастроэзофагеальной рефлюксной болезни). Не случайно в Римских критериях – IV предусмотрено, что наличие ГЭРБ не исключает диагноза ФД [9]. В подобной ситуации необходимо ориентироваться на клиническую картину боли и данные анамнеза, а также учитывать эффективность антисекреторной терапии в отношении предъявляемых жалоб.
Следовательно, для установления диагноза ФД крайне важен комплексный подход к оценке характеристики симптомов, их длительности и динамики, анамнестических сведений, данных объективного осмотра и диагностических методов.
Синдром раздраженного кишечника
Синдром раздраженного кишечника (СРК) представляет собой функциональное расстройство ЖКТ, проявляющееся хронической абдоминальной болью и изменением характера дефекации по типу диареи или запоров. Данное состояние все чаще встречается в педиатрической практике, особенно среди подростков, что обусловлено повышенными нагрузками в учебных учреждениях, недостаточной продолжительностью и качеством сна, нерегулярным питанием и т.д. [10, 11].
Основные патогенетические аспекты заболевания:
- повышение чувствительности рецепторов толстой кишки к растяжению, приводящее к нарушению висцеральной чувствительности по типу абдоминальной гипералгезии;
- нарушение двигательной функции кишечника – гипермоторная дискинезия, скорее всего обусловленная нейроиммунным постинфекционным повреждением и изменением характера микрофлоры кишечника.
Таким образом, пациенты с СРК более чувствительны к нормальному или слегка увеличенному объему кишечного газа, что клинически проявляется абдоминальной болью [12].
Пациенты предъявляют жалобы на боль в животе, усиливающуюся перед дефекацией и уменьшающуюся или исчезающую после нее [13]. Абдоминальная боль при СРК может быть вариабельна по интенсивности, длительности и характеристике. Тем не менее обычно боль наблюдается в утреннее время. Сами пациенты могут отмечать уменьшение симптомов после приема спазмолитических препаратов. Подростки женского пола фиксируют усиление боли в дни менструации, что связано с неспецифической реакцией организма на избыточную продукцию простагландинов. Манифестация боли в животе совпадает по хронологии с появлением изменений характера стула по типу запоров или диареи. Больные могут жаловаться на нерегулярный стул, императивные позывы к дефекации и чувство неполного опорожнения кишечника. Между тем примеси крови или гноя в кале, как при органических поражениях толстой кишки, отсутствуют. Не исключено наличие примеси слизи.
При подробном сборе анамнеза нередко подтверждается связь с предшествующим заболеванием ЖКТ инфекционной природы. Особая форма СРК – постинфекционная манифестирует через 6–12 месяцев после болезни. Факторами риска постинфекционного СРК считаются женский пол, повышенный уровень тревоги, невротические реакции и прием антибиотиков при острой кишечной инфекции [14]. Как и при ФД, в семье пациента с СРК прослеживаются нарушения пищеварения в силу различных этиологических факторов, прежде всего психоэмоциональных.
При физикальном осмотре отмечается умеренная или выраженная болезненность при поверхностной ориентировочной пальпации живота, которая может быть разлитой или локализованной (преимущественно в подвздошных областях). Дифференцировать данное состояние с синдромом острого живота обычно не приходится, так как боль чаще имеет тупой приступообразный характер. Помимо этого наблюдаются вздутие живота и урчание при глубокой скользящей пальпации отделов кишечника. Симптом флуктуации отрицательный, пальпируемые образования в отсутствие сопутствующей патологии не обнаруживаются.
Как и при ФД, при СРК первоначальной задачей врача является исключение более грозных в плане прогноза органических заболеваний ЖКТ. Рекомендуются проведение общего анализа крови с лейкоцитарной формулой и определение скорости оседания эритроцитов для подтверждения отсутствия воспалительной реакции и анемического синдрома. Для оценки функциональной состоятельности органов и систем выполняют общий анализ мочи, биохимический анализ крови. При наличии жалоб на изменение характера и/или частоты стула всем пациентам проводятся копрограмма и анализ кала на скрытую кровь. При наличии жалоб на выраженный метеоризм целесообразно проведение водородного дыхательного теста с лактулозой для выявления синдрома избыточного бактериального роста. С целью дифференциальной диагностики с целиакией, подозрение на которую может быть при диарейном или смешанном варианте СРК, выполняется анализ на антитела к тканевой трансглутаминазе.
Диагностические методы визуализации не являются первостепенными в диагностике СРК, но при подозрении на поражение ЖКТ органической этиологии, по данным указанных исследований, проводят УЗИ органов брюшной полости, фиброэзофагогастродуоденоскопию, колоноскопию [15].
Первичная дисменорея
Первичная дисменорея – комплекс нейровегетативных, обменно-эндокринных и психоэмоциональных нарушений, клинически проявляющихся болезненными ощущениями во время менструации [16]. В настоящее время ведущей патогенетической теорией признана простагландиновая: патологическое накопление в эндометрии продуктов деградации арахидоновой кислоты стимулирует сокращение миометрия, вызывая его гипоксию и ишемию, что в свою очередь усиливает афферентацию импульсов к центрам ноцицепции [17].
С дисменореей связана проблема не только медицинского, но и социально-экономического характера, ведь в зависимости от степени выраженности болевого синдрома лица женского пола временно утрачивают трудоспособность [18].
Согласно данным отечественных авторов, дисменорея занимает первое место среди причин пропуска девочками занятий в школе. При предъявлении девочками младшего школьного, подросткового или юношеского возраста жалоб на боль в животе врач любой специальности должен уточнить, связано ли возникновение данного симптома с менструацией. Боль при первичной дисменорее часто носит схваткообразный, ноющий характер, локализуется в области проекции матки и придатков (надлобковая, подвздошные, реже околопупочная области) с возможной иррадиацией в промежность, прямую кишку или поясничную область. Дисменорея чаще проявляется через один-два года после менархе, предшествует (за один-два дня) или сопровождает менструацию в первые дни цикла и в большинстве случаев успешно купируется нестероидными противовоспалительными препаратами [19, 20].
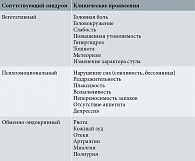
Помимо абдоминальных и/или тазовых болей встречаются сопутствующие синдромы, также связанные с менструацией (табл. 2) [21, 22]. При недостаточном сборе анамнеза врач может начать поиск патологии других органов и систем, что увеличит время постановки корректного диагноза и отсрочит назначение адекватного лечения. При физикальном осмотре вне менструации особенности не выявляются из-за отсутствия причины боли и клинической симптоматики.
Между дисменореей и менструацией существует тесная связь. Поэтому для постановки диагноза дисменореи нередко достаточно жалоб пациенток и данных анамнеза. Но для исключения органической патологии врач обязан назначить пациенткам ряд диагностических мероприятий. При наличии жалоб на менструальную боль рекомендован осмотр детским гинекологом для установления типа дисменореи. Подходы к лечению первичной и вторичной дисменореи и ведению больных разные. В рамках консультации специалиста нередко проводится УЗИ органов малого таза, однако для дифференциальной диагностики патологии ЖКТ и гепатобилиарной системы также рекомендовано проведение УЗИ органов брюшной полости. При необходимости назначаются исследование уровня половых гормонов и обследование у смежных специалистов (эндокринолог, гастроэнтеролог).
Опухолевидные образования яичников
Киста яичника – опухолевидное доброкачественное тонкостенное образование в женской гонаде, заполненное жидкостью. Точный показатель распространенности кисты яичников у детей не установлен, так как в половине случаев у девочек отсутствуют клинические симптомы, которые могли бы послужить причиной визита к врачу [23]. Тем не менее образования в яичниках могут встречаться у больных всех возрастных групп независимо от наличия менструаций.
Опухолевидные образования яичника отличаются от опухолей отсутствием пролиферативной активности клеток и риска малигнизации. По данным УЗИ органов малого таза, на доброкачественность указывают (классификация International Ovarian Tumor Analysis Group):
- однокамерное образование;
- внутриполостные пристеночные образования диаметром менее 7 мм;
- акустическая тень;
- гладкостенное многокамерное образование диаметром менее 100 мм;
- отсутствие избыточного кровотока [24].
В педиатрической практике встречаются фолликулярные кисты, способные к самостоятельному регрессу. Реже имеют место параовариальные кисты и кисты желтого тела.
Как уже отмечалось, киста яичников может протекать бессимптомно и быть случайной находкой при плановом УЗИ органов малого таза [25]. Манифестная форма ассоциируется с жалобами пациентки на постоянную тянущую, чаще одностороннюю боль в гипогастрии умеренной интенсивности, не связанную с менструальным циклом. Если размер кисты превышает размер яичника, родители девочки могут заметить увеличение живота в объеме. Сам ребенок может жаловаться на болезненность при актах мочеиспускания и дефекации вследствие сдавления близлежащих органов в малом тазу. 20% пациенток в пубертатном периоде отмечают нерегулярность менструального цикла, но это в большей степени характерно для гормонально-активных образований яичника.
При сборе семейного анамнеза целесообразно выяснять наличие гинекологической патологии у родственниц и случаев рака эндометрия, рака молочной железы или колоректального рака [26, 27].
Стандартный гинекологический осмотр предусматривает двуручное или ректальное исследование, при проведении которого врач получает информацию о расположении, величине, консистенции, подвижности и характере поверхности образования. Данный метод исследования может быть физически и психологически болезненным для ребенка, поэтому в современной практике все чаще прибегают к использованию неинвазивной инструментальной диагностики кисты яичника.
Основным методом визуализации органов малого таза является неинвазивное и безопасное УЗИ. Необходимо установить объемные размеры образования для динамического наблюдения, оценить кровоток, количество камер, наличие внутриполостных образований, перегородок или взвесей. Если визуализация затруднена или киста большого размера, целесообразно выполнение магнитно-резонансной томографии органов малого таза для уточнения локализации и 3D-реконструкции образования [28, 29].
Киста яичника не требует лабораторного подтверждения, за исключением ситуаций, когда ультразвуковая картина не позволяет исключить злокачественный процесс [30]. Уровень половых гормонов в большинстве случаев остается в пределах возрастной нормы, в связи с чем не доказана необходимость рутинного назначения этого лабораторного исследования.
Заключение
Под маской хронической абдоминальной боли у детей могут скрываться функциональные состояния и органическая патология различных органов и систем. Подробное описание жалоб, данные анамнеза заболевания и жизни имеют первостепенное значение при выборе методов исследования и подтверждении диагноза. В зависимости от особенностей и характеристик боли в животе врач может оптимизировать диагностические мероприятия для постановки адекватного диагноза в минимально короткий срок и начать надлежащее лечение.
Ye.V. Sibirskaya, PhD, Prof., K.S. Rashoyan, M.A. Filatova
N.I. Pirogov Russian National Research Medical University
A.I. Yevdokimov Moscow State University of Medicine and Dentistry
Russian Children's Clinical Hospital of the N.I. Pirogov Russian National Research Medical University
LLC ‘Chaika Clinics’, Moscow
Contact person: Yelena V. Sibirskaya, elsibirskaya@yandex.ru
The article presents data on the differential diagnosis of a number of nosologies that occur in pediatric practice and are clinically accompanied by chronic abdominal pain – functional dyspepsia, irritable bowel syndrome, primary dysmenorrhea and ovarian tumors.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.