Генитальные дерматозы неинфекционной этиологии у мужчин
- Аннотация
- Статья
- Ссылки
- English




Введение
Генитальные высыпания – группа симптомов (признаков) заболеваний и состояний кожи, локализующихся в паховой и перианальной области, а также в области наружных половых органов, к которым относятся половой член и мошонка [1]. Жалобы на такие высыпания составляют от 5 до 15% всех первичных обращений мужчин к урологу или дерматовенерологу [2]. Ввиду клинических особенностей высыпаний на гениталиях и психологических аспектов диагностика генитальных дерматозов часто бывает затруднена. Кроме того, далеко не все дерматологи знакомы с проблемой генитальных дерматозов. Между тем изменения кожных покровов половых органов у мужчин могут быть и вариантом нормы, и манифестным проявлением венерических заболеваний, и исключительной локализацией хронического дерматоза, например псориаза или красного плоского лишая [2, 3].
Этиология и патогенез заболеваний генитальной области у мужчин во многом зависят от анатомо-физиологических особенностей данной зоны. Кожа в области половых органов отличается по структуре, уровню увлажненности, проницаемости и восприимчивости к воздействию влаги и трения, что создает предпосылки к развитию контактных дерматитов, присоединению вторичной пиококковой и микотической инфекции. Между крайней плотью и головкой полового члена образуется микросреда с высокой влажностью и щелочной реакцией, где постоянно присутствуют секрет желез кожи и клетки эпидермиса. Кератиноциты с секретом сальных желез образуют смегму (препуциальный жир), которая, скапливаясь в препуциальном мешке, может стать подходящей средой для роста, развития и размножения патогенных микроорганизмов [1–3].
Область промежности богата эккринными и апокринными потовыми железами, сальными железами, обычно связанными с волосяным фолликулом (сально-волосяной аппарат), и поэтому различные варианты железистых кист наружных половых органов достаточно часто встречаются у мужчин разных возрастов. Сальные железы, не связанные с волосяным фолликулом, локализуются в области ануса, а также венечной борозды (тизоновые железы). Кровеносная и лимфатическая сеть сосудов наружных половых органов хорошо развита, а потому при инфекциях (сифилисе, шанкриформной пиодермии и др.) или различных аллергических реакциях наблюдаются выраженный отек и яркая гиперемия.
Единой классификации дерматозов наружных половых органов не существует. Всю кожную патологию области гениталий у мужчин условно можно разделить на несколько групп:
- инфекционно-воспалительные заболевания (наиболее многочисленная группа);
- заболевания соединительной ткани;
- дерматологические болезни;
- онкологические заболевания;
- вирусные болезни.
Доброкачественные поражения
К вариантам нормы, не требующим медикаментозной терапии или хирургического вмешательства, относят гиперплазию сальных желез, меланоцитарные невусы, ангиофибромы и ангиокератомы полового члена и мошонки [4].
Гиперплазия сальных желез
Гипертрофированные выступающие над поверхностью кожи сальные железы – частый и распространенный вариант нормы на коже скротального мешка и тела полового члена. Лечение не требуется, однако в некоторых случаях по эстетическим показаниям проводится их удаление хирургическим путем.
Жемчужные папулы полового члена (железы Тайсона)
Ангиофиброматозные образования, расположенные на головке и венчике полового члена. В литературе есть описания жемчужных папул и у мальчиков в возрасте 11 лет, и у мужчин в возрасте 50 лет и старше [2, 3]. Папулы, обычно гладкие, розовые, белые, прозрачные, могут частично или полностью окружать головку полового члена. Это доброкачественные образования, не склонные к малигнизации. После появления чаще всего сохраняются на протяжении всей жизни и с возрастом становятся менее заметными. Лечение не требуется. Если пациент хочет убрать косметический дефект, проводят удаление с помощью СО2-лазера, криодеструкции, электродиссекции [4].
Меланоцитарные невусы
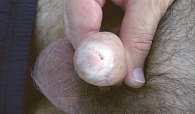
Меланоцитарные невусы наружных половых органов, меланоз и лентигиноз полового члена считаются доброкачественной гиперпигментацией невоспалительного генеза. Пенильная гиперпигментация может быть вариантом поствоспалительной гиперпигментации вследствие предшествующего заболевания или травмы (красного плоского лишая, баланопостита), и в данном случае лечение не требуется (рис. 1). Если очаги гиперпигментации достаточно крупные, с неравномерным контуром и имеют вариегатную пигментацию, следует исключить акральную лентигинозную меланому [5].
Ангиокератомы
Единичные или множественные папулы голубого или лилового цвета размером от 2 до 5 мм чаще расположены на мошонке, теле или головке полового члена (рис. 2). После травмы ангиокератомы могут кровоточить. Лечение заключается в проведении электро- или лазеродеструкции [2, 3].
Эпидермоидные кисты
Множественные или единичные папулы на коже мошонки. При гистологическом исследовании соответствуют любым эпидермоидным кистам с выстилкой, выглядящей как нормальный эпидермис, и центром, заполненным кератином.
Аллергические заболевания
К наиболее распространенным аллергическим заболеваниям кожи с вовлечением кожи наружных половых органов относятся атопический дерматит, экзема, аллергический контактный и ирритантный дерматиты. Лечение предусматривает исключение провоцирующего фактора/агента, применение топических препаратов в зоне высыпаний: кортикостероидных эмульсий, спреев, препаратов с оксидом цинка, танином. Кроме того, при распространенных вариантах течения дерматоза проводится системная терапия.
Аллергический контактный дерматит
Анатомо-физиологические особенности генитальной области обусловливают ее высокую подверженность контактному аллергическому дерматиту. Он может быть вызван как непосредственным воздействием аллергена, так и лечением первичного дерматоза. Чаще всего триггерами выступают лекарственные препараты (ректальные свечи, мази, растворы для спринцевания), средства контрацепции, дезодоранты, секс-игрушки. Клиническая картина острого дерматита наружных половых органов яркая, с отечной воспалительной реакцией, везикулезной сыпью, мокнутием, образованием корок [4, 5].
Аллергический контактный баланопостит
Наиболее частая форма генитальной аллергии – аллергический контактный баланопостит. При воздействии аллергена на кожу мошонки, промежности бедер также могут появляться аллергические высыпания. Посткоитальная аллергия – еще одна разновидность острого контактного дерматита (рис. 3), где аллергическая реакция протекает по немедленному типу и обнаруживается гиперемией, жжением, зудом в течение нескольких минут или часов после полового акта как реакция на кислую среду влагалища. Нередки случаи отека крайней плоти, ведущего к фимозу.
Токсикодермия
Половые органы – типичное место локализации фиксированной лекарственной токсикодермии. При первичном контакте с лекарственным веществом высыпания появляются спустя семь – десять дней, в некоторых случаях – через один-два часа. Характерная особенность фиксированной токсикодермии – высыпания в одном и том же месте. Высыпания представляют собой отечное пятно малиново-синюшного цвета с пузырем или эрозией в центре. Поствоспалительная пигментация после заболевания может сохраняться длительно (до шести месяцев) [3, 4].
Псориаз
По данным С.Н. Кочергина, локализация псориатических высыпаний на коже полового члена и мошонки встречается более чем у половины мужчин с вульгарным псориазом [7]. В работах зарубежных исследователей указывается, что у 32–63% пациентов с псориазом поражения локализованы в аногенитальной области [8–11]. Спровоцировать появление псориаза в области наружных половых органов может механическая травма, повреждение слизистой и кожи (феномен Кебнера) [6].
Больные псориазом с вовлечением чувствительных областей (нижней части живота и половых органов) отмечают большее чувство стигматизации по сравнению с пациентами, имеющими видимые поражения кожи рук, головы, шеи и лица [16]. Локализация псориаза в области наружных половых органов особенно негативно влияет на сексуальные отношения, что отрицательно сказывается на психологическом состоянии пациентов и ухудшает их качество жизни [13]. Так, по мнению 35–50% пациентов, псориаз мешает их сексуальной жизни [12]. Кроме того, в ряде публикаций сообщается, что некоторые препараты, используемые в лечении псориаза, например метотрексат и этретинат, могут вызывать эректильную дисфункцию [12, 13]. Однако, несмотря на это, пациенты часто не сообщают о высыпаниях в области наружных половых органов при обращении за медицинской помощью [16].
Обычно диагноз псориаза устанавливается по клиническим данным (рис. 4). Первые поражения кожи наружных половых органов могут отмечаться с момента дебюта заболевания в любом возрасте (рис. 5). К возможным локализациям высыпаний относятся аногенитальная область, крестец, межъягодичная складка и реже мошонка [15]. У мужчин, подвергшихся циркумцизии, псориаз в области головки полового члена проявляется зудящими эритематозными пятнами или бляшками с серебристыми чешуйками [14–16]. У мужчин, которым циркумцизия не проводилась, шелушения может не быть. Отсутствие выраженного шелушения и инфильтрация бляшек могут стать причиной ошибочной диагностики [14]. В затруднительных случаях выполняют биопсию для исключения эритроплазии Кейра, саркомы Капоши [17, 18].
Местное лечение проводится смягчающими эмолентами, топическими кортикостероидными препаратами, ингибиторами кальциневрина, также может назначаться системная терапия. Фототерапия псориаза наружных половых органов не рекомендуется из-за риска рака аногенитальной области [2–4, 15, 16].
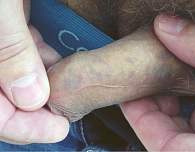
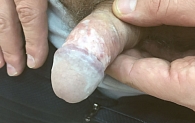
Красный плоский лишай
Слизистая оболочка наружных половых органов – одна из типичных локализаций красного плоского лишая. Красный плоский лишай может локализоваться только в области полового члена, без вовлечения других кожных покровов и слизистой оболочки полости рта. Клинически представляет собой фиолетовые папулы и бляшки с «кружевными» чешуйками, с тенденцией к слиянию (рис. 6 и 7) [19]. В некоторых случаях встречается эрозивная форма [20]. После разрешения симптомов может длительно сохраняться поствоспалительная пигментация. Дифференциальную диагностику проводят с псориазом, неспецифическими баланопоститами, баланитом Зоона, в том числе предраковыми состояниями полового члена [21]. Лечение заключается в применении местных кортикостероидных мазей, в некоторых случаях показана системная терапия, при рецидивирующем течении – циркумцизия [3].
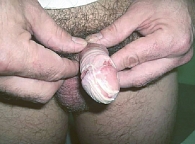
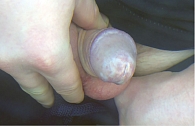
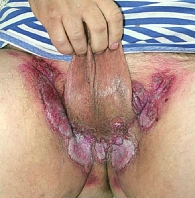
Склерозирующий лихен
Генитальный склерозирующий лихен (ксеротический облитерирующий баланит) представляет собой идиопатический воспалительный фиброзирующий дерматоз, локализующийся на половом члене [22]. Чаще дебютирует в молодом возрасте.
Клинически заболевание может протекать или бессимптомно, или обнаруживаться зудом, жжением, трещинами и надрывом крайней плоти, диспареунией. При длительном рецидивирующем течении отмечаются такие симптомы, как дизурия, фимоз, стеноз уретры, разрывы уздечки полового члена, рубцевание, постит, утрата нормальных структурных анатомических признаков (рис. 8 и 9). Самым серьезным осложнением склерозирующего лихена наружных половых органов является плоскоклеточная карцинома [23]. Она развивается у 4–9,5% пациентов с латентным периодом до 30 лет [24].
Дифференциальную диагностику проводят с плоским лишаем, неспецифическим баланопоститом, рубцующим пемфигоидом [22–25].
При торпидном течении рекомендована циркумцизия. Наружно используют кортикостероидные кремы. Применяется и ферментная терапия (Лонгидаза, Ронидаза) [24].
Вегетирующая пузырчатка
Вегетирующая пузырчатка – локализованный вариант вульгарной пузырчатки, характеризующийся развитием вегетаций в интертригинозных участках (паховых, межъягодичной складках, подмышечных впадинах) (рис. 10), а также на границе красной каймы губ.
После вскрытия пузырей на поверхности эрозий развиваются папилломатозные разрастания (вегетации), покрытые сероватым налетом. Сливаясь между собой, они образуют обширные вегетирующие поверхности. Просуществовав некоторое время, вегетации ссыхаются, уплощаются, а эрозии эпителизируются, оставляя на коже ярко выраженную пигментацию. Диагноз вегетирующей пузырчатки устанавливается по характерной клинической картине, а также результатам патоморфологического и иммунохимического исследований. Дифференциальную диагностику проводят с широкими кондиломами и вторичным сифилисом.
Лечение заключается в применении системных кортикостероидных препаратов, при наличии признаков вторичного инфицирования показано местное и/или пероральное использование антибактериальных препаратов [2–4].
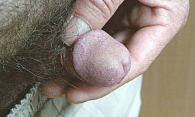
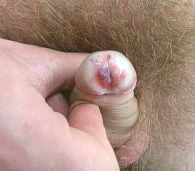
Баланит Зоона
Хроническое ирритантное поражение слизистой оболочки – баланит Зоона не имеет характерных клинических симптомов. Воспаление по типу Зоона возникает как следствие других дерматозов, которые вызывают заболевания крайней плоти (склерозирующего лихена, предраковых заболеваний) [4, 27]. Причиной воспаления могут быть явления дизурии на фоне гиперколонизации сапрофитирующей флорой области препуциального мешка [26].
Клинически при баланите Зоона наблюдаются четко очерченные влажные бляшки ярко-красного или коричневатого цвета, расположенные на головке полового члена и внутреннем листке крайней плоти (рис. 11). На поверхности пятен могут быть темно-красные вкрапления («пятнышки кайенского перца») из-за отложения гемосидерина.
Дифференциальную диагностику проводят с псориазом, себорейным дерматитом, склерозирующим лишаем, простым герпесом, токсикодермией, и во всех случаях необходимо исключать эритроплазию Кейра и саркому Капоши [2–4].
Лечение баланита Зоона заключается в назначении комбинированных топических кортикостероидов (с антибактериальным и противогрибковым компонентом), местного применения такролимуса. Окончательно заболевание излечивается после циркумцизии [28].
Саркома Капоши
Саркома Капоши – мультифокальная системная опухоль эндотелиального происхождения, связанная с инфицированием вирусом простого герпеса 8-го типа. Встречается чаще у мужчин в соотношении 3:1, причем такой гендерный дисбаланс отмечен еще при первом описании этого заболевания [4]. Однако в некоторых регионах Африки, где распространена инфекция, вызванная вирусом иммунодефицита человека, соотношение мужчин и женщин с эпидемической саркомой Капоши приближается к 1:1 [29].
Саркома Капоши может выглядеть как тусклое красное пятно или бляшка на головке полового члена или препуциальном мешке. Типичное проявление – лиловые шелушащиеся пятна или бляшки, которые могут локализоваться в области промежности и мошонки, на теле полового члена. При СПИД-ассоциированной саркоме Капоши поражаются лицо, слизистые оболочки (чаще всего твердое небо) и верхние конечности [30].
Дифференциальная диагностика саркомы Капоши в области наружных половых органов проводится с меланомой, голубыми сосудистыми невусами, токсикодермией. Поражения при саркоме Капоши обычно регрессируют в течение года после начала высокоактивной антиретровирусной терапии [31]. При локализованных поражениях прибегают к хирургическому удалению, деструкции и лучевой терапии [31–33].
Эритроплазия Кейра
Эритроплазия Кейра (эпителиома бархатистая) – неинвазивный рак (рак in situ). Развивается из кератиноцитов. Характеризуется появлением на головке полового члена или внутреннем листке крайней плоти медленно растущей блестящей ярко-красной бляшки с четкими границами (рис. 12). Патологический процесс представлен резко отграниченным, плоским, слегка возвышающимся над уровнем кожи очагом поражения ярко-красного цвета размером до 5 см, имеющим гладкую, блестящую, влажную поверхность, при присоединении вторичной инфекции образуется бело-серый налет [31–33]. Это довольно редкое заболевание, которое чаще встречается у мужчин с неудаленной крайней плотью и ассоциируется с ВПЧ 16-го типа.
Гистологически эритроплазия Кейра имеет много общего с болезнью Боуэна, но ряд специфических особенностей позволяет рассматривать ее в качестве самостоятельной нозологической формы опухоли. Так, у эритроплазии Кейра тенденция к развитию плоскоклеточного рака кожи выражена больше, чем у болезни Боуэна.
При трансформации в плоскоклеточный рак (в 30% случаев) усиливается инфильтрация, при этом образование изъязвляется и покрывается гнойно-геморрагическими корками, причем у 20% больных опухоль метастазирует [30, 34]. Появление папул или изъязвлений в очаге свидетельствует о малигнизации. Приблизительно в 20–40% случаев эритроплазия Кейра трансформируется в инвазивный рак с метастазами в регионарные лимфатические узлы [34].
В случае поражения крайней плоти проводится циркумцизия, при другой локализации применяется криодеструкция жидким азотом с экспозицией 30–40 секунд два раза в неделю, четыре-пять процедур на курс. Назначается также местное лечение 5%-ной 5-фторурациловой или 30%-ной проспидиновой мазями на протяжении трех недель. При инвазивной форме и поражении регионарных лимфатических узлов показаны их удаление и проведение близкофокусной рентгенотерапии [2–4, 32–34].
Карцинома полового члена in situ
При описании клинических ситуаций карцинома полового члена in situ, болезнь Боуэна, эритроплазия Кейра и бовеноидный папулез являются синонимами [2–4].
Для болезни Боуэна характерны красные шелушащиеся пятна и бляшки на кератинизированных участках полового члена. Заболевание чаще встречается у пожилых мужчин [4]. Дифференциальная диагностика проводится с псориазом, баланитом Зоона, склерозирующим лишаем, саркомой Капоши. Кроме того, следует исключать плоскоклеточную карциному полового члена [30, 34].
Существуют различные подходы к лечению данного вида новообразования. На начальном этапе проводится циркумцизия. Пациенту рекомендуют пройти обследование на вирус папилломы человека и вирус иммунодефицита человека, а также инфекции, передаваемые половым путем. Хирургическое лечение заключается в проведении криодеструкции. Кроме того, наружно применяются подофиллин, имиквимод. Может использоваться лазерная или фотодинамическая терапия [4, 34].
Профилактика эритроплазии Кейра и болезни Боуэна заключается в своевременной терапии хронических воспалительных заболеваний полового члена, таких как склерозирующий лишай, красный плоский лишай, рецидивирующий неспецифический баланопостит, а также коррекции различных заболеваний крайней плоти.
Заключение
Практикующему врачу, к которому обращаются пациенты с жалобами на поражения кожи в области половых органов, необходимо не только обладать знанием и опытом в отношении дерматозов, например часто встречающихся и не представляющих сложности для диагностики дерматитов, токсикодермии, различных инфекционных поражений гениталий, склерозирующего лихена, но и иметь настороженность в отношении предраковых заболеваний полового члена, чтобы своевременно их диагностировать.
Yu.S. Kovalyova, DM, PhD
Altay Medical State University, Barnaul
Contact person: Yuliya Sergeyevna Kovalyova, julia_jsk@mail.ru
The overview is made on sources of domestic and foreign literature, added with own clinical observations and devoted how often to the found dermatosis of area of generative organs at men, such as allergic dermatitis, sclerosus lichen, good-quality new growths, so, and to more rare dermatosis (psoriasis, pemphigus, precancerous diseases). In the overview the clinic of diseases, differential diagnostics, therapeutic approaches is in detail provided, observations from practice are given.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.