Консервативная терапия симптоматических рецидивирующих верхнечелюстных синуситов
- Аннотация
- Статья
- Ссылки
- English

Введение
Острый верхнечелюстной синусит – одно из наиболее распространенных заболеваний ЛОР-органов. Его причинами являются различные вирусные агенты (аденовирус, риновирус), микробные колонии стрептококков, стафилококков, клебсиелл, а также грибы [1]. Патогенетический механизм развития воспаления хорошо изучен. Помимо нетипичного строения выводных протоков параназальных синусов могут быть и другие анатомические изменения, например наличие костных перегородок в пазухах. Расположенные рядом очаги хронической инфекции (пораженные кариозным процессом зубы, прилегающие к дну верхнечелюстного синуса) также способны инициировать развитие экссудативного воспаления [2]. Определенную роль могут играть дис- и метапластические процессы, не только связанные с формированием синусита, но и способствующие его переходу в рецидивирующую хроническую форму. К таковым, в частности, относятся фиброзная дисплазия и остеома.
Остеома – доброкачественная костная опухоль, распространенность которой составляет 6,4% от общего числа ЛОР-заболеваний. В верхнечелюстных пазухах ее обнаруживают редко – в 3–5% случаев [3]. Обычно заболевание протекает бессимптомно. Проявляется, как правило, болевым синдромом, поражением окружающих органов и тканей, а также различными воспалительными процессами. Опухоль может стать причиной формирования синуситов в случае расположения вблизи естественного соустья с пазухой или в полости синуса, а также способствовать поддержанию воспалительной реакции в случае расположения в пазухе, поскольку будет восприниматься как инородное тело (грибковые тела, разнообразный стоматологический материал (штифты, имплантаты и т.д.)) [4].
Для диагностики патологического процесса носа и околоносовых пазух целесообразно использовать компьютерную томографию (КТ). Она позволяет не только верифицировать наличие остеомы, но и определить ее локализацию, границы, оценить отношение с прилежащими структурами и степень повреждения соседних органов и тканей [5]. Это в свою очередь способствует адекватному выбору и планированию тактики хирургического вмешательства.
КТ также позволяет оценить плотность остеомы. Анализ томографического изображения проводится с расчетом условных единиц Хаунсфилда (HU). При показателях от +230 до +1200 HU остеома имеет плотность костной ткани, от +150 до +230 HU – хрящевой [6]. Благодаря такому анализу можно предположить строение остеомы: компактное, губчатое или смешанное.
КТ позволяет визуализировать степень повреждения прилежащих мягкотканных и костных структур и их вовлеченность в патологический процесс. Анализ данных КТ-исследования позволяет выявить такие изменения органов и тканей, как деформация, дислокация и миолипокомпрессия. Миолипокомпрессия – истончение и смещение мягкотканных структур вследствие неукротимого роста остеомы. Кроме того, между опухолью и поврежденными тканями формируется прослойка жировой ткани [7]. Необходимо отметить, что при своевременном и адекватном оперативном лечении миолипокомпрессия обратима.
При проведении КТ можно оценить состояние околоносовых пазух – наличие воспалительного процесса (нередко при рецидивирующих верхнечелюстных синуситах реактивные изменения распространяются на решетчатый лабиринт), полипозных изменений, обнаружить особенности их анатомического развития – аплазию, костные перегородки, многоячеистость.
С помощью КТ-исследования определяются границы костного новообразования. Оно может выходить за пределы пазухи – в верхнюю челюсть, полость черепа, глазницу, а также кнаружи. Проведение тщательного анализа границ остеомы – необходимый этап предоперационной подготовки. В тех случаях, когда опухоль распространяется за пределы пазухи, необходимо подготовить материалы для пластической реконструкции сформировавшихся дефектов.
Для проведения максимально достоверной оценки состояния полости носа и околоносовых пазух создан трехмерный компьютерный томограф Galileos со специальной операционной программой Galaxis. Полученное с его помощью цифровое трехмерное изображение позволяет проанализировать структуру, форму, локализацию патологического процесса, спланировать ход оперативного вмешательства и оценить эффективность его выполнения с подробным рассмотрением исследуемой области в аксиальной, фронтальной и сагиттальной проекциях [8]. Органо-ориентированная программа Galaxis дает возможность рассмотреть полученное рентгеновское изображение послойно по трем перечисленным выше осям.
При таком исследовании пациенты подвергаются минимальной лучевой нагрузке – 34 мкЗв. При стандартной спиральной КТ ее доза достигает 400 мкЗв.
Наличие остеомы в полости верхнечелюстной пазухи меняет тактику лечения пациентов с синуситом. Это связано с тем, что местная и системная противовоспалительная и антибактериальная терапия не приносит ожидаемого положительного эффекта. Для купирования воспалительного процесса необходимо хирургическое вмешательство.
Эндоскопическое эндоназальное удаление остеомы верхнечелюстной пазухи в настоящее время считается наименее травматичным и наиболее рациональным хирургическим подходом [9]. Как правило, опухоль располагается в области дна верхнечелюстного синуса. Ее удаление проводится под местной инфильтрационной анестезией: в области нижнего носового хода создают искусственное соустье. Далее при помощи ринохирургического инструментария (долото, костная ложка, щипцы Блексли и т.д.) остеому мобилизируют, смещают в полость носа и удаляют. Если слизистая оболочка пазухи содержит минимальные признаки воспаления, в просвете пазухи не обнаруживают патологического содержимого, созданное искусственное соустье закрывают. Если же определяются выраженные реактивные изменения, а также слизистый или слизисто-гнойный контент, созданное соустье несколько расширяют и не закрывают. Это необходимо для того, чтобы в послеоперационном периоде в полость пазухи вводить различные антисептические и антибактериальные средства для купирования воспаления.
Несмотря на споры о нецелесообразности сохранения искусственного соустья, в наших исследованиях отрицательный результат не был получен ни у одного пациента [10, 11]. Наличие стойкого соустья в нижнем носовом ходе в течение продолжительного времени не привело к рецидиву заболевания.
Так, с декабря 2014 г. по июнь 2015 г. в клинике оториноларингологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова (ПСПбГМУ им. акад. И.П. Павлова) прооперировано четыре пациента с диагнозом «остеома верхнечелюстной пазухи» – три женщины и один мужчина. Возраст – от 26 до 60 лет. В трех случаях вмешательство проведено по поводу рецидивирующего гайморита, в одном – перед планируемым синус-лифтингом.
Клинический случай
В декабре 2014 г. в клинику оториноларингологии ПСПбГМУ им. акад. И.П. Павлова обратилась женщина 39 лет с жалобами на заложенность носа, затрудненное носовое дыхание (преимущественно с левой стороны), дискомфорт в проекции левой верхнечелюстной пазухи.
Из анамнеза известно, что в течение полутора лет пациентка страдает рецидивирующим левосторонним верхнечелюстным синуситом. Лечение включало местную терапию (деконгестанты (тетризолин, ксилометазолин, оксиметазолин), топические глюкокортикостероиды (будесонид, беклометазон), антибиотики (фрамицетин, неомицин, полимиксин В)), системную антибактериальную терапию (пенициллины, цефалоспорины, респираторные фторхинолоны), антигистаминные препараты (цетиризин, лоратадин), муколитические средства (секретолитики растительного происхождения, карбоцистеин). Кроме того, пациентке многократно выполняли пункцию левой верхнечелюстной пазухи. Характер жидкости, полученной при промывании, был различен: от прозрачного слизистого содержимого до мутного гнойного. По окончании процедуры в пазуху вводили антибактериальный раствор.
После констатации упорного рецидивирующего течения воспалительного процесса в проекции левого верхнечелюстного синуса предложена противогрибковая терапия (итраконазол), которая также не была результативной.
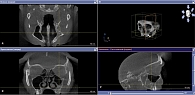
Проведена 3D-КТ околоносовых пазух в режиме Sirona: в проекции левой верхнечелюстной пазухи обнаружено округлое костной плотности образование размером 4,92 × 11,65 мм с перифокальной гиперпластической реакцией слизистой оболочки (рис. 1).
С учетом длительности заболевания, наличия болевого синдрома и остеомы верхнечелюстной пазухи пациентке рекомендовано хирургическое лечение в объеме эндоскопического эндоназального удаления. В условиях местной инфильтрационной анестезии раствором артикаина 1:100000 – 2 мл в нижнем носовом ходе было создано искусственное соустье с верхнечелюстной пазухой. В области дна пазухи визуализировалась округлая белесая плотная масса – остеома, в просвете пазухи – около 3 мл слизисто-гнойного содержимого, которое было эвакуировано аспиратором. Костное новообразование при помощи костной ложки отделено от основания и мобилизовано в полость пазухи, далее при помощи аспиратора смещено в нижний носовой ход и удалено трансназально. При ревизии верхнечелюстного синуса определялась выраженная гиперемия и отек его слизистой оболочки. Интраоперационно пазуха была обработана 0,9%-ным физиологическим раствором хлорида натрия, после чего введено 5 мл бензилдиметила [3-(миристоиламино)пропил]аммоний хлорид моногидрата. Помимо антибактериального препарат оказывает фунгицидное действие. В нижний носовой ход слева был установлен гемостатический тампон. Из-за наличия в пазухе слизисто-гнойного контента и выраженной воспалительной реакции слизистой оболочки назначена системная антибактериальная терапия – пролонгированная форма кларитромицина (500 мг в сутки однократно на семь дней).
В день операции отмечено улучшение общего состояния.
В первые сутки после операции удалены тампоны из полости носа. Произведены туалет носовой полости и орошение носоглотки антисептическим раствором (бензилдиметила [3-(миристоиламино)пропил]аммоний хлорид моногидрат, метронидазол, эпинефрин). Сделаны промывания верхнечелюстной пазухи через искусственное соустье. При первом промывании получено небольшое количество слизисто-геморрагического отделяемого (около 2 мл). При последующих промываниях патологического отделяемого получено не было.
Жалобы пациентки купированы в первые сутки после операции, на третьи сутки ее перевели на амбулаторное лечение.
Через семь дней после операции выполнена контрольная 3D-КТ околоносовых пазух в режиме Sirona в трех проекциях (фронтальной, сагиттальной и аксиальной). На полученных изображениях в проекции левой верхнечелюстной пазухи определялся небольшой пристеночный отек слизистой оболочки, признаков опухолевой ткани не обнаружено (рис. 2).
В послеоперационном периоде для более эффективного восстановления слизистой оболочки рекомендованы топические глюкокортикостероиды (мометазона фуроат) по две назальные ингаляции два раза в день в течение одного месяца.
Заключение
Пациентам с остеомой верхнечелюстной пазухи и рецидивирующими гайморитами рекомендуется хирургическое лечение в сочетании с фармакотерапией, применение которой необходимо как во время операции, так и после нее. Такой подход способствует санации верхнечелюстного синуса в максимально короткие сроки. Кроме того, эндоскопический эндоназальный доступ позволяет значительно сократить сроки стационарного лечения в отличие от классической радикальной операции на гайморовой пазухе. Сроки реконвалесценции также сокращаются. Состояние пациента при таком вмешательстве улучшается уже в день удаления остеомы из проекции синуса.
Тактика ведения пациентов с впервые выявленной остеомой верхнечелюстной пазухи зависит от размера новообразования. Если остеома менее 10 мм, расположена не в области естественного соустья, такого больного можно просто наблюдать. Контрольную КТ следует выполнить через шесть месяцев, желательно на том же аппарате. В случае увеличения размера остеомы показано хирургическое вмешательство.
Еще одна категория больных, которым требуется оперативное лечение без клинических проявлений остеомы, – те, кому планируется проведение синус-лифтинга перед установлением имплантатов в верхнюю челюсть.
S.A. Karpishchenko, Ye.V. Bolozneva
Research Institute of Surgery and Emergency Care of the First St. Petersburg State Medical University named after acad. I.P. Pavlov
Contact person: Sergey Anatolyevich Karpishchenko, karpischenkos@mail.ru
Acute maxillary sinusitis is one of the most common diseases of ENT-organs. Here we provide a therapeutic strategy for patients with relapsing maxillary sinusitis caused by maxillary sinus osteoma.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.