Неотложные состояния в детской аллергологии
- Аннотация
- Статья
- Ссылки



Одним из наиболее тяжелых проявлений в клинической аллергологии является анафилактический шок, распространенность которого с каждым годом увеличивается, о чем свидетельствуют статистические данные. Распространенность анафилактического шока в разных странах колеблется от 1/1500 до 1/6000 жителей. Ежегодно в Англии регистрируется 20 смертей от анафилактического шока (1 смерть на 2,8 млн жителей).
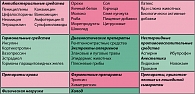
Анафилактический шок – острая системная аллергическая реакция немедленного типа, развивающаяся в сенсибилизированном организме после повторного контакта с аллергеном. Наиболее распространенные аллергены, вызывающие анафилактический шок, представлены в таблице 1.
Анафилактический шок часто связан с лекарственной и пищевой аллергией. Из лекарственных средств чаще всего анафилактический шок вызывают антибиотики, особенно пенициллинового ряда. Описаны случаи возникновения анафилактического шока при введении витаминов группы В, сульфаниламидов, йодсодержащих средств, биологически активных добавок, нестероидных противовоспалительных препаратов, гамма-глобулина, лидокаина, инсулина и других. Причиной развития анафилактического шока могут быть вакцины (например АКДС – адсорбированная коклюшно-дифтерийно-столбнячная вакцина), сыворотки (для лечения бешенства, ботулизма, столбняка, от укусов ядовитых змей и насекомых). Среди пищевых продуктов выделяют орехи, яйцо, рыбу, морепродукты, коровье молоко как наиболее частую причину анафилактического шока.
Международная классификация предусматривает выделение следующих форм анафилактического шока: Т78.0 – анафилактический шок, вызванный пищевыми продуктами; Т78.2 – анафилактический шок неизвестной этиологии; Т80.5 – анафилактический шок, вызванный препаратами сыворотки; Т88.6 – анафилактический шок, вызванный лекарственными средствами.
По механизму действия анафилактический шок классифицируется на аллергический и неаллергический. Аллергический анафилактический шок подразделяется на IgE-зависимый и IgE-независимый.
Основные клинические появления анафилактического шока связаны со снижением артериального давления и недостаточным наполнением кровью жизненно важных органов.
Симптомы анафилактического шока возникают обычно в течение первых 30 минут после повторного введения непереносимого медикамента или пищевого продукта. Развивается анафилактический шок молниеносно, с появлением общей слабости, беспокойства, головокружения, спутанности или потери сознания. Иногда возникают жалобы на чувство стеснения в груди, боли в области сердца и живота. Возможны тошнота, рвота, понижение слуха и зрения, чувство жара, озноб, крапивница, зуд кожи, позывы к мочеиспусканию.
Объективно у больного отмечают бледность кожных покровов, холодный пот, спутанность или потерю сознания, тахикардию, снижение артериального давления. Могут отмечаться затрудненное (стридорозное) дыхание, рассеянные сухие хрипы в легких. На ЭКГ – симптомы гипоксии в виде отрицательных зубцов Т, снижение интервала S–T, нарушение проводимости. В периферической крови сдвиг формулы белой крови влево и зернистость лейкоцитов.
При тяжелом течении анафилактического шока могут развиться вторичные осложнения в виде нарушений функций головного мозга, миокарда, почек, кишечника, легких. В особо тяжелых случаях возможно развитие асфиксии и летальный исход.
Клинические наблюдения показали, что на внутривенное введение лекарственных препаратов чаще развивается сердечно-сосудистая недостаточность, а на прием пищевых продуктов – асфиксия и дыхательная недостаточность.
Условно выделяют следующие формы анафилактического шока: гемодинамическая (доминирование гипотонии, болей в сердце, аритмии, тахикардии), асфиксическая (бронхоспазм, отек легких, осиплость голоса, стридорозное дыхание из-за отека гортани), абдоминальная (боли в эпигастрии, непроизвольная дефекация, мелена), церебральная (психомоторное возбуждение, оглушенность, судороги).
Неблагоприятный исход анафилактического шока наблюдается при остром злокачественном течении, при котором отмечается резкое падение артериального давления, нарушение сознания и признаки дыхательной недостаточности. Степень снижения артериального давления является одним из важных объективных показателей тяжести анафилактического шока.
Летальный исход при анафилактическом шоке может быть связан с возникновением необратимых изменений функций почек, желудочно-кишечного тракта, сердца, головного мозга и с несвоевременностью и неадекватностью проводимой терапии.
Диагноз анафилактического шока ставится на основании данных анамнеза и клинических признаков.
Терапия анафилактического шока должна проводиться максимально быстро, так как большинство неблагоприятных исходов анафилактического шока развиваются в течение 30 минут после появления его симптомов.
Противошоковый набор для оказания квалифицированной помощи больным с анафилактическим шоком должен включать: адреналин (0,1%) в ампулах (№10), норадреналин (0,2%) в ампулах (№5), преднизолон (30 мг) в ампулах (№10), дексаметазон (4 мг) в ампулах (№10), гидрокортизон гемисукцинат (Солюкортеф) 100 мг в ампулах (№10), антигистаминные препараты (Супрастин, Тавегил) в ампулах (№10), эуфиллин (2,4%) в ампулах (№10) для внутривенного введения, строфантин (0,025%) в ампулах (№5), раствор глюкозы 40% в ампулах (№20), раствор хлористого натрия (0,85%) в ампулах (№20), раствор глюкозы 5% 100 мл (во флаконах) (№2), пенициллиназу 1 млн ЕД в ампулах (№3), спирт этиловый 70-100 мл, одноразовые шприцы (1, 2, 5, 10, 20 мл) и иглы к ним, одноразовые системы для внутривенных инфузий (№2), жгут резиновый, роторасширитель, языкодержатель, воздуховод для дыхания рот в рот, кислородную подушку, скальпель, отсасыватель.
Этапы противошоковой терапии
При возникновении анафилактического шока на лекарственный препарат необходимо прекратить его введение. Пациента укладывают на кушетку, при этом голова должна быть ниже ног. Голову больного поворачивают в сторону и выдвигают нижнюю челюсть. Накладывают жгут на конечность выше места введения лекарственного средства, максимум на 25 минут. Затем место инъекции обкалывают 0,1% раствором адреналина (0,3-0,5 мл) с изотоническим раствором натрия хлорида (4,5 мл) и к месту инъекции прикладывают пузырь со льдом или холодной водой на 10-15 минут. В свободную от жгута конечность вводят 0,1% раствор адреналина в дозе от 0,1 до 0,5 мл (в зависимости от возраста ребенка) или из расчета 0,01 мг/кг массы тела. Пациента необходимо доставить в реанимационное отделение. При отсутствии эффекта ребенку повторно через 5 минут водят под кожу 0,1% раствор адреналина в той же дозе. Кратность введения адреналина зависит от тяжести анафилактического шока. Более эффективно повторное введение малых доз адреналина, чем введение большой дозы его однократно.
Если артериальное давление после такой терапии не повышается, необходимо внутривенное капельное введение норадреналина в 5%-ном растворе глюкозы с добавлением альбумина, реополиглюкина для поддержания объема циркулирующей массы крови. Одновременно внутримышечно или внутривенно струйно вводят глюкокортикостероды (Преднизолон 1-2 мг/кг массы тела, или Дексаметазон, или Гидрокотизон), а также антигистаминные препараты (Супрастин или Тавегил). При бронхоспазме назначают бронхоспазмолитики (Вентолин через небулайзер или Эуфиллин 2,4%-ный раствор внутривенно на изотоническом растворе натрия хлорида из расчета 5-7 мг/кг массы тела). По показаниям вводят сердечные препараты (Строфантин, Коргликон, Кордиамин). При анафилактическом шоке на пенициллин следует ввести внутримышечно 1 млн ЕД пенициллиназы, предварительно растворенной в 2 мл изотонического раствора натрия хлорида. При необходимости производят отсасывание из дыхательных путей слизи и рвотных масс, кислородотерпию.
Выбор фармакологических препаратов зависит от характера клинических проявлений анафилактического шока. Во всех случаях анафилактического шока следует в первую очередь вводить адреналин, глюкокортикостероиды и антигистаминные препараты. Нельзя вводить Пипольфен, Дипразин, Димедрол в связи с наличием у них выраженного седативного эффекта. Для предупреждения поздних осложнений глюкокортикостероиды вводят внутримышечно каждые 6 часов.
После выписки из стационара в медицинской документации следует указать фармакологические средства или пищевые продукты, способные вызывать у данного больного проявления анафилактического шока. Следует обращать внимание на вещества с перекрестной реактивностью (таблица 2).
Крапивница и отек Квинке
Острая крапивница (МКБ-10: L50) достаточно распространенный синдром, встречающийся у 10-20% популяции. Острая крапивница развивается быстро и в отличие от хронической сохраняется не более 6 недель. Для крапивницы характерны четко ограниченные зудящие волдыри размером от нескольких мм до нескольких см с любой локализацией. При генерализованной крапивнице могут наблюдаться головная боль, недомогание, артралгии, повышение температуры, боли в животе, диспептические расстройства. Возможно развитие сердечной недостаточности (особенно при тяжелых проявлениях крапивницы).
Отек Квинке (МКБ-10: Т78.3) характеризуется отеком кожи (дермы и подкожной клетчатки) и слизистых оболочек. Развивается остро. Отеки безболезненные. Наиболее типичная локализация: лицо, кисти, стопы, губы, слизистая оболочка ротовой полости, мягкое небо, язык, половые органы.
Причины возникновения острой крапивницы и отека Квинке представлены в таблице 3.
Основные правила терапии острой крапивницы и отека Квинке. Необходимо выяснить причину заболевания и постараться исключить ее. Рекомендуется прием большого количества жидкости, очистительная клизма, энтеросорбенты (Энтеросгель, активированный уголь, Полифепам и др.), антигистаминные препараты старого и нового поколения. Из Н1-блокаторов старого поколения используют 2,5%-ный раствор Супрастина или 0,1%-ный раствор Тавегила внутримышечно или внутривенно, суточную дозу которых делят на несколько приемов. Продолжительность парентерального лечения 5-7 дней. Затем можно назначить один из препаратов нового поколения – Лоратадин, Дезлоратадин, Фексофенадин, Цитеризин.
Глюкокортикостероиды (преднизолон 2 мг/кг) – по показаниям, особенно при тяжелых генерализованных проявлениях и неэффективности антигистаминных препаратов.
При отеке гортани – парентеральное введение преднизолона 2 мг/кг и госпитализация в отделение интенсивной терапии.
Бронхиальная астма
Среди неотложных состояний, возникающих при бронхиальной астме, выделяют период обострения и астматическое состояние.
Период обострения бронхиальной астмы характеризуется остро развивающейся обструкцией бронхов. При этом появляется экспираторная одышка, втяжение межреберных промежутков при вдохе, участие вспомогательной мускулатуры в акте дыхания, шумное, свистящее дыхание, хрипы в легких. У детей младшего возраста острый период бронхиальной астмы сопровождается отеком слизистой оболочки бронхов с выделением жидкого секрета в просвет бронхов, в связи с чем у них могут выслушиваться как сухие, так и влажные хрипы. У детей раннего возраста больше информации об обструкции дыхательных путей дает наблюдение. К симптомам обструкции дыхательных путей относятся признаки усиленной работы дыхательных мышц (втяжение уступчивых мест, участие вспомогательных мышц, раздувание крыльев носа), ослабление дыхательных шумов, удлинение фазы выдоха, свистящие шумы.
У детей старшего возраста приступ бронхиальной астмы сопровождается спазмом гладкой мускулатуры, на высоте приступа выслушиваются сухие свистящие хрипы.
Выраженность бронхиальной обструкции определяет тяжесть острого периода бронхиальной астмы. Выделяют легкий, среднетяжелый и тяжелый приступ бронхиальной астмы и астматический статус.
Легкий приступ характеризуется небольшим затруднением дыхания. Одышка может отсутствовать, общее состояние практически не нарушается. При осмотре больного отмечается небольшой коробочный оттенок перкуторного звука. В легких вслушиваются жесткое дыхание и умеренное количество сухих хрипов. Вспомогательная мускулатура в акте дыхания не участвует.
Среднетяжелый приступ бронхиальной астмы, удушье, нарушение общего состояния ребенка, выдох затруднен, ребенок старается принять вынужденное положение сидя. В акте дыхания участвует вспомогательная мускулатура. Цианоз, выслушиваются в большом количестве сухие свистящие и влажные хрипы. Может быть тахикардия, падение артериального давления.
Тяжелый приступ – выраженное удушье, цианоз носогубного треугольника, ушных раковин, кончиков пальцев. Беспокойство, чувство страха у ребенка. В легких сухие хрипы на вдохе и выдохе.
Очень важно отличить тяжелый приступ бронхиальной астмы от наступления астматического состояния.
Астматическое состояние характеризуется следующими признаками:
- некупирующийся приступ бронхиальной астмы более 6 ч;
- резистентность к проводимой симптоматической терапии;
- развитие гипоксемии (РаО2 < 60 мм рт. ст.) и гиперкапнии (РаС02 > 60 мм рт. ст.);
- затрудненное отхождение мокроты и появление «немых» зон легких;
- развитие дегидратации и гиповолемии.
Основу астматического состояния составляют выраженные бронхоспазм, отек слизистой оболочки бронхов и гиперсекреция, блокада адренорецепторов бронхиального дерева, гиперкапния и гипоксия.
Для диагностики астматического состояния следует обращать внимание на физическую активность, речь, сознание, частоту дыхания, частоту сердечно-сосудистых сокращений, участие вспомогательной мускулатуры и дыхание при аускультации.
К астматическому состоянию близки понятия «жизнеугрожающая бронхиальная астма» и «жизнеугрожающее обострение бронхиальной астмы».
Этапы интенсивной терапии острого периода бронхиальной астмы. Ребенка необходимо успокоить и создать спокойную обстановку дома или в стационаре.
Препараты неотложной помощи при бронхиальной астме включают бронходилаторы короткого действия, которые снимают бронхоспазм и сопутствующие ему симптомы, такие как кашель, ощущение сдавливания грудной клетки и свистящие хрипы.
Лечение начинают с назначения аэрозолей сальбутамола или ипратропиума бромида в комбинации с фенотеролом. В России на основе сальбутамола создана оригинальная лекарственная форма (Сальгим), которая по своим фармакологическим свойствам соответствует современным β2-агонистам.
Введение препаратов при среднетяжелом и тяжелом приступе бронхиальной астмы предпочтительнее через небулайзер.
Преимущества небулайзерного введения препаратов:
- техника ингаляции легко выполнима для детей и пациентов пожилого возраста;
- быстрое купирование приступов удушья;
- короткое время лечебной процедуры;
- создание аэрозоля с оптимальным размером частиц;
- возможность доставки высоких доз препарата непосредственно в легкие;
- отсутствие фреона и других пропеллентов;
- простота и удобство применения.
Для оценки степени обструкции дыхательных путей у ребенка с острым приступом бронхиальной астмы чаще всего используют показатель ПСВ (пиковая скорость выдоха) с помощью пикфлоуметра. К преимуществам данного метода относятся легкость проведения процедуры, низкая стоимость, возможность отслеживать динамику на фоне терапии. Тем не менее результаты пробы зависят от усилия, и ее нельзя оценить у детей раннего возраста.
Кроме того, ПСВ отражает функцию бронхов среднего и большого диаметра, в то время как при астме патологический процесс больше затрагивает бронхи среднего и мелкого диаметра. Снижение ПСВ до 80% от расчетной нормы соответствует легкой степени заболевания, до 50-80% – средней тяжести, менее 50% означает тяжелую степень болезни.
Тактика введения больных с обострениями бронхиальной астмы на амбулаторном этапе. Начальная терапия: ингаляции β2-агонистов быстрого действия до 3 раз за 1 ч.
При хорошем ответе: ПСВ превышает 80%, эффект на β2-агонист сохраняется в течение 4 ч. В таких случаях можно продолжить применение β2-агониста каждые 30-40 мин. в течение 24-48 ч и проведение коррекции плановой терапии.
При неполном ответе или обострении средней тяжести: ПСВ 60-80%, необходимо добавить ингаляционный глюкокортикостероид (будесонид суспензию для небулайзера) или добавить ингаляционный антихолинергический препарат, продолжать терапию, возможна госпитализация.
При плохом ответе или тяжелом обострении: ПСВ < 60%, следует добавить ингаляционный глюкококортикостероид (будесонид суспензию для небулайзера) или добавить пероральный глюкокортикостероид, добавить ингаляционный антихолинергический препарат, продолжать терапию, экстренная госпитализация.
В последние годы для купирования среднетяжелых и тяжелых приступов бронхиальной астмы используется будесонид в небулах (Пульмикорт). Его можно применять в комбинации с бронхоспазмолитическими и муколитическими средствами.
Будесонид, ингаляционный кортикостероид, в рекомендуемых дозах оказывает противовоспалительное действие в бронхах, уменьшая выраженность отека слизистой оболочки бронхов, продукцию слизи, образование мокроты и гиперреактивность бронхов.
Ингалируемый будесонид быстро абсорбируется. Максимальная концентрация в плазме крови достигается через 30 мин. после начала ингаляции.
Метаболизм препарата и распределение. Связь с белками плазмы составляет в среднем 90%. Объем распределения будесонида составляет 3 л/кг. После всасывания будесонид подвергается интенсивной биотрансформации (более 90%) в печени с образованием метаболитов с низкой глюкокортикостероидной активностью.
Выведение. Метаболиты выводятся в неизмененном виде с мочой или конъюгированной форме. Будесонид обладает высоким системным клиренсом (около 1,2 л/мин). Фармакокинетика будесонида пропорциональна величине вводимой дозы препарата.
Способ применения и дозы. Доза препарата подбирается индивидуально (таблица 4). В том случае, если рекомендуемая доза не превышает 1 мг/сут, всю дозу препарата можно применять за один раз (единовременно). В случае приема более высокой дозы рекомендуется ее разделить на два приема.
Рекомендуемая начальная доза у детей от 6 месяцев и старше составляет 0,25-0,5 мг/сут. При необходимости доза может быть увеличена до 1 мг/сут. Доза при поддерживающем лечении – 0,25-2 мг/сут.
Для всех пациентов желательно определить минимальную эффективную поддерживающую дозу.
В случае необходимости достижения дополнительного терапевтического эффекта можно рекомендовать, благодаря более низкому риску развития системных эффектов, увеличение суточной дозы (до 1 мг/сут) Пульмикорта вместо комбинации препарата с пероральными глюкокортикостероидами.
При угрожающем жизни состоянии: Эуфиллин в/в 5 мг/кг за 20 мин., далее 1 мг/кг/сут (не получавшим Теофиллин внутрь); Гидрокортизон 100 мг или другой стероид в эквивалентной дозе в/в каждые 6 ч плюс Преднизолон внутрь 1-2 мг/кг; добавить к b2-агонистам ипратропиум бромид 0,25 мг.
Улучшение: кислород через маску; Пульмикорт суспензия через небулайзер или Преднизолон внутрь 1-2 мг/кг; b2-агонисты через небулайзер часто (вплоть до 1 раза в 30 мин.); ипратропиум бромид через небулайзер каждые 6 ч.
Прогрессирующая гипоксемия является главной причиной летального исхода при бронхиальной астме. Поэтому назначение кислорода является первым и необходимым шагом терапии, а также необходимо поддержание сатурации крови SaO2 в пределах 90-92%.
Если нет улучшения, необходим Эуфиллин в/в 1 мг/кг в час (мониторинг концентрации при инфузии более 24 ч), а также перевод в отделение интенсивной терапии, если падает ПСВ и PaO2 и нарастает PaСO2, нарушается сознание, «немое» легкое.
Таким образом, знание современных лекарственных средств и тактики ведения больных с острыми состояниями аллергических заболеваний позволяет надежно контролировать эти ситуации.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.