Сахарный диабет (СД) представляет собой комплекс метаболических нарушений и является хроническим заболеванием, неуклонная распространенность которого приобрела масштабы пандемии.
Согласно последним данным Международной диабетической федерации (International Diabetes Federation – IDF), в 2014 г. в мире насчитывалось 387 млн больных СД. По прогнозам, к 2035 г. этот показатель превысит 592 млн [1]. По оценкам IDF, в России около 10,9 млн больных СД, а согласно данным российского государственного регистра СД на 1 января 2014 г., по обращаемости зарегистрировано около 4 млн человек [2].
СД занимает лидирующее положение в мире среди заболеваний, течение и осложнения которых приводят к летальному исходу. По мнению экспертов, в 2014 г. 4,9 млн смертельных случаев среди людей в возрасте 20–79 лет связаны с СД [1]. Диагностика и лечение СД постоянно совершенствуются, однако, несмотря на успехи последних лет, по данным IDF, практически у половины больных СД 2 типа не диагностируется [1], а значительное количество пациентов не достигают целевых уровней гликемии на фоне проводимой сахароснижающей терапии. Неадекватный контроль гликемии зачастую связан с низкой приверженностью пациентов с СД 2 типа лечению [3]. Первый год приема нового препарата сопровождается самым высоким риском несоблюдения пациентами рекомендаций для всех видов хронических заболеваний. В среднем 50% пациентов, которым назначено новое лекарство, принимают менее 80% рекомендованной дозы в течение первого года терапии [4, 5]. Результаты исследований приверженности пациентов антидиабетической терапии демонстрируют широкую вариабельность данного показателя – от 36 до 93% [5].
Установлено, что на приверженность лечению влияет множество модифицируемых и немодифицируемых факторов: возраст пациента, сопутствующие психические расстройства, социальная защищенность и окружение, собственное представление о заболевании и ожидаемых результатах лечения, низкий приоритет сохранения здоровья, образование. На приверженность лечению влияют также особенности самого заболевания (тяжесть и длительность течения, наличие осложнений и риск их возникновения) [6].
Несомненно, определенную роль играют характеристики режима лечения (кратность приема, путь введения препарата, индивидуальная переносимость проводимой терапии). С учетом хронического течения болезни важным фактором являются взаимоотношения врача и пациента (удовлетворенность врачом, уверенность в получаемых рекомендациях, вовлеченность пациента в составление плана лечения). Велико влияние и клинических условий проводимой терапии (предполагаемая польза выбранного лечения, фактическое облегчение симптомов, сложность и длительность лечения, необходимость изменения образа жизни) [6].
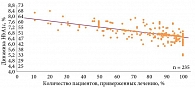
Улучшение приверженности лечению – одна из приоритетных задач диабетологии, поскольку эффективность контроля гликемии и течения самого заболевания напрямую зависит от того, насколько пациент придерживается рекомендованной терапии [4, 5]. Увеличение приверженности лечению при приеме пероральных сахароснижающих препаратов (ПССП) на 10% способствует снижению уровня HbA1c у пациентов с СД 2 типа на 0,1% (рис. 1) [5].
Доказано, что пациенты, не допускавшие пропуск приема ПССП более одного раза в неделю, имели более низкий уровень HbA1c (7,1%), чем пациенты с низкой приверженностью лечению (8,5%) [4]. Кроме того, пациенты с длительностью диабета ≥ 5 лет рекомендации врача выполняют лучше, чем больные, страдающие СД 2 типа менее пяти лет (приверженность лечению 82,1 и 60,8% соответственно; р = 0,003) [7].
К предикторам низкой приверженности лечению у больных СД 2 типа помимо прочих относятся молодой возраст, женский пол, высокая стоимость препаратов [8].
Необходимо также помнить о вынужденной полипрагмазии у пациентов с СД 2 типа из-за наличия у них сопутствующих гипертонической болезни, атеросклероза, ишемической болезни сердца, ожирения, заболеваний опорно-двигательной системы и других заболеваний, что увеличивает количество принимаемых препаратов и стоимость лечения. Из-за снижения приверженности терапии значительно возрастает риск госпитализации, развития тяжелых осложнений и летального исхода, что приводит к увеличению затрат здравоохранения [9].
Таким образом, без повышения комлаентности больных эффективное лечение невозможно. До недавнего времени основные усилия врача в этой сфере были направлены на обучение пациента и улучшение взаимоотношений между врачом и пациентом.
Современные алгоритмы ведения больных СД 2 типа при отсутствии адекватного контроля гликемии на фоне монотерапии и модификации образа жизни в течение 3–6 месяцев предписывают раннюю интенсификацию сахароснижающей терапии, а также стартовую комбинированную терапию у пациентов с исходно высоким уровнем HbA1c (> 7,5% или ≥ 9,0%) [10, 11].
В настоящее время комбинированная терапия СД 2 типа ингибитором дипептидилпептидазы 4-го типа (ДПП-4) и метформином признана наиболее рациональной. Это обусловлено взаимодополняющим механизмом действия компонентов и всесторонним гликемическим контролем благодаря влиянию на разные звенья патогенеза СД 2 типа – инсулинорезистентность и дисфункцию бета-клеток, а также отсутствием риска увеличения массы тела и развития гипогликемии [12].
В 2013 г. в России появилась новая фиксированная комбинация ингибитора ДПП-4 саксаглиптина и метформина модифицированного высвобождения (МВ) под коммерческим названием Комбоглиз Пролонг® [12]. Оба компонента хорошо известны и давно зарекомендовали себя на российском рынке c положительной стороны.
Саксаглиптин
Саксаглиптин, будучи мощным селективным ингибитором ДПП-4, в течение 24 часов подавляет активность фермента за счет образования с ним комплекса медленной диссоциации и сохраняет терапевтическую эффективность даже при резком увеличении концентрации глюкагоноподобного пептида 1-го типа в плазме крови [12]. Как показали результаты исследований, прием 2,5 и 5 мг саксаглиптина в качестве монотерапии в течение 76 недель сопровождается улучшением показателей углеводного обмена (по сравнению с плацебо). Препарат показал хорошую переносимость, характеризовался низким риском развития гипогликемии (не зафиксировано ни одного случая подтвержденной гипогликемии) и отсутствием прибавки массы тела [13]. Эффективность и безопасность саксаглиптина была также доказана у больных СД 2 типа с нарушением функции почек. Больным СД 2 типа с легким нарушением ренальной функции коррекции дозы не требуется. В то же время пациентам с умеренной (скорость клубочковой фильтрации (СКФ) 30–50 мл/мин) или тяжелой (СКФ < 30 мл/мин не на гемодиализе) степенью почечной недостаточности, а также больным в терминальной стадии хронической болезни почек (ХБП) необходимо снижать дозу до 2,5 мг в сутки [12]. Так, в группе больных СД 2 типа (n = 170) с нарушением функции почек и уровнем HbA1c 7–11% прием саксаглиптина 2,5 мг/сут в течение 52 недель продемонстрировал существенное снижение среднего уровня HbA1c по сравнению с группой плацебо [14]. Наибольшие различия от исходного уровня HbA1c в сравнении с пациентами, получавшими плацебо, наблюдались у пациентов с умеренной степенью почечной недостаточности (-0,94 и 0,19% соответственно). У больных с тяжелой почечной недостаточностью различия в группах сохранялись (-0,81 и -0,49%). Но в группе пациентов с терминальной стадией ХБП результаты были сопоставимы с плацебо (-1,13 и -0,99% соответственно). В данном исследовании пациенты хорошо переносили саксаглиптин, а эпизоды гипогликемии у них были сопоставимы с таковыми в группе плацебо (28 и 29% соответственно) [14].
При использовании саксаглиптина нет необходимости контролировать печеночные ферменты [12]. Препарат можно применять у больных СД 2 типа с синдромом цитолиза и печеночной недостаточностью любой степени [12].
Сердечно-сосудистая безопасность саксаглиптина – ингибитора ДПП-4 – доказана в крупномасштабном многоцентровом проспективном исследовании фазы IV SAVOR-TIMI 53 (Saxagliptin Assessment of Vascular Outcomes Recorded in Patients with Diabetes Mellitus Trial), в котором участвовало 16 492 пациента из 26 стран мира, в том числе из России [15].
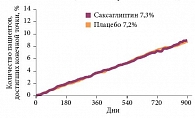
Применение саксаглиптина у больных СД 2 типа с сердечно-сосудистыми заболеваниями или множественными факторами сердечно-сосудистого риска не сопровождалось увеличением частоты развития несмертельного инфаркта миокарда и ишемического инсульта, а также сердечно-сосудистой смерти в сравнении с пациентами, принимавшими плацебо (7,3 и 7,2%; относительный риск (ОР) 1,0; 95% доверительный интервал (ДИ) 0,89; 1,12; р < 0,001) (рис. 2) [15].
В исследовании было установлено увеличение частоты госпитализации в связи с хронической сердечной недостаточностью (ХСН) в группе саксаглиптина по сравнению с группой плацебо (3,5 и 2,8%; ОР 1,27; 95% ДИ 1,07; 1,51; р = 0,007). Вместе с тем частота госпитализаций с увеличением длительности приема саксаглиптина существенно снижалась, а у лиц, госпитализированных по поводу ХСН, не наблюдалось увеличения частоты достижения первичной конечной сердечно-сосудистой точки. Это указывает на отсутствие негативного влияния данного фактора на сердечно-сосудистый прогноз [15].
В ходе того же исследования получены данные о низком риске развития нежелательных явлений со стороны поджелудочной железы при приеме саксаглиптина, не превосходящем аналогичный показатель при использовании плацебо. Так, общая частота возникновения панкреатита, в том числе острого, была низкой и сопоставимой в группах саксаглиптина (0,3%) и плацебо (0,3%). Важный момент: в группе саксаглиптина отмечалась тенденция к снижению частоты рака поджелудочной железы (по сравнению с группой плацебо) (ОР 0,42; 95% ДИ 0,13; 1,12; р = 0,09) [16].
Ретроспективное исследование, включавшее 238 372 пациента с СД 2 типа и посвященное изучению приверженности лечению ингибиторами ДПП-4, препаратами сульфонилмочевины (СМ) и тиазолидиндионами, выявило хорошую приверженность у 47,3, 41,2 и 36,7% пациентов соответственно [17]. Отношение шансов (ОШ) приверженности оказалось в пользу терапии ингибиторами ДПП-4 как при сравнении с терапией препаратами СМ (ОШ 1,678; р < 0,001), так и при сравнении с терапией тиазолидиндионами (ОШ 1,605; p < 0,001). В течение одного года наблюдения продолжили прием препарата 55% больных из группы ингибиторов ДПП-4, 47,8% – из группы препаратов СМ и 42,9% – из группы терапии тиазолидиндионами. Относительный риск прекращения лечения был достоверно выше в группе препаратов СМ (ОР 1,390; p < 0,001) и тиазолидиндионов (ОР 1,402; p < 0,001) по сравнению с группой ингибиторов ДПП-4.
При сравнении ингибиторов ДПП-4 между собой установлено, что ОШ приверженности несколько выше в группе саксаглиптина (ОШ 1,213; p < 0,001), а ОР прекращения терапии несколько выше в группе ситаглиптина (ОР 1,159; p < 0,001). Таким образом, лучшая комплаентность имела место в группе ингибиторов ДПП-4, с некоторым преимуществом саксаглиптина перед ситаглиптином [17].
Метформин
Большинство диабетологических сообществ мира уже на протяжении многих лет рекомендуют назначать метформин в качестве первой линии сахароснижающей терапии [10, 11]. Метформин снижает уровень гликемии за счет:
- подавления эндогенной продукции глюкозы печенью, в основном за счет замедления глюконеогенеза и меньшего влияния на гликогенолиз;
- уменьшения абсорбции глюкозы в кишечнике;
- повышения чувствительности к инсулину тканей организма, особенно мышечной.
Эффективность снижения уровня HbA1c на фоне применения метформина составляет 1–2%. Длительный прием препарата ассоциирован с меньшим увеличением массы тела по сравнению с инсулином и препаратами СМ. Так, больные, получавшие метформин более десяти лет, продемонстрировали прибавку массы тела в среднем на 1 кг. В группах пациентов, получавших глибенкламид и инсулин, этот показатель составил 3 и 6 кг соответственно [18].
Считается, что применение метформина ограничивают нежелательные побочные реакции со стороны желудочно-кишечного тракта (ЖКТ) (дискомфорт в животе, метеоризм, диарея и др.) и риск развития лактат-ацидоза. Последний встречается редко и способен развиться лишь при определенных патологических состояниях: тяжелых инфекционных заболеваниях, печеночной и почечной недостаточности, недавно перенесенной операции, тканевой гипоксии (недавно перенесенный инсульт или острый коронарный синдром, ХСН и др.), злоупотреблении алкоголем, обезвоживании, процедурах с применением рентгенконтрастных веществ, а также у пациентов старше 80 лет.
Результаты крупного ретроспективного исследования, проведенного в Шотландии, показали, что около четверти пациентов, получавших метформин (всего 1847 больных), имели противопоказания к его приему (острый инфаркт миокарда, сердечная недостаточность, нарушения функции почек и печени). Однако относительные противопоказания редко приводили к прекращению приема препарата, а развитие лактат-ацидоза было зарегистрировано только в одном наблюдении [19].
В большинстве случаев имеет место двухкратный прием метформина. В связи с этим разработка метформина МВ с однократным приемом в сутки может повысить приверженность пациентов с СД 2 типа лечению данным препаратом. Кроме того, в ряде исследований показаны эффективность и биодоступность метформина МВ, сопоставимые с таковыми обычного метформина, а также снижение частоты развития такого нежелательного явления, как тошнота. Это может свидетельствовать о лучшей переносимости метформина МВ [20].
Особенность лекарственной формы метформина МВ заключается в строении гидрофильной матричной системы таблетки, в которую имплементировано действующее вещество – метформина гидрохлорид. Находясь в ЖКТ, матричная система гидратируется под воздействием желудочного сока с образованием геля, что в сочетании с физиологическим замедлением моторики ЖКТ в ночное время обеспечивает равномерную абсорбцию метформина гидрохлорида в верхних отделах ЖКТ и позволяет принимать препарат один раз в сутки [21, 22].
Оба компонента препарата Комбоглиз Пролонг® помимо хорошего гликемического контроля демонстрируют сердечно-сосудистую безопасность – наиболее актуальную для пациентов с СД 2 типа [15], а также хорошую переносимость, низкий риск развития гипогликемии и нейтральное влияние на массу тела. Кроме того, фиксированная комбинация (ФК) препаратов способствует улучшению приверженности лечению. Метаанализ, посвященный сравнению ФК и отдельных таблетированных препаратов и выполненный по результатам десяти клинических исследований с включением 70 573 пациентов с СД 2 типа, показал, что применение ФК упрощает режим лечения, позволяет достигать целевых значений гликемии и является еще одним инструментом врача по повышению приверженности терапии. Средняя разница HbA1c между группами составила -0,53% (95% ДИ -0,78; -0,28; р < 0,0001), равно как и средняя разница между показателями приверженности в группах – 8,6% (95% ДИ 1,6; 15,6; р < 0,0001) с лучшими значениями в группе ФК [23].
Результаты исследования биоэквивалентности препарата Комбоглиз Пролонг® (рис. 3) показали отсутствие различий между фармакокинетическими параметрами ФК саксаглиптина/метформина МВ и отдельных компонентов саксаглиптина и метформина МВ у здоровых лиц как натощак, так и после приема пищи [24].
ФК переносилась так же хорошо, как и отдельные таблетированные формы саксаглиптина и метформина МВ. Полученные результаты подтверждают, что профиль эффективности и безопасности комбинированного применения отдельных таблетированных форм саксаглиптина и метформина МВ может распространяться и на их ФК [24].
Эффективность и безопасность комбинированной терапии саксаглиптином и метформином оценивали во многих исследованиях [25–28]. В нескольких рандомизированных двойных слепых исследованиях продемонстрирована эффективность и безопасность саксаглиптина в качестве дополнительной терапии к метформину у пациентов с СД 2 типа и неадекватным гликемическим контролем на фоне приема только метформина. Так, результаты 24-недельного исследования c участием 743 пациентов с СД 2 типа показали значительное снижение HbA1c и тощакового уровня глюкозы в плазме крови в группе саксаглиптина (2,5 и 5 мг один раз в сутки) и метформина в виде раздельных дневных доз по сравнению с группой плацебо и метформина [25].
В другом 24-недельном исследовании 286 больных с некомпенсированным СД 2 типа на фоне приема субмаксимальной дозы метформина были рандомизированы на две группы – группу саксаглиптина 5 мг/сут и фиксированной дозы метформина 1500 мг/сут и группу двухступенчатой титрации метформина до максимальной дозы 2500 мг/сут. На 24-й неделе степень снижения HbA1c в группах существенно не отличалась, но нежелательные желудочно-кишечные симптомы в группе саксаглиптина и метформина наблюдались в два раза реже, чем в группе метформина в максимальной суточной дозе. По мнению исследователей, добавление саксаглиптина к терапии метформином предпочтительнее, чем увеличение дозы метформина [26].
В 18-недельном исследовании участвовало 282 больных СД 2 типа, не достигших компенсации углеводного обмена на терапии метформином МВ в суточной дозе 1500 мг. В группу пациентов, которым к лечению добавили саксаглиптин 5 мг/сут, вошло 138 человек. Группу с титрацией дозы метформина МВ до 2000 мг/сут составили 144 пациента. Результаты показали, что добавление саксаглиптина к метформину МВ обеспечивает лучший гликемический контроль по сравнению с титрацией метформина МВ (разница в снижении HbA1c -0,52%; p < 0,0001) с аналогичной частотой возникновения нежелательных реакций [27].
Хорошая эффективность, переносимость и безопасность также наблюдались в четырехнедельном исследовании с участием 93 пациентов с СД 2 типа. Эффективность оценивали методом суточного мониторирования глюкозы. Снижение уровня гликемии по сравнению с исходным было значительно больше в группе саксаглиптина 5 мг и метформина МВ (-0,77 ммоль/л) по сравнению с группой плацебо и метформина МВ (0,17 ммоль/л) (р = 0,0001) [28].
В еще одном исследовании сравнивали эффективность саксаглиптина в дозе 5 мг/сут и ситаглиптина в дозе 100 мг/сут в качестве дополнительной терапии у больных СД 2 типа с неадекватным гликемическим контролем на фоне лечения метформином. Снижение HbA1c в группах саксаглиптина и ситаглиптина составило -0,52 и -0,62% соответственно, что подтвердило гипотезу о сопоставимой эффективности двух ингибиторов ДПП-4. Эпизоды легкой гипогликемии были зарегистрированы примерно у 3% пациентов в каждой группе, а масса тела снизилась в среднем на 0,4 кг в обеих группах [29].
При сравнении комбинаций «саксаглиптин + метформин» и «глипизид + метформин» на 52-й неделе терапии выяснилось, что по степени снижения HbA1c у больных СД 2 типа данные комбинации равноценны. При этом скорость повышения HbA1c (% в неделю) с 24-й до 52-й недели наблюдения у пациентов, принимавших саксаглиптин, была меньше, чем у тех, кто получал глипизид (0,001 и 0,004% соответственно; р = 0,04). Это указывает на стойкий гликемический контроль при приеме саксаглиптина свыше 24 недель. Кроме того, лечение саксаглиптином связано со значительно меньшей долей возникновения эпизодов гипогликемии (3 и 36,3% в группах саксаглиптина и глипизида соответственно; р < 0,0001) и благоприятным влиянием на массу тела (отличие от исходного веса -1,1 и +1,1 кг в группах саксаглиптина и глипизида соответственно; р < 0,0001) [30].
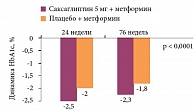
В одном из исследований оценивали эффективность и безопасность комбинированной терапии саксаглиптином и метформином в качестве стартовой терапии больных СД 2 типа. Результаты представлены на рис. 4 [31].
Через 24 недели в группе комбинированной терапии саксаглиптином 5 мг и метформином уровень HbA1c снизился на 2,5%, в то время как в группе метформина и плацебо – на 2% (р < 0,0001). Эффект был лучше у пациентов с изначально более высокими значениями HbA1c. В группе комбинированной терапии метформином и саксаглиптином 5 мг целевых значений HbA1c < 7,0% достигли 60,3% пациентов, в группе монотерапии метформином – 41,1% [31].
Исследование продлили до 76 недель, и пациентам с уровнем HbA1c > 8% к терапии добавили пиоглитазон. Потребность в назначении пиоглитазона была следующей: саксаглиптин 5 мг + метформин – 27,9% пациентов, метформин + плацебо – 41,9%. Эти результаты показывают лучший контроль за состоянием углеводного обмена на фоне комбинированной терапии саксаглиптином и метформином [32]. Кроме того, комбинация саксаглиптина и метформина продемонстрировала безопасность, отмечалась низкая частота эпизодов гипогликемии и развития нежелательных явлений [31, 32].
Как показали результаты исследования с участием больных СД 2 типа старше 65 лет, комбинированную терапию саксаглиптином 5 мг и метформином можно рекомендовать пациентам пожилого возраста в силу хорошей эффективности и переносимости, а также низкого риска развития гипогликемии [33].
В качестве ФК ингибитора ДПП-4 саксаглиптина и метформина МВ на российском рынке доступен препарат Комбоглиз Пролонг® в следующих дозах саксаглиптина и метформина: 5 мг/1000 мг и 2,5 мг/1000 мг. При необходимости дозу метформина можно увеличить до 2000 мг один раз в сутки, что обеспечивается одновременным приемом двух таблеток 2,5 мг/1000 мг во время вечернего приема пищи [12]. Комбоглиз Пролонг® максимально направлен на удовлетворение потребностей пациента с СД 2 типа: эффективно контролирует гликемию, удобен в применении, характеризуется доказанной сердечно-сосудистой безопасностью, низким риском развития гипогликемии, не влияет на массу тела. Согласно отечественным и зарубежным алгоритмам сахароснижающей терапии Комбоглиз Пролонг® можно использовать как в качестве стартовой терапии при исходном уровне НbА1с 7,6–9,0%, так и при необходимости интенсификации сахароснижающей терапии пациентам, не компенсированным на монотерапии [12].