От неалкогольной к метаболически ассоциированной жировой болезни печени. Стеатометрия и кардиометаболические факторы как предикторы развития стеатогепатита
- Аннотация
- Статья
- Ссылки
- English
Цель исследования – определить клиническое значение стеатометрии, выполняемой с помощью аппарата Фиброскан (функция САР), и кардиометаболических факторов в оценке риска развития стеатогепатита.
Материал и методы. Пациентам со стеатозом печени в сочетании с метаболическими нарушениями проведены стеатометрия и рутинное обследование, включающее биохимический анализ крови и ультразвуковое исследование органов брюшной полости. Статистический анализ включал в себя χ2, критерий ранговой корреляции Спирмена, t-критерий Стьюдента, критерий Манна – Уитни, множественный линейный регрессионный анализ.
Результаты. В исследование было включено 74 пациента. Основные характеристики когорты: 62,2% мужчин, средний возраст – 48,8 года, случаев стеатогепатита – 41,9%. Выявлена взаимозависимость между количеством имеющихся у пациента метаболических факторов и наличием стеатогепатита (χ2 = 3,29; p < 0,05), выраженностью стеатоза по результатам стеатометрии (rs = 0,37; p < 0,05). Выявлена различная степень влияния отдельно взятых клинико-лабораторных показателей на выраженность стеатоза. Наиболее значимыми из них оказались: окружность живота, концентрация ЛПВП, инсулина, активность АЛТ, ГГТП, наличие артериальной гипертензии. С использованием этих показателей создана формула для оценки риска выраженного стеатоза печени.
Заключение. Стеатометрию следует рассматривать как важный метод диагностики для оценки прогноза у пациентов, имеющих факторы риска развития и прогрессирования неалкогольной метаболически ассоциированной жировой болезни печени. Высокая степень стеатоза является предиктором стеатогепатита. Количество метаболических факторов, имеющихся у одного пациента, играет важную роль в оценке риска выраженного стеатоза печени и стеатогепатита.
Цель исследования – определить клиническое значение стеатометрии, выполняемой с помощью аппарата Фиброскан (функция САР), и кардиометаболических факторов в оценке риска развития стеатогепатита.
Материал и методы. Пациентам со стеатозом печени в сочетании с метаболическими нарушениями проведены стеатометрия и рутинное обследование, включающее биохимический анализ крови и ультразвуковое исследование органов брюшной полости. Статистический анализ включал в себя χ2, критерий ранговой корреляции Спирмена, t-критерий Стьюдента, критерий Манна – Уитни, множественный линейный регрессионный анализ.
Результаты. В исследование было включено 74 пациента. Основные характеристики когорты: 62,2% мужчин, средний возраст – 48,8 года, случаев стеатогепатита – 41,9%. Выявлена взаимозависимость между количеством имеющихся у пациента метаболических факторов и наличием стеатогепатита (χ2 = 3,29; p < 0,05), выраженностью стеатоза по результатам стеатометрии (rs = 0,37; p < 0,05). Выявлена различная степень влияния отдельно взятых клинико-лабораторных показателей на выраженность стеатоза. Наиболее значимыми из них оказались: окружность живота, концентрация ЛПВП, инсулина, активность АЛТ, ГГТП, наличие артериальной гипертензии. С использованием этих показателей создана формула для оценки риска выраженного стеатоза печени.
Заключение. Стеатометрию следует рассматривать как важный метод диагностики для оценки прогноза у пациентов, имеющих факторы риска развития и прогрессирования неалкогольной метаболически ассоциированной жировой болезни печени. Высокая степень стеатоза является предиктором стеатогепатита. Количество метаболических факторов, имеющихся у одного пациента, играет важную роль в оценке риска выраженного стеатоза печени и стеатогепатита.
Введение
Самым распространенным заболеванием печени во всем мире является неалкогольная жировая болезнь печени (НАЖБП) – хроническое заболевание, при котором более 5% гепатоцитов накапливают жир вне связи с употреблением токсичных доз этанола [1]. Тот факт, что избыточный вес (индекс массы тела (ИМТ) > 25 кг/м2) и ожирение (ИМТ > 30 кг/м2) связаны со стеатозом, хроническим печеночным повреждением и фиброзом печени, был доказан и впервые представлен Юргеном Людвигом в 1980 г., когда был применен термин «неалкогольный стеатогепатит» (НАСГ) [2]. В настоящее время термин «НАЖБП» как диагноз исключения подвергается критике, так как стеатоз печени встречается при разнообразных по этиологии заболеваниях печени.
Эпидемиология и медико-социальное значение НАЖБП
Распространенность НАЖБП в мире в среднем составляет более 32% [3, 4]. В России было выполнено несколько кросс-секционных исследований по эпидемиологии НАЖБП (DIREG-1, 2007–2008 гг., более 30 тыс. человек и DIREG-2, 2015–2017 гг., более 50 тыс. человек). За семь лет распространенность НАЖБП возросла с 27 до 37,3%, при этом достоверно возросло число пациентов с НАСГ, а также случаев гепатоцеллюлярной карциномы (ГЦК) в исходе НАЖБП, достигнув 6% [5]. Динамика показателей заболеваемости ГЦК в России с 2010 по 2020 г. демонстрирует прирост на 49,99% для обоих полов (у мужчин – на 61,69%, у женщин – на 35,31%), показатели смертности в исходе ГЦК – прирост на 23,18% (мужчины – 29,80%, женщины – 15,07%) [6]. НАСГ, сахарный диабет (СД) и ожирение приобретают все большее значение в развитии ГЦК. Эффективная терапия вирусных гепатитов, профилактическая вакцинация от гепатита В уменьшают число вирус-ассоциированного рака печени, но нарастающая эпидемия ожирения и СД, в частности в США, уже вывела метаболические факторы риска (МФР) на первое место – 36,6% случаев ГЦК ассоциируются с ожирением/диабетом [7].
Эпидемиологическое бремя метаболических нарушений и ассоциированных с ними заболеваний растет. По результатам исследования ЭССЭ-РФ, распространенность абдоминального ожирения в РФ составила 55%, тогда как доля людей с ожирением (ИМТ > 30 кг/м2) – 33,4%. У трети обследованных жителей РФ в возрасте 25–64 лет выявлена предгипертензия (систолическое артериальное давление 120–139 мм рт. ст., диастолическое – 80–89 мм рт. ст.), риск развития которой ассоциирован с мужским полом, старшим возрастом, ожирением и метаболическими нарушениями (дислипидемией, гипергликемией). Распространенность СД среди больных артериальной гипертензией (АГ) составляла ~14%, а впервые выявленный СД среди лиц с АГ регистрировался в 5,2% случаев. Полученные данные о плохо контролируемой АГ, высокой частоте АГ, сочетающейся с метаболическими нарушениями, включая СД и поражение почек, свидетельствуют о недостаточной информационно-просветительской работе как среди населения в целом, так и среди больных АГ [8].
По результатам исследования, включившего анализ 2220 аутопсий, каждый второй пациент с НАЖБП (49%) умер от сердечно-сосудистого заболевания (ССЗ). Доминирующей причиной смерти является инфаркт миокарда, на втором месте – нарушение мозгового кровообращения. Пик смертности приходится на средний и пожилой возраст, с преобладанием мужского пола. Общая летальность от ССЗ за три года ретроспективного анализа составила 2220 (19%) случаев. Среди всех смертей от ССЗ у каждого третьего (в 133 (31,4%) случаях) были выявлены жировые изменения в печени [9].
Метаанализ 26 исследований, включающих более 85 тыс. человек, продемонстрировал значительную связь наличия НАЖБП с развитием атеросклероза по сравнению с группой без НАЖБП (отношение шансов 1,60; 95%-ный доверительный интервал 1,45–1,78) [10]. Имеются убедительные данные о взаимосвязи НАЖБП с СД, хронической болезнью почек, синдромом поликистозных яичников, остеопорозом и другими социально значимыми заболеваниями [11, 12].
Изменение номенклатуры жировой болезни печени
В соответствии с действующими клиническими рекомендациями, диагноз НАЖБП правомочен при избытке жира в печени, установленном с использованием гистологических или визуализационных методов, и при исключении других причин стеатоза (алкоголь в токсичных дозах, гепатотропные вирусы, генетически детерминированные заболевания, лекарственные поражения печени и др.) [13]. Методы верификации стеатоза разнообразны и широко представлены в клинической практике [14, 15].
Однако любые визуализирующие стеатоз методы являются аппарат- и оператор-зависимыми, а биопсия печени рутинно не используется для этой цели. Алгоритм построения диагноза НАЖБП с помощью исключения всех возможных причин стеатоза не гарантирует получения точного результата и на практике трудноосуществим, поскольку подразумевает длительный диагностический процесс с вовлечением специфичных, сложных и дорогостоящих исследований, которые к тому же не являются широкодоступными.
Так, отрицание пациентом употребления алкоголя в токсичных дозах (свыше 210 г этанола для мужчин и 140 г этанола для женщин в неделю, без учета длительности и индивидуальной чувствительности к алкоголю) не позволяет объективизировать алкогольный анамнез [16]. Кроме того, размытым критерием алкогольной болезни печени (АБП) является ежедневное употребление этанола в дозе 40 г и более для мужчин и 20 г для женщин без уточнения длительности такого употребления [17]. Ни сбор анамнеза, ни использование опросников, ни расспрос родственников не могут гарантировать объективной оценки влияния алкоголя. Серологический маркер «углевод-дефицитный трансферрин» позволяет подтвердить только ежедневное употребление более 60 г этанола за последние две недели, поэтому применим на практике для выявления срыва абстиненции при алкоголизме [18].
Исключение гепатотропных вирусов с применением серологических методов широко доступно, однако неясны диагностические подходы к пациентам с наличием сывороточных anti-HCV в сочетании с авиремией и/или с наличием латентной формы HBV-инфекции (anti-HBcore «+», HBsAg «–»).
Среди лиц со стеатозом печени распространен прием лекарств, обладающих гепатотоксичным потенциалом (например, аспирин, нифедипин и т.п.), в связи с метаболическими нарушениями или сердечно-сосудистой патологией. Факт наличия такой терапии подразумевает исключение диагноза НАЖБП и, как следствие, ускользание этих пациентов из-под врачебного наблюдения в отношении жировой болезни печени, что несет опасность недооценки внутри- и внепеченочных рисков с развитием жизнеугрожающих осложнений.
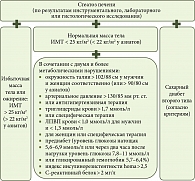
Таким образом, целесообразно акцентировать внимание на том, какие нарушения имеются у пациента, а не на том, чего у него нет [19]. Изучение взаимосвязи между стеатозом печени и метаболическими нарушениями предоставляет все больше доказательств их взаимной сопряженности, что позволяет рассматривать НАЖБП как печеночную манифестацию метаболического синдрома, являющуюся при этом самостоятельным заболеванием [20]. Международным экспертным консенсусом под эгидой Европейской ассоциации по изучению печени (EASL) в 2020 г. в качестве альтернативы НАЖБП был выдвинут термин «метаболически ассоциированная жировая болезнь печени (МАЖБП)» [21], более точно отражающий этиологию и патогенез этого заболевания и позволяющий оптимизировать диагностические и лечебные подходы. Для подтверждения диагноза МАЖБП необходимо наличие стеатоза печени в сочетании с определенными метаболическими нарушениями (рис. 1).
Термин «МАЖБП» вызвал активную дискуссию среди специалистов. Появление четких критериев значительно облегчает процесс установления диагноза по сравнению с диагнозом исключения НАЖБП и позволяет обосновать диспансерный контроль и своевременную терапию.
В популяционных исследованиях [16, 22] и метаанализе [23] изучалось соотношение между НАЖБП и МАЖБП среди пациентов, подпадающих под критерии обоих диагнозов, с выделением категорий «НАЖБП + МАЖБП», «МАЖБП без НАЖБП» и «НАЖБП без МАЖБП». Результаты показывают, что МАЖБП является более распространенным заболеванием, поскольку критерии позволяют выявить пациентов с сочетанным поражением печени, не подпадающих под критерии НАЖБП в связи с наличием вирусной инфекции или употреблением алкоголя и, как следствие, не получающих адекватного наблюдения и лечения метаболических нарушений. В целом перекрытие (подпадание под критерии обоих диагнозов) НАЖБП + МАЖБП составляет порядка 80%, МАЖБП без НАЖБП – 15%, НАЖБП без МАЖБП – 5%, и этот феномен подтверждает практическое преимущество термина МАЖБП как более полно отражающего реальную картину распространенности метаболического поражения печени.
Важно отметить, что диагноз МАЖБП не исключает наличия печеночной коморбидности, однако особенности течения МАЖБП в сочетании с вирусными гепатитами, аутоиммунной патологией или употреблением алкоголя, очевидно, могут существенно отличаться, определяя разный прогноз, лечебную тактику и формат скрининга. Термин «МАЖБП» и предложенные кардиометаболические критерии стали переходным шагом к созданию современной терминологии и классификации жировой болезни печени.
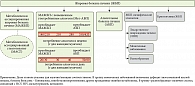
В 2023 г. глобальный совет экспертов (представителей гепатологических ассоциаций EASL, AASLD, ALEH, APASL, AMAGE, INASL, SAASL, TASL, а также сообществ гастроэнтерологов, эндокринологов, патоморфологов и пациентов) в результате применения дельфийского метода [24] утвердил новый термин – metabolic dysfunction–associated steatotic liver disease, MASLD (в русскоязычной литературе сохранен термин «метаболически ассоциированная жировая болезнь печени»), который, по мнению совета, наиболее корректно отражает суть заболевания, ранее известного как НАЖБП [2]. Не только термин, но и классификация жировой болезни подверглись ревизии в свете современных научно-практических представлений. Решением консенсуса стало исключение стигматизирующих терминов – nonalcoholic («неалкогольная») и fatty («жирная»), упрощение и систематизация критериев для постановки диагноза, а также впервые введение самостоятельной нозологической единицы «метаболическая и связанная с алкоголем болезнь печени» – Мет-АБП (metabolic and alcohol related liver disease, MetALD) (рис. 2).
Критерием для постановки диагноза МАЖБП-MASLD (2023), как и ранее для МАЖБП-MAFLD (2020), является объективное наличие стеатоза в сочетании с наличием кардиометаболических факторов риска (КМФР), перечень которых подвергся модификации. Кроме того, дополнительно были разработаны критерии для педиатрической практики. Ниже представлен перечень КМФР для взрослых, наличия хотя бы одного из которых в сочетании со стеатозом печени достаточно для постановки диагноза:
- ИМТ > 25 кг/м2 (> 23 кг/м2 для азиатов) ИЛИ окружность живота > 94 см для мужчин, > 80 см для женщин (или этнические эквиваленты);
- глюкоза натощак ≥ 5,6 ммоль/л ИЛИ глюкоза через два часа после еды ≥ 7,8 ммоль/л ИЛИ гликированный гемоглобин ≥ 5,7% ИЛИ СД второго типа ИЛИ прием гипогликемических препаратов;
- артериальное давление ≥ 130/85 мм рт. ст. ИЛИ прием антигипертензивных препаратов;
- триглицериды ≥ 1,7 ммоль/л ИЛИ прием триглицерид-снижающих препаратов;
- ЛПВП ≤ 1,0 ммоль/л для мужчин, ≤ 1,3 ммоль/л для женщин ИЛИ прием липид-снижающих препаратов.
Нынешний консенсусный подход не настаивает на оценке инсулина натощак или HOMA-индекса исключительно по причине сложности, стоимости и ограниченной доступности этих методов в некоторых регионах мира. Однако у пациентов со стеатозом печени при отсутствии явных КМФР может потребоваться дополнительное обследование на инсулинорезистентность для подтверждения МАЖБП. Важно подчеркнуть, что набор диагностических критериев МАЖБП не предназначен для диагностики метаболического синдрома или оценки сердечно-сосудистого риска, он необходим для выявления пациентов с резистентностью к инсулину как основной причиной стеатоза печени. В критериях для МАЖБП (2020) была рассмотрена возможность дифференциального взвешивания КМФР – например, СД второго типа рассматривался как более весомый критерий по сравнению с абдоминальным ожирением, дислипидемией и другими нарушениями. В литературе встречаются противоречивые мнения о том, обладают ли превосходством одни параметры над другими [25].
Изучение клинико-прогностического значения комплексного подхода (стеатометрия, кардиометаболические факторы) в оценке риска развития стеатогепатита: результаты собственных исследований
Для участия в исследовании в медицинском центре «МедЭлит» (ООО «Медэлит-Про», Москва) из прошедших скрининговые исследования были отобраны 74 человека, соответствовавших критериям МАЖБП (2020). В когорте насчитывалось 46 (62,2%) мужчин, 28 (37,8%) женщин. Возраст пациентов варьировал от 29 до 75 лет, средний возраст в когорте составил 48,8 ± 1,3 года (медиана – 47 лет). Обращает на себя внимание то, что средний возраст женщин в когорте был больше на девять лет: средний возраст мужчин составил 45,4 ± 1,3 года (медиана – 44 года), женщин – 54,4 ± 2,2 года (медиана – 54,5 лет). Разница статистически значима (t-критерий Стьюдента 3,55; p < 0,001). Этот феномен соотносится с широко известным фактом более ранней манифестации у мужчин МФР, таких, например, как дислипидемия и АГ. Кроме того, более старший возраст женщин в когорте может быть обусловлен преимущественной манифестацией МАЖБП в перименопаузальном периоде в связи с гормональной перестройкой организма.
Каждому пациенту было проведено обследование, включающее в себя сбор анамнеза, получение антропометрических данных, биохимический анализ крови, общий анализ крови, ультразвуковое исследование (УЗИ) органов брюшной полости, эластометрию и стеатометрию печени с использованием прибора Фиброскан.
МАЖБП не имеет специфичных симптомов, и самыми распространенными жалобами в когорте были диспепсия – 37 (50,0%) случаев, боль в правом подреберье – 25 (33,8%), астенический синдром – 22 (29,7%), а также сухость и зуд кожи – 5 (6,8%), нарушение сна – 4 (5,4%), сухость во рту – 2 (2,7%) случая; 11 (14,9%) пациентов никаких жалоб не имели. На момент обращения лекарственную терапию нарушения обмена углеводов получали 11 (14,9%), дислипидемии – 10 (13,5%), гиперурикемии – 2 (2,7%) обследуемых; всего в когорте насчитывалось 45 человек с АГ, однако из них терапию получали только 25 (55,6%).
Поводом для обращения к гастроэнтерологу-гепатологу у 21 (28,4%) стала диспепсия, у 16 (21,6%) – боль в правом подреберье, у 11 (14,9%) – астения, у 2 (2,7%) – изменения кожи. У 24 (32,4%) пациентов причиной обращения к специалисту стали отклонения, выявленные по результатам анализа крови – 16 (21,6%) или УЗИ – 8 (10,8%).
Эти наблюдения подтверждают важность скринингового комплексного обследования, в том числе бессимптомных пациентов, отражают в целом невысокую информированность пациентов с метаболическими нарушениями об опасности ассоциированных заболеваний, поведенческих и медикаментозных способах их коррекции.
В ходе исследования была проанализирована частота и выраженность МФР, являющихся критериями для диагноза МАЖБП (2020). У каждого пациента в исследованной когорте количество выявленных МФР составило от двух до семи: два МФР – в 15 (20,3%), три – в 18 (24,3%), четыре – в 15 (20,3%), пять – в 16 (21,6%), шесть – в 5 (6,8%), семь МФР – в 5 (6,8%) из всех 74 случаев. Выявлена статистически значимая взаимозависимость между наличием НАСГ и количеством метаболических факторов (χ2 = 3,29; р = 0,0426). В подгруппе НАСГ, включающей 31 из 74 (41,9%) пациентов, количество случаев с большим количеством МФР (четыре и более) составило 21 (67,7%), с минимальным количеством МФР (до трех) – 10 (32,3%) случаев, в подгруппе без НАСГ (неалкогольный стеатоз печени, НАСП), включающей 43 (58,1%) пациентов из всех 74 обследованных, – 20 (46,5%) и 23 (53,5%) случаев соответственно.
Полученная в результате стеатометрии количественная характеристика стеатоза (в дБ/м) показала прямую корреляцию с количеством МФР (rs = 0,37; p < 0,05). Самыми распространенными МФР стали избыток массы тела (29 (93,5%) из 31 случая в подгруппе НАСГ и 40 (93,0%) из 43 случаев НАСП), абдоминальное ожирение в соответствии с гендерными критериями (22 (71,0%) из 31 – НАСГ, 30 (69,8%) из 43 – НАСП), повышение индекса НОМА (Homeostasis Model Assessment of Insulin Resistance), свидетельствующего о повышении уровня глюкозы или инсулина натощак (18 (58,1%) из 31 и 20 (46,5%) из 43 соответственно).
Статистически значимая взаимозависимость выявлена между наличием НАСГ и стадией фиброза F ≥ 2 по шкале METAVIR (Е ≥ 8,2 кПа) (χ2 = 5,42; p = 0,0114), что соответствует современным научным представлениям, рассматривающим НАСГ как прогностически неблагоприятную форму жировой болезни печени, имеющую высокий риск прогрессирования фиброза вплоть до цирроза печени. В изучаемой когорте не было выявлено статистически значимой связи между наличием НАСГ, с одной стороны, и ожирением, абдоминальным ожирением, НОМА-индексом, гликированным гемоглобином, триглицеридами, мочевой кислотой (χ2 = 0,01; 0,04; 0,96; 2,35; 0,06; 0,01 соответственно, р > 0,05 для всех пар) – с другой.
В подгруппе НАСГ по сравнению с НАСП были достоверно выше значения НОМА-индекса (p = 0,037 для критерия Манна – Уитни), уровни глюкозы (p = 0,007), ГГТП (p = 0,011), а также был более выражен стеатоз, определяемый при УЗИ (p = 0,047). Стеатоз, измеряемый при стеатометрии в дБ/м, продемонстрировал достоверно (p = 0,002) более высокие показатели в подгруппе НАСГ (Mean = 312; SD = 46), чем в подгруппе НАСП (Mean = 280; SD = 41). Фиброз, измеряемый при эластометрии в кПа, также показал достоверные (p = 0,049) отличия в подгруппах НАСГ (Mean = 6,5; SD = 3,0), чем в подгруппе НАСП (Mean = 5,2, SD = 1,6).
Для определения вклада каждого отдельного МФР в общий риск развития стеатоза был проведен множественный линейный регрессионный анализ. Математическая модель была рассчитана при помощи программного пакета XLSTAT (разработчик Lumivero). В качестве зависимой переменной выступал результат стеатометрии, выраженный в степенях стеатоза в соответствии с рекомендуемой шкалой интерпретации, где S0 соответствует значениям до 293 дБ/м, S1 – 294–309 дБ/м, S2 – 310–330 дБ/м, S3 – 310 дБ/м и выше. В качестве независимых переменных выступали все изученные параметры (лабораторные и антропометрические).
Различные варианты регрессионного анализа показали, что такие факторы, как пол, возраст, рост, сывороточная концентрация щелочной фосфатазы, общего холестерина, холестерина липопротеидов низкой плотности, гликированного гемоглобина, глюкозы натощак, не имели прямого влияния на выраженность стеатоза.
Окончательное уравнение регрессии (R2 = 0,51; F = 11,58; p < 0,0001,) выглядит следующим образом:
ROST (Risk of Steatosis) = -3,813 + 0,567 × АЛТ/ВГН + 0,16 × ГГТП/ВГН - 0,217 × ЛПВП + 0,342 × АГ + 0,022 × инс + 0,037 × ОЖ,
где ROST – числовой результат, отражающий риск наличия выраженного стеатоза печени, рассчитанный при помощи множественного линейного регрессионного анализа; АЛТ/ВГН – отношение актуальной активности аланинаминотрансферазы сыворотки крови к верхней границе референсного интервала, выраженное в числе, округленном до десятой доли; ГГТП/ВГН – отношение актуальной активности гамма-глутамилтранспептидазы сыворотки крови к верхней границе референсного интервала, выраженное в числе, округленном до десятой доли; ЛПВП – актуальная концентрация холестерина липопротеидов высокой плотности сыворотки крови, измеренная в ммоль/л; АГ – факт приема гипотензивных препаратов и/или наличие артериальной гипертензии
≥ 130/85 мм рт. ст. принимает значение 1, отсутствие принимает значение 0; инс – концентрация инсулина сыворотки крови, сданной натощак, измеренная в ммоль/л; ОЖ – окружность живота, измеренная в сантиметрах на уровне пупка.
Для определения диагностической точности предлагаемого способа оценки риска наличия выраженного стеатоза печени был проведен ROC-анализ с определением чувствительности, специфичности и точности модели при использовании различных пороговых значений. Полученное значение меньше 0,5 позволяет исключить наличие выраженного стеатоза с чувствительностью 96,2%, значение 2,0 и выше – заподозрить наличие выраженного стеатоза со специфичностью 97,9%. Наибольшая точность модели достигается при использовании порогового значения 1,2 и выше: чувствительность – 65,4%, специфичность – 93,8%, точность – 83,8%, AUC-ROC – 0,796. Наилучший баланс между чувствительностью и специфичностью достигается при использовании значения 1,0 и выше: чувствительность – 76,9%, специфичность – 85,4%, точность – 82,4%, AUC-ROC – 0,812.
Результат подлежит математическому округлению до одной десятой. При значении меньше 0,5 делают вывод о низком риске выраженного стеатоза, при значении от 0,6 до 1,9 – об умеренном риске стеатоза, а при значении 2,0 и выше – о высокой вероятности выраженного стеатоза, что требует активного углубленного обследования, лечения и наблюдения.
В результате исследования было установлено, что вероятность наличия у пациента НАСГ тем выше, чем больше насчитывается у него МФР. Также было установлено, что получаемая с помощью стеатометрии количественная характеристика стеатоза (в дБ/м) применима в качестве предиктора течения жировой болезни печени. Высокий уровень стеатоза, сопровождавший большинство случаев НАСГ, может рассматриваться в качестве фактора риска перехода «простой» жировой болезни печени в ее агрессивную форму (НАСГ), активность которой тем выше, чем выше уровень стеатоза. Кроме того, выраженность стеатоза печени может также рассматриваться в качестве предиктора фиброза печени: риск формирования и прогрессирования фиброза был значимо выше при выраженном стеатозе. Таким образом, стеатометрию следует рассматривать как важный метод исследования с точки зрения прогноза прогрессирования стеатогепатита у пациентов с НАЖБП/МАЖБП и КМФР.
Заключение
МАЖБП представляет собой серьезную угрозу в урбанизированных популяциях, постепенно вытесняя долю вирусных и алкогольных поражений печени среди причин развития цирроза и ГЦК. Такие тревожные тенденции свидетельствуют о необходимости с помощью новых медицинских исследований поиска путей доступного скрининга и эффективной терапии, а от врачей первичного звена – внимательного обследования пациентов с наличием КМФР, особенно с сочетанием нескольких из них, для раннего выявления заболевания, регулярной просветительской работы в целях профилактики как МАЖБП, так и ассоциированных ССЗ.
Стеатометрию следует рассматривать как важный прогностический метод риска развития стеатогепатита у пациентов с НАЖБП/МАЖБП и метаболическими факторами. Высокая степень стеатоза является предиктором стеатогепатита. Количество метаболических факторов, имеющихся у одного пациента, играет важную роль в оценке риска выраженного стеатоза печени и стеатогепатита.
M.Yu. Galushko, PhD, A.Yu. Ishchenko, I.G. Bakulin, PhD, Prof.
MedElit Medical Center, Moscow
North-Western State Medical University named after I.I. Mechnikov, St. Petersburg
Contact person: Alina Yu. Ishchenko, iecurmed@yandex.ru
Non-alcoholic metabolic dysfunction-associated fatty liver disease is the most common liver sickness linked with the high risk of hepatic and extrahepatic complications. The article provides an overview of changes in the nomenclature of this disease, analysis of risk factors for its development and the results of own research.
The aim of the study was to estimate the clinical significance of steatometry (CAP function) by Fibroscan and cardiometabolic factors in assessing the risk of steatohepatitis development.
Material and methods. Patients with hepatic steatosis accompanied by metabolic disorders were examined. Steatometry as well as routine physical and laboratory examination, including biochemical blood tests and abdominal ultrasound were provided. Statistical analysis included χ2 test, Spearman's rank correlation test, Student's t-test, Mann–Whitney test, multiple linear regression analysis.
Results. 74 patients were included. Main characteristics of the cohort: 62.2% male, mean age – 48.8 years, cases of steatohepatitis – 41.9%. It was revealed that the number of metabolic factors in an individual patient correlated with the presence of steatohepatitis (χ2 = 3.29; p < 0.05) and the severity of steatosis by steatometry (rs = 0.37; p < 0.05). Individual clinical and laboratory parameters influenced the severity of steatosis with varying degrees. The most significant parameters were: abdominal circumference, concentration of HDL, insulin, activity of ALT, GGTP, and the presence of arterial hypertension. Using these indicators, a formula for assessing the risk of severe liver steatosis was created.
Conclusion. Steatometry is to be considered as an important diagnostic method for the prognosis assessment in patients who have risk factors for the development and progression of non-alcoholic metabolic dysfunction-associated fatty liver disease. Severe steatosis is a predictor of steatohepatitis. The number of metabolic factors present in an individual patient is important in assessing the risk of severe liver steatosis and steatohepatitis.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.